妊娠合并甲状腺功能减退对妊娠合并症、妊娠结局及子代发育的影响观察
2021-03-05王春萍蔺西军
王春萍,张 明,潘 丽,周 立,蔺西军
(1.兰州市妇幼保健院儿科;2.兰州大学第二医院内分泌科,甘肃兰州 730030)
甲状腺功能减退(甲减)属于临床上最为常见的内分泌疾病之一,而甲状腺分泌的甲状腺激素是维持人体正常代谢、身体和智力发育及神经系统兴奋不可缺少的重要物质,其水平降低会直接影响人体机能的正常运转。临床研究显示,在妊娠期间,妇女自身甲状腺及其功能会受到影响,从而导致妊娠期妇女属于甲减的易发人群[1]。同时,有学者认为,妊娠期甲减早期虽无明显的临床症状,但仍可增加妊娠期糖尿病、高血压、胎膜早破、羊水异常、产后出血、新生儿窒息等产科并发症的发生风险;此外,甲减还可对患者的子代发育造成影响[2]。基于此,本研究对比了早期治疗、延迟治疗的妊娠合并甲减患者与正常健康产妇的子代发育情况,并分析治疗前后相关临床指标的变化情况,旨在探讨不同时间治疗妊娠合并甲减患者的临床效果,现报道如下。
1 资料与方法
1.1 一般资料 选取2018 年1 月至2019 年12 月兰州市妇幼保健院接收的400 例妊娠合并甲减患者,按照随机数字表法将其分为早期给药组(确诊后立即给药,200 例)与延迟给药组(预产期前1 周给药,200 例),另将同时间进行分娩的200 例甲状腺功能正常产妇归为对照组。对照组研究对象中年龄20~34 岁,平均(25.99±3.16)岁;初产妇94 例,经产妇106 例。早期给药组患者年龄20~34 岁,平均(26.17±2.14)岁;初产妇98 例,经产妇102 例。延迟给药组患者年龄20~34 岁,平均(26.35±2.07)岁;初产妇96 例,经产妇104 例。3 组研究对象一般资料对比,差异无统计学意义(P>0.05),可进行组间对比。纳入标准:妊娠合并甲减患者均符合《成人甲状腺功能减退症诊治指南》[3]中的相关诊断标准者;均为孕晚期(≥28 周)且入院诊断确诊为甲减,但在孕早期、孕中期检查甲状腺功能正常者;均为单胎妊娠者;均为本市居民,且在产后具备持续随访基础者等。排除标准:合并有恶性肿瘤、肝肾功能障碍者;存在妊娠期高血压、妊娠期糖尿病者;患者既往存在甲减或其他影响甲状腺功能疾病者等。本研究已经兰州市妇幼保健院医学伦理委员会审核批准,3 组研究对象及其家属均已签署知情同意书。
1.2 研究方法
1.2.1 检测方法 对所有研究对象实施甲状腺激素检查,检查项目包含游离三碘甲状腺原氨酸(FT3)、游离甲状腺素(FT4)、促甲状腺激素(TSH)。采集所有研究对象空腹静脉血5 mL,转速为3 500 r/min,离心10 min 后,提取血清,采用全自动免疫分析测定仪对其检测。
1.2.2 治疗方法 早期给药组患者在确诊后立即给药,延迟给药组在预产期前1 周给药。具体方案如下:给予其左甲状腺素钠片(BERLIN-Chimie AG,注册证号HJ20160235,规格:50 μg/片)口服治疗,TSH 为2.5~5.0 mU/L 者初始剂量为50 μg/ 次,1 次/d,TSH为5.1~8.0 mU/L 者初始剂量为75 μg/ 次,1 次/d,TSH>8.0 mU/L 者初始剂量为100 μg/次,1 次/d。早期给药组给药后每2 周,延迟给药组给药后3 d 测定1次患者的血清FT3、FT4、TSH,并依据结果调整患者给药剂量,在TSH<2.5 mU/L 后恒定给药剂量,用至分娩。均于所有研究对象分娩后随访1 年。
1.3 观察指标 ①观察比较治疗前后早期给药组与延迟给药组患者及对照组研究对象的甲状腺功能指标变化。②观察3 组研究对象妊娠合并症(妊娠期高血压、糖尿病)与母婴结局(胎膜早破/羊水异常、产后大出血、新生儿窒息、新生儿死亡/流产、宫内窘迫、胎儿生长迟缓)。③比较3 组研究对象子代出生1 年后智力发育情况,采用盖瑟尔(Gesell)婴幼儿发育量表[4]评定,具体包含粗大运动发育商(GMQ)、适应性行为发育商(ABQ)、语言发育商(LQ)、个人社交发育商(ISBQ)、精细动作发育商(FMQ),总发育商≤ 75 分为智力低下,76~85 分为边缘状态,≥ 86 分为正常,分值越高表明发育越好。④比较3 组研究对象子代出生1 年后的体格发育情况,分别测量其头围、体质量、身长。
1.4 统计学分析 应用SPSS 21.0 统计软件分析数据,计数资料以[ 例(%)]表示,两组间比较采用χ2检验,多组间比较采用χ2趋势检验;计量资料以(±s)表示,两组间比较采用t检验,多组间比较采用重复测量方差分析。以P<0.05 为差异有统计学意义。
2 结果
2.1 甲状腺功能 与对照组比,两组患者治疗前后FT3、FT4水平均显著降低,TSH 均显著升高;与治疗前比,治疗后两组患者FT3、FT4水平均显著升高,但延迟给药组显著低于早期给药组,TSH 水平均显著降低,但延迟给药组显著高于早期给药组,差异均有统计学意义(均P<0.05),见表1。
表1 3 组研究对象甲状腺功能指标比较(±s)

表1 3 组研究对象甲状腺功能指标比较(±s)
注:与治疗前比,*P<0.05;与对照组比,#P<0.05;与早期给药组比,△P<0.05。FT3:游离三碘甲状腺原氨酸;FT4:游离甲状腺素;TSH:促甲状腺激素。
组别例数FT3(nmol/L)FT4(nmol/L)TSH(mU/mL)治疗前治疗后治疗前治疗后治疗前治疗后对照组2004.63±0.6112.97±0.2510.83±1.08早期给药组2000.89±0.23# 3.49±0.63*#5.31±0.71# 10.88±1.25*#28.61±3.46# 15.63±4.12*#延迟给药组2000.91±0.20#2.50±0.65*#△5.29±0.89#7.89±1.26*#△28.53±3.14# 22.44±4.13*#△F 值5 984.172572.1028 659.6311 217.5372 736.915580.175 P 值<0.05<0.05<0.05<0.05<0.05<0.05
2.2 妊娠合并症与母婴结局 对照组、早期给药组和延迟给药组研究对象妊娠期高血压、糖尿病及胎膜早破/羊水异常、产后大出血、新生儿窒息、新生儿死亡/流产、宫内窘迫、胎儿生长迟缓发生率均呈升高趋势,且延迟给药组患者妊娠期高血压、胎膜早破/羊水异常、新生儿窒息、宫内窘迫、胎儿生长迟缓的发生率均显著高于早期给药组、对照组,早期给药患者组妊娠期高血压、胎膜早破/羊水异常、新生儿窒息的发生率均显著高于对照组,差异均有统计学意义(均P<0.05),见表2。

表2 3 组研究对象妊娠合并症与母婴结局比较[ 例(%)]
2.3 子代智力发育情况 对照组、早期给药组和延迟给药组研究对象子代GMQ、ABQ、LQ、ISBQ、FMQ 分数均呈降低趋势,且延迟给药组均显著低于早期给药组、对照组,差异均有统计学意义(均P<0.05);而早期给药组患者子代各项智力发育情况指标均低于对照组,但组间比较,差异均无统计学意义(均P>0.05),见表3。
表3 3 组研究对象子代出生1 年后智力发育情况比较(±s,分)
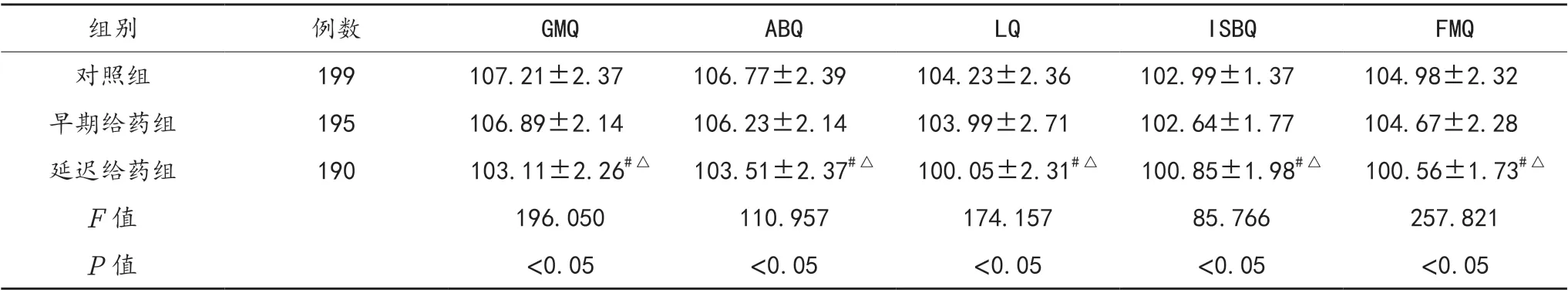
表3 3 组研究对象子代出生1 年后智力发育情况比较(±s,分)
注:与对照组比,#P<0.05;与早期给药组比,△P<0.05。GMQ:粗大运动发育商;ABQ:适应性行为发育商;LQ:语言发育商;ISBQ:个人社交发育商;FMQ:精细动作发育商。
组别例数GMQABQLQISBQFMQ对照组199 107.21±2.37 106.77±2.39 104.23±2.36 102.99±1.37 104.98±2.32早期给药组195 106.89±2.14 106.23±2.14 103.99±2.71 102.64±1.77 104.67±2.28延迟给药组190103.11±2.26#△103.51±2.37#△100.05±2.31#△100.85±1.98#△100.56±1.73#△F 值196.050110.957174.15785.766257.821 P 值<0.05<0.05<0.05<0.05<0.05
2.4 子代体格发育情况 延迟给药组患者子代头围、体质量、身长指标均显著低于早期给药组、对照组,早期给药组患者子代体质量、身长均显著低于对照组,差异均有统计学意义(均P<0.05),见表4。
表4 3 组研究对象子代出生1 年后体格发育情况比较(±s)
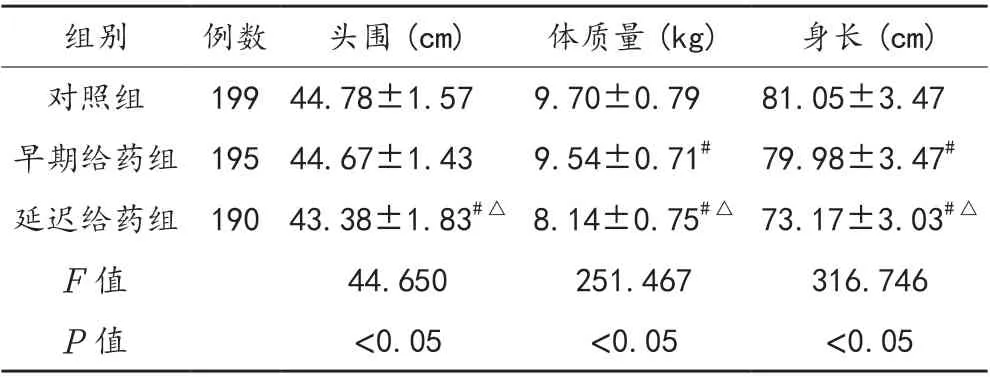
表4 3 组研究对象子代出生1 年后体格发育情况比较(±s)
注:与对照组比,#P<0.05;与早期给药组比,△P<0.05。
组别例数头围(cm)体质量(kg)身长(cm)对照组199 44.78±1.57 9.70±0.79 81.05±3.47早期给药组 195 44.67±1.43 9.54±0.71# 79.98±3.47#延迟给药组 190 43.38±1.83#△ 8.14±0.75#△ 73.17±3.03#△F 值44.650251.467316.746 P 值<0.05<0.05<0.05
3 讨论
近年来,妊娠合并甲减的发病率呈逐年上升趋势,已成为女性妊娠期常见的内分泌系统疾病,受到临床医师的广泛关注[5]。该病临床可表现为乏力、疲惫、嗜睡等,少数患者可出现肌肉强直疼痛,手指有疼痛或烧灼感,心搏量减少,心音降低等症状。目前,临床建议对于妊娠期孕妇应于妊娠8 周前进行甲状腺功能检查,且孕前筛查为最佳,但另有学者提出,早孕期进行甲状腺功能初筛正常者,在孕晚期也可能发生甲减[6],因此,何时进行甲状腺功能检查与治疗,目前临床也尚存在一定争议。此外,部分妊娠合并甲减患者认为,长期进行甲减治疗,药物可能通过胎盘影响胎儿的发育;但部分临床研究认为,妊娠合并甲减患者若未接受有效治疗与干预,会对宫内发育造成影响,增加妊娠不良结局与新生儿死亡的风险,只有接受正规孕期保健,早发现、早治疗,才可以改善预后[7-8]。
左甲状腺素钠片的主要成分为左甲状腺素钠,其与甲状腺自然分泌的甲状腺素是相同的,具有促进体内物质和能量代谢的功效,可起到外源性补充甲状腺素的作用,从而维持机体正常的生理功能[9]。有研究表明,甲减可导致妊娠期患者的基础代谢率降低,总体生理水平均处于较低的状态,且妊娠期部分孕妇食欲减退,导致营养摄入减少,因而不能为胎儿提供一个良好的宫内发育环境;同时,甲减可导致抗甲状腺抗体在肾小球与胎盘产生免疫复合物中沉积,进而易引发妊娠期高血压等合并症,增加不良妊娠结局的风险[10-11]。本研究通过对妊娠合并甲减患者在确诊后即给药与在预产期前1 周给药不同给药方式下分析发现,与对照组比较,两组患者治疗前后FT3、FT4水平均显著降低,TSH 均显著升高;与治疗前比,治疗后两组患者FT3、FT4水平均显著升高,但延迟给药组显著低于早期给药组,TSH 水平均显著降低,延迟给药组显著高于早期给药组,且延迟给药组患者妊娠期高血压、胎膜早破/羊水异常、新生儿窒息、宫内窘迫、胎儿生长迟缓的发生率均显著高于其余两组,证实了妊娠合并甲减可加大妊娠风险,而对其进行早期治疗,可有效改善患者甲状腺功能,减少了妊娠合并症,利于为胎儿创造良好的生长发育环境,进而减少了母婴不良结局的发生。
现代研究显示,甲状腺激素减退会导致子代的大脑海马区,尤其是右侧与左前侧的体积显著缩小,而其缩小程度一般与妊娠期产妇的TSH 水平存在直接联系;此外,甲状腺功能减退,会造成甲状腺激素的降低,进一步导致子代的脑灰质与脑皮层厚度相对减少,而该区域直接参与智力发育,因此,在治疗不佳的甲减产妇其子代的智力存在明显的发育迟缓现象[12-14]。此外,雷筝等[15]研究显示,甲减对于产妇子代的发育商、甲状腺功能、体格会造成严重影响,治疗不佳的甲状腺功能减退患者其子代的身长、体质量、智力发育水平显著低于正常的健康产妇的子代与治疗效果良好产妇的子代,与本研究中小儿出生1 年后,延迟给药组患者子代GMQ、ABQ、LQ、ISBQ、FMQ 分数均显著低于其余两组,且头围、体质量、身长指标均显著低于其余两组的结果相似。分析原因在于甲状腺激素是人体发育不可缺少的激素,而甲状腺激素的匮乏累及早期营养的吸收与代谢,早期胎儿营养、发育几乎全部来自母体,故子代的神经与智力发育会受到极大的影响;同时甲减产妇的乳汁的分泌量也会受到影响,从而影响子代后期的体格发育。
综上,妊娠合并甲减会增加妊娠合并症与母婴不良结局的发生;同时对于患者子代的近期智力与体格发育存在直接影响,早期积极治疗有助改善患者甲状腺功能,改善预后。
