德国黑森林整合式医疗:参与主体、运行机制及经验借鉴
2021-03-03叶明华华东师范大学统计学院统计与数据科学前沿理论及应用教育部重点实验室
叶明华 华东师范大学统计学院统计与数据科学前沿理论及应用教育部重点实验室
邵晓军 中国太平洋人寿保险股份有限公司

一、老龄化、慢性病管理与欧洲整合式医疗产生的背景
人口老龄化已成为一种全球性现象,欧洲是老龄化形势最为严峻的地区。老龄化产生两个直接影响,其一是长寿风险,从而增加了养老金给付压力;其二是老年群体的慢性病发生率较高,尤其是患有多种慢性病(MCC)的老年人往往面临高额医疗费用支出,为社会医疗保险与商业健康保险增加沉重负担。目前,欧洲大约有5000万人患有多种慢性病,有1000万人受帕金森氏症和阿尔茨海默氏症的影响,预计至2030 年,患病人数还将翻番。近年来,欧洲各国对多种慢性病患者的整合式医疗服务需求急剧上升。所谓的整合式医疗服务,是指医疗卫生领域中兴起的以患者为中心的新型医疗服务模式,旨在将医疗服务从预防、诊断、治疗到康复的全环节服务链整合在一个组织之中,一方面可以提升医疗服务质量,另一方面可以降低医疗服务费用。整合式医疗服务致力于提供以患者为中心的、组织有序的主动型多学科医疗服务,采用新型医疗技术方案协助患者实现自我健康管理,并最终促进医疗机构、患者和保险机构之间的互联互通与服务整合。
在欧洲整合式医疗实践中,较为经典的是SELFIE(SELFIE 是 指sustainable integrated chronic care models for multi-morbidity:delivery,financing and performance,为使缩写词有一定含义,其缩写并非取自首字母)计划,该计划覆盖欧洲八个国家,分别是荷兰、奥地利、克罗地亚、德国、匈牙利、挪威、西班牙和英国。SELFIE 计划旨在为身患多种慢性病的患者提供可持续性的整合式医疗服务,尤其是医疗模式研究、医疗服务传递、医疗筹资和医疗体系运行管理等,该计划可为多种慢性病患者提供以患者为中心的全链条医疗服务。整合式医疗服务以合理的筹资结构和严密的运行计划为依托,通过加强医疗健康和社会关怀领域的合作实现医疗资源的最优配置。具体来说,SELFIE计划为多种慢性病患者设计有前景的、个性化的整合式医疗服务方案;为整合式医疗建立可持续的筹资方式;为医疗保险的给付方案与医疗卫生费用的节约之间建立激励约束机制;通过科学的、复杂的标准化决策分析,给出整合式医疗方案对于各类慢性病患者治疗效果的实证证据;根据欧洲各国不同的护理环境和经济背景,制定可推广的执行方案和变革策略。欧洲各国根据自身人口与经济特征,实施了不同的整合式医疗服务,其中运作较为成功、可持续发展程度较高、备受世界卫生组织和医疗研究机构推崇的当属德国黑森林整合式医疗。
二、德国黑森林整合式医疗的运行目标与参与主体
德国与欧洲其他国家一样,深受人口老龄化与慢性病困扰。截至2018年底,德国共有65 岁以上人口1779 万人,占德国人口总数21.46%。在欧盟各国中,2018 年65 岁以上老年人口占比平均为19.4%,德国在欧盟各国中属于老龄化较为严重的国家。德国老龄人口大部分患有不同种类的慢性病。
调查发现,在16至64岁的德国人中,有30%的人患有多种慢性病。在50 岁以上的德国人中,有42%的人患有多种慢性病。由于多种慢性病涉及不同医学科室,需要不同的治疗及护理服务,这使得德国割裂的、分散化的医疗服务捉襟见肘,已无力应对多种慢性病的挑战。鉴于多种慢性病对整合式医疗的巨大需求,德国于2005年在其西南部的黑森林地区(由于整合式医疗的健康金泽格尔项目创立于德国西南部的黑森林地区,故此相关的德语文献中也有将健康金泽格尔项目别称为德国黑森林整合式医疗)巴登—符腾堡州创立整合式医疗尝试,由于黑森林整合式医疗最初发源于金泽格尔地区的Gesundes Kinzigtal 项目(Gesundes Kinzigtal为德语,译为:健康金泽格尔),故此也称为德国黑森林整合式医疗GK项目。
(一)黑森林整合式医疗的运行目标
1.整合式医疗整体目标
德国黑森林整合式医疗主要围绕“三重目标”进行设计:一是提升德国西南部黑森林地区居民的健康状况;二是改善慢性病患者的医疗与护理体验;三是降低德国黑森林地区的人均医疗卫生成本。总体而言,整合式医疗最终目标是通过建立患者个体专属的医疗护理计划以及保险基金与医疗机构之间的医疗服务协议,来强化医疗、保险与患者之间的健康资源配置,提升医疗决策的科学性,激励患者的自我健康管理。
虽然黑森林整合式医疗最初是为德国老年人多种慢性病管理的需要考虑,但是在黑森林整合式医疗运作过程中健康管理公司发现,对患者的治疗固然重要,但是对疾病防患于未然也很重要,故此不论健康居民还是患者均可参加黑森林整合式医疗。起初阶段,整合式医疗的主要任务是针对慢性病患者的治疗与护理提供当地可得的各个层级的医疗资源,包含家庭医生、社区医疗机构、转诊机构、后期康复机构、健身组织等涉及健康服务的各项网络资源的整合。随着黑森林整合式医疗的发展与演进,目前其总体目标是把更多的资源投入到疾病预防中,对医疗护理进行精细化管理,以使黑森林地区居民的健康水平得以维持在一个较高的水准上,最终提高慢性病患者的生活质量,避免不必要的医疗卫生支出,从而降低黑森林地区乃至整个德国的医疗费用支出。
2.整合式医疗分目标
(1)实行多药治疗法干预措施,以提升处方药的治疗效果。对参加黑森林整合式医疗的医生而言,一年中可多次被赞助参加“格隆制药研讨会”,该项研讨会旨在探讨如何优化老年病人和多发性慢性病患者的药物治疗方案。黑森林整合式医疗定期邀请各个医疗机构的门诊药剂师参与药物治疗效果讨论,并对每位家庭医生所开具的慢性病治疗药方治疗效果进行定期考核,家庭医生会定期收到关于其所开具的慢性病处方药的评分表,以便提升黑森林整合式医疗体系中家庭医生处方药物的治疗成效。参与考核处方药的药剂师通常为老年病学领域的专家。在黑森林整合式医疗中,参与考核的药剂师主要来自德国曼海姆大学。为了提高处方药的治疗效果,减少药物可能的副作用,参与黑森林整合式医疗的医生可把患者的病历报告及其处方发给指定的药剂师,药剂师根据患者的病历报告及其处方药物的药理基础对处方提出修改和调整的建议。

▶图1 德国与中国65岁及以上人口的比较(2000-2018年)

▶表1 德国黑森林整合式医疗的整体运行概况
(2)建立患者数字报告系统,消除医疗信息不对称。除了对医生开具的处方药物进行定期考核和提供优化建议以外,参与黑森林整合式医疗的家庭医生还会定期收到整合式医疗管理机构发送的治疗与药物数字报告。医生可以通过该地区药物数字报告将自己所开具的处方药物与其他医生所开的相同疾病的处方药物进行对比,有助于医生对同行业诊治水平进行实时跟进。在治疗与药物数字报告基础上,黑森林整合式医疗还会定期组织医生就患者的病历管理和处方药物相关问题进行研讨和交换意见,以期通过医生之间的经验借鉴与分享提升对慢性病患者的治疗效果。为了消除医生与患者之间、不同科室医生之间的信息不对称问题,在黑森林整合式医疗中,所有参与整合式医疗服务的医疗护理人员都可以查阅关于患者疾病治疗的相关数字报告。
(3)提高患者自我健康管理能力,降低康复成本。近年来,黑森林整合式医疗开始推出面向患者的自我康复管理与训练举措,具体由医生和多种慢性病患者共同制定个性化的康复与训练解决方案,其最终目标是提高慢性病患者的自我健康管理能力,使患者的日常活动和居家生活更加科学,而不是只关注患者的疾病治疗。在黑森林整合式医疗组织的自我管理训练模块中,为多种慢性病患者提供6 门基础康复与训练课程,使患者得以在课程教学中接受关于用药、自理、康复等一系列训练。这些课程由医学专家和康复训练专家合作开展。通过对实施效果的追踪发现,患者自我康复管理与训练有助于降低不必要的护理成本,提升患者的居家自理能力,并使患者由被动的治疗转向主动的自我健康管理。
(二)黑森林整合式医疗的各方参与主体
1.整合式医疗的发起设立主体
黑森林整合式医疗主要由当地医生网络组织、德国健康管理公司和两只区域性医疗保险基金共同发起设立。成立于1993 年的金泽格尔当地医生网络组织,有约40 名全科、专科及心理医生。健康管理公司(Opti Medis)成立于2003年,主要专注于德国健康咨询与管理服务、医疗保险基金的管理服务。黑森林整合式医疗最初是由医疗保险基金AOK 出资400 万欧元作为启动资金,通过与医生网络组织设立合资公司的途径共同运行的整合式医疗项目。
2.整合式医疗当事人主体
德国黑森林整合式医疗主要有三方当事人主体,分别是参与整合式医疗的居民、提供医疗服务的管理公司与授信医生、医疗保险基金。
(1)享受整合式医疗服务的居民主体。黑森林整合式医疗面向金泽格尔地区的所有居民,不论年龄与患病状况,所有居民均可参加。在无门槛和自愿参与原则下,目前黑森林整合式医疗覆盖了金泽格尔地区52%的人口,约3.5万人。
(2)整合式医疗服务管理公司与授信医生。在黑森林整合式医疗体系中,由专门的医疗服务管理公司负责协调参与整合式医疗体系的所有健康服务提供商,以实现医疗卫生资源的有效分配。参与整合式医疗的医生被称为“授信医生”,患者可以自主选择愿意挂靠的授信医生,授信医生负责维护患者健康、医疗护理和协调。与德国传统医疗不同,在黑森林整合式医疗中患者和医护人员通过共同决策制定治疗与护理方案。此外,整合式医疗还为特殊疾病患者提供额外服务,例如对于心力衰竭患者和抑郁症患者,黑森林整合式医疗定期通过电话指导患者自我护理与保健。
(3)医疗保险基金。由于整合式医疗不仅涉及患者和医疗机构,也涉及医疗保险基金的赔付。故此,在黑森林整合式医疗中还有两只医疗保险基金AOK和LKK参与,AOK和LKK 是德国西南部巴登—符腾堡州面向中低收入群体的两只医疗保险基金。由于AOK 和LKK 这两只医疗保险基金加入整合式医疗项目,使得这两只医疗保险基金承保的被保险人也自动加入整合式医疗。医疗保险基金的加入可以为整合式医疗提供资本支持,从而保障其筹资结构具有可持续性。从医疗保险基金的视角看,加入黑森林整合式医疗可以获得科学的、充分的医疗服务,从而有利于降低被保险人的患病率、缩减其医疗保险基金的赔付支出,最终提高这两只医疗保险基金的竞争力。通过医生网络组织、健康管理公司和医疗保险基金的三方合作,黑森林整合式医疗搭起了医疗服务供给方和医疗保险支付方的桥梁。整合式医疗的合作范式已拓展到德国巴登—符腾堡州的其他地区,最终连结成黑森林整合式医疗体系。
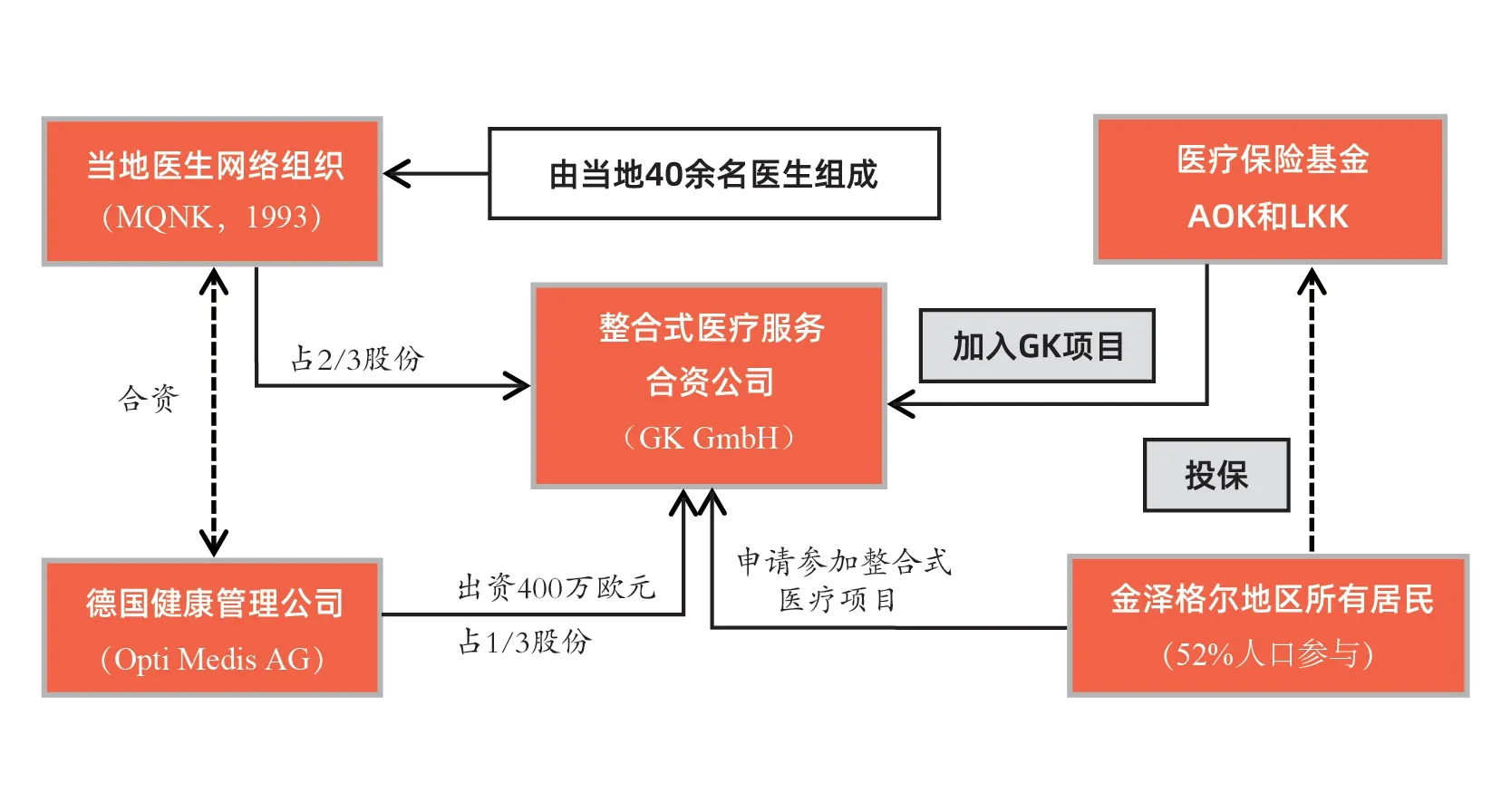
▶图2 德国黑森林整合式医疗各方参与主体
3.整合式医疗的外部服务供给主体
为了实现医疗资源的优化配置,提高患者的医疗服务和医疗设施的可得性与便利性,黑森林整合式医疗与金泽格尔地区的100多家医疗服务提供商和保健设备提供商签订了合同,最终金泽格尔地区有52%的医疗与保健提供者参加了黑森林整合式医疗计划。除了常见的医疗服务机构外,社区团体和健康相关协会也参与其中,如体育俱乐部、健身房、医学教育中心、保健自助团体及2013 年成立的金泽格尔健康学会。该健康学会是一个培训和教育机构,其健康培训课程主要面向医疗卫生工作者及有兴趣获取健康知识的当地居民。因为改善当地居民整体健康状况是黑森林整合式医疗的目标,所以除了对参与居民提供整合式医疗服务外,黑森林整合式医疗还积极为学校、工作场所及失业人员提供相关医疗辅助活动。
三、德国黑森林整合式医疗运行机制
德国黑森林整合式医疗建立以患者为中心的运行准则,将健康管理主动权交给患者,由医患双方共同制定治疗方案;在医疗端,由专业健康管理公司维护整合式医疗整体运作,建立授信医生制度,不断完善信息化的电子健康档案和药物处方的基准信息制度;通过患者端、医护端、管理端和外部服务端的有效融合,实现参与居民的健康水平提升与医疗费用控制。
(一)德国黑森林整合式医疗的可得性与运行准则
1.以面向居民的无门槛参与制度提升整合式医疗的可得性
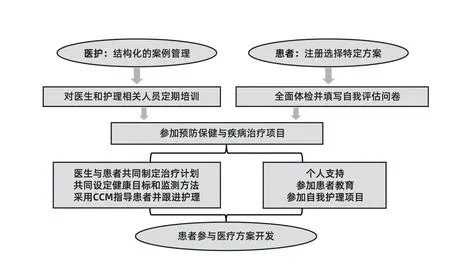
▶图3 德国黑森林整合式医疗中医生与患者互动模式
在德国黑森林整合式医疗中,金泽格尔地区的所有居民,无论是否患病均可参加整合式医疗,申请参加的居民会获得一系列的综合性体检服务。黑森林整合式医疗健康管理公司将根据申请者体检结果,对其健康状况进行全面评估。基于体检结果和健康评估结果,健康管理公司将与申请居民进行沟通,以便了解其健康需求,基于主观健康需求与客观体检结果,由申请者和健康管理公司共同制定个人治疗与护理计划。
2.以患者为中心的整合式医疗运行准则
德国黑森林整合式医疗建立伊始就明确了以患者为中心的运行准则,这主要是由德国人口的老龄化及老龄化所产生的多种慢性病治疗与护理需要所决定的。
德国整合式医疗以患者为中心主要体现在:第一,医护计划是根据患者特征制定的个性化方案,同时医护计划制定时不再采用由医生单独制定计划的传统模式,而是由患者与其注册医生共同制定的方式,同时加强医护人员与患者之间的沟通,以便根据环境变化及患者健康水平变化灵活调整患者的医护计划,时时考虑和反映患者的健康诉求。第二,将健康管理的主动权交给患者,主要是通过鼓励注册医生采用慢性病医护模型对患者进行追踪治疗,将治疗方案和信息与患者共享,提升患者对疾病的自我管理水平,为患者提供自我护理、慢性病护理及疾病康复的培训。第三,全面保障患者利益,在黑森林整合式医疗中设立了申诉通道,由申诉专员听取患者意见,保障患者利益,同时黑森林整合式医疗每两年会通过问卷调查的方式对参与该计划的患者进行满意度调查,对患者反映的不满意部分进行讨论与改进,并根据患者需要对整个黑森林整合式医疗进行不断优化。第四,除患者自身的医护计划外,黑森林整合式医疗管理机构也会就整个项目的运作听取患者意见,患者可以参与黑森林整合式医疗的目标制定及其具体方案的拟定和修改。图3显示了黑森林整合式医疗以患者为中心、医患双方高度互动的运行模式。
(二)德国黑森林整合式医疗实行条块相结合的服务协同供给
1.健康管理公司:对整合式医疗进行组织与管理
德国黑森林整合式医疗的发起与组织者由两部分构成:第一是拥有健康管理公司66.3%股权的当地医生网络组织(MQNK),第二是拥有剩余33.7%股权的独立健康管理组织(OptiMedis AG)。由以上两大发起人共同组建的健康管理公司主要承担金泽格尔地区的健康服务资源集成商的角色,负责协调该区域健康服务网络中的所有当事人和关系人。
金泽格尔地区的黑森林整合式医疗组织与疾病基金、全科医生、疗养院、社区团体、健康学会、物理治疗师、医院及药房等当地健康相关方签订了合作协议。这些健康服务提供商中,不仅有常规的医疗服务机构,还包括38 个与健康相关的社区团体,例如为当地残疾人提供服务的健身团体与残疾人协会等。为使黑森林整合式医疗真正落到实处,健康管理公司的重要工作是对参与项目的医疗机构和医疗服务提供商进行资源整合,主要是通过医疗信息网络建设和医护资源共享,实现治疗、护理、康复与健身一体化的医疗资源利用率的提升。
2.医护人员:建立整合式医疗的授信医生制度与医护水平提升通道
在德国黑森林整合式医疗中,授信医生是健康服务的主要提供方。黑森林整合式医疗的参与人可以在健康管理公司提供的医护名单中自主选择授信医生,通过注册使其成为参与人的家庭医生,由其对整合式医疗参与人后续的健康服务负责。在体检和健康评估基础上,主要由参与人和注册医生共同制定治疗目标并具体实施治疗计划,注册制使得授信医生与参与人之间形成了密切联系,便于双方定期对医护计划进行共同修订。目前,黑森林整合式医疗正在考虑引进新的医护专业角色,这一新的医护专业角色被定位为“协调员”,将协调医护流程并尽可能支持全科医生或授信医生的工作。由于健康医护知识的更新,同时考虑参与人员或者患者健康状况的变化,黑森林整合式医疗尤为重视对参与该计划的医护人员的专业培训和技能提升,参与整合式医疗的医护专业人员需要在“健康金泽格尔学院的培训和教育机构”持续接受医护专业知识和技能的培训,这一方面有助于他们了解医药行业的最新进展,另一方面有利于提升他们的医疗服务质量。
3.医保基金:参与整合式医疗的筹资与盈余分配
德国人口老龄化及由老龄化带来的慢性病支出是其医疗卫生支出居高不下的主因。德国医疗卫生支出近年来基本维持在3800 亿美元,占GDP 比例维持在11%,不论是医疗卫生支出绝对值还是占比均远超我国,德国医疗保险基金面临着巨大的控费压力。在黑森林整合式医疗中,由健康管理公司负责对参与计划的各方当事人和关系人进行健康医护服务的整体预算编制,预算主要针对参与整合式医疗的AOK 和LKK 医疗保险基金的投保人。鉴于整合式医疗在医疗费用削减方面取得的显著成效,目前黑森林整合式医疗还负责对金泽格尔地区的社会医疗保险进行预算编制。
黑森林整合式医疗的盈利模式较为特殊,它以医疗费用的结余作为其收入与盈利来源。无论是与德国医疗的标准化成本相比,还是与整合式医疗实施前金泽格尔地区的既往医疗成本相比,整合式医疗的实施所节约的医疗费用都将成为黑森林整合式医疗的收入来源。由于参与方众多,需要制定合理的盈余分享计划。目前黑森林整合式医疗的盈余由AOK 和LKK 这两只医疗保险基金和健康管理公司共享。健康管理公司再向医生服务网络分享部分结余。其他医疗与健康服务提供商无法直接共享整合式医疗的盈利,但是参与整合式医疗的医疗与健康服务提供商,主要是医生、治疗师、康复机构等,可以通过他们为患者或其他参与人提供的治疗、康复、培训、设施使用等服务而获得额外的收入,由整合式医疗管理机构以定期结算或者年度结算的方式对其进行支付。
4.健康信息系统:降低整合式医疗中的信息不对称
黑森林整合式医疗在每一次重新修订的工作方案中都将以电子病历为核心的健康信息资源整合作为其深入改革的重要内容。黑森林整合式医疗自2006 年开始建立患者综合电子病历,而后将分散化的电子病历升级为中心化管理的电子病历,其后又将电子病历与各类健康信息端口进行对接,至2018 年已全面建立黑森林整合式医疗参与人的健康信息系统。所有参与整合式医疗的医生和其他医疗服务提供者,例如门诊护理服务和医疗机构等,都可以访问患者的电子健康记录档案和驾驶舱报告。健康记录档案采用标准化的健康信息文件形式,记录了医疗制度、参与者的过敏和不耐症信息、参与者的医疗诊断和检查发现等。黑森林整合式医疗通过构建系统化的电子健康记录档案可以实现健康信息的交换,提升患者健康信息的透明度,最终提升医护质量,避免不必要的诊疗费用支出,还可以降低误诊率。此外,参与整合式医疗的医生通常还可以使用驾驶舱报告,其中包含有关治疗与药品成本和医护绩效的相关信息,将其自身的治疗与其他全科医生的处方药物进行比对,获取某些病症治疗的基准信息。不论是建立整合式医疗参与人员的全信息电子健康档案,还是使用处方药物的基准信息进行治疗效果比较,这些都是德国医疗卫生领域的创新之举。

▶表2 德国黑森林整合式医疗在预防、医护及健康管理方面的渐进式改革
四、德国黑森林整合式医疗对我国的经验借鉴
德国黑森林整合式医疗是德国最早实施的整合式医疗服务尝试,也是目前欧洲各国整合式医疗实践最为成功的项目之一。笔者通过对德国黑森林整合式医疗自设立以来的发展历程进行梳理,对运作目标与运作机制进行解析,对各方主体角色进行探讨,获得如下经验:
(一)健全的医保制度与科学的医疗资金分配方式是整合式医疗得以实现的基础
从外部制度来看,德国社会医疗保险制度通过将筹集的保费和税收补贴集中于中央分配池,再根据参保人群的年龄、性别、疾病和健康状况等相关因素建立疾病风险分层病组,通过大数据风险模型对疾病未来费用进行精准定价,制定基金分配的风险调整方案。这种科学精准的医疗资金分配方式为整合式医疗的运作提供了制度与资金保障。从内部制度建设来看,黑森林地区在外部社会医疗保障制度基础上还建立了与整合式医疗相适应的慢性病风险基金,在资金层面支持商业保险公司开展慢性病管理,预防慢性病重大并发症发生,实现大病预防与管理的“分洪”机制。同时,黑森林整合式医疗建立了注册医生制度、患者参与制度、参与人申诉制度、调查与反馈制度等一系列具体运作方案,保障了整合式医疗在各方资源协同中的摩擦成本可降至最低。
(二)以患者为中心的医疗服务资源整合是关键
德国黑森林整合式医疗的核心是患者利益。结合德国老龄化背景,黑森林整合式医疗首先筛选出对居民健康影响大、但干预效果良好的常见慢性病,启动了针对慢性心力衰竭、糖尿病、骨质疏松、乳腺癌、抑郁症等二十多个常见的多发性慢性病健康管理项目。为了更好地服务患者,解决碎片化和分散化的医疗服务导致的医疗成本高企、医疗服务断层问题,黑森林整合式医疗将各个层级、各个学科的医疗护理工作者联合起来,建立围绕患者服务的一体化医护平台,大大提高了医疗服务的经济效益,激发患者健康管理的主动性;通过多部门协同合作,构建健康促进的支撑体系。
(三)将患者健康福利与管理组织的经济效益相结合是整合式医疗得以持续发展的核心
第一,在患者健康福利方面,黑森林整合式医疗坚持科学全面的内、外部评估制度。每年两次的患者调查显示,在整合式医疗中医疗服务效率和护理服务经验相较于传统医疗有显著改善。从整合式医疗设立至今,与黑森林地区其他传统医疗护理相比,整合式医疗服务产生了更为积极的健康结果:十年间,整合式医疗覆盖地区人群的预期寿命延长了1.4 岁,治疗满意度接近100%,当地居民住院率降低20%、诊疗成本降低20%,而死亡率降低10%。第二,在管理组织的经济效益方面,黑森林整合式医疗通过设立第三方健康管理服务组织与医保基金共同承担当地居民的健康风险和健康收益。通过黑森林整合式医疗节约下来的医疗费用,可以作为给医疗服务提供方提供预防和健康促进的额外绩效奖励。通过以上激励约束机制,整合式医疗可以使金泽格尔地区医疗费用支出每年节约550 万欧元;参加整合式医疗的医疗保险成员,每人每年可以节约200 欧元的医疗费用支出,有效保障了患者健康福利与管理组织经济效益的双重目标。
(四)先进的医疗信息系统建设是驱动整合式医疗效率提升的技术条件
从黑森林整合式医疗实施伊始,在每个阶段的计划修订中,都将构建以患者为中心的医疗信息系统建设作为最重要的战略内容之一。初始阶段,整合式医疗主要专注于患者综合电子病历建设,使其尽可能包含更多的患者健康相关信息。中期,整合式医疗主要围绕着患者综合电子病历的中心化建设,即构建各个医疗卫生机构可以便捷地、安全地访问并获取的电子病历中心系统。后期,一方面是对中心化综合电子病历系统进行持续优化,提高其可获得性;另一方面围绕健康资源整合的目标,不断尝试将电子病历系统与社会保障系统进行信息对接。医护人员通过先进的医疗信息系统访问,可以知晓患者疾病与用药状况,消除医疗信息不对称,减少不必要的问诊与检验,提高医疗诊疗效率,降低医疗成本。
