忧郁/快感缺失型抑郁症临床评估与诊治指导建议
2021-02-23汪作为彭代辉刘晓华王韵陈俊吴志国张克让王彦芳郭文斌施剑飞马现仓苏允爱荣晗张迎黎徐佳刘丽萍杨晓东李毅刘修军方贻儒
汪作为,彭代辉,刘晓华,王韵,陈俊,吴志国,张克让,王彦芳,郭文斌,施剑飞,马现仓,苏允爱,荣晗,张迎黎,徐佳,刘丽萍,杨晓东,李毅,刘修军,方贻儒
抑郁症被认为是具有异质性特征的一组精神障碍,美国《精神障碍诊断与统计手册》第3版(DSM-III)首先提出忧郁型抑郁症(melancholic depression)的操作性定义,通常也被称为“内源性抑郁”、“典型抑郁症”和“A型抑郁”等,后来DSM-IV将抑郁症分为忧郁型、不典型型、紧张型、产后发作等亚型[1-2]。DSM-5提出了抑郁障碍特殊类型标注的新概念,以“伴忧郁特征”取而代之[3],其核心特征是快感缺失,在症状特点、病情严重程度、病理生理机制、人格特征、对治疗反应性及预后等方面有其特异性[1-2]。国内大样本临床调查显示,抑郁症患者中忧郁型占比53.4%,而在女性患者中高达81.3%[2,4]。为加强抑郁症的规范化与个体化诊治,本指导建议全方位复习相关文献,以抑郁障碍(depressive disorder)或抑郁症(depression)以及忧郁特征(melancholic features)或快感缺失(anhedonia)等关键词检索EMBASE、PUBMED、Web of science与中国知网等数据库,依据加拿大心境和焦虑治疗网络(CANMAT)2016年《成人抑郁症管理临床指南》中证据分级标准和推荐分级标准[5],严格遵循循证医学规范,形成忧郁/快感缺失型抑郁症临床评估、诊断与治疗的指导建议,供广大精神卫生临床工作者参考。
1 病因与发病机制
忧郁/快感缺失型抑郁症先证者与其一级亲属的忧郁特征亚型相关不明显。相较于不典型抑郁症,其家族遗传度较低(0.46 vs 0.33)[6]。在神经生物学机制方面,动机、愉快感及奖励关键调节通路是中脑边缘系统多巴胺能奖赏通路,从中脑腹侧被盖区(VTA)投射至伏隔核(NAc)、终纹床核(BNST)、杏仁核和隔核。忧郁型抑郁症可能与慢性应激及促肾上腺皮质激素释放因子(CRF)系统和下丘脑-垂体-肾上腺轴(HPA)持续高活性,大脑谷氨酸和多巴胺功能慢性增强及神经可塑性受损,导致奖赏系统脱敏、炎症反应异常以及产生快感缺失症状[7-8]。此外,支配下丘脑腹内侧核(VMH)的去甲肾上腺素能和5-羟色胺能通路也涉及兴趣与驱动调节,VMH功能紊乱可以导致食欲和体质量下降[7]。
众所周知,抑郁症发病与社会心理因素关系密切,研究发现忧郁型抑郁症患者的童年期虐待比非忧郁型多见,但也有不一致的报道[4,9]。从人格特质角度,与非忧郁型相比,忧郁型抑郁症患者的性格内向、神经质水平较高,更多地使用压抑来调节消极情绪[1,4,9]。神经心理测验结果表明,与非忧郁型抑郁症相比,忧郁型抑郁症患者在语言和视觉记忆、执行功能、持续注意力和广度以及精神运动速度等任务上有明显的认知功能受损,与前额叶皮质(PFC)及投射至PFC的神经递质功能失调有关[7,10]。忧郁型抑郁症发作还具有季节性特征,可能与其生物节律紊乱有关[2]。由此可见,忧郁型抑郁症的病因及发病机制与非忧郁型相比有其独特性,是一种有别于其他抑郁症的特定亚型。
2 临床评估与诊断
忧郁/快感缺失型抑郁症(内源性抑郁)以愉快感丧失为主要临床表现,在抑郁发作最严重阶段愉快感完全丧失,或仅能持续数分钟,对日常生活中的愉快事件缺乏相应的刺激反应。临床症状具有晨重夜轻的特点,同时伴有显著的精神运动性迟滞或激越、早醒、食欲下降或体质量减轻等[11]。这类抑郁症患者症状严重程度及功能受损较重,复发和自杀风险高,多伴有精神病性症状及其他共病,为防意外往往需要住院治疗[2,4,11-13]。
2.1 临床评估 忧郁型抑郁症的临床评估包括人口社会学特征(如童年期创伤史、负性生活事件、遗传家族史)、抑郁症状以及快感缺失等维度,可以使用量化工具作为辅助手段,以提高忧郁型特征的识别及评估准确性。①定式临床访谈工具:由于DSM-5配套的定式临床访谈工具尚未发布中文版,建议使用DSM-Ⅳ和《国际疾病分类》第10版(ICD-10)配套的DSM-Ⅳ-TR轴I障碍临床定式检查(SCID)、简明国际神经精神访谈(MINI),两者忧郁特征诊断标准与DSM-5完全一致。SCID将抑郁发作特征分为产后起病、紧张特征、忧郁特征和不典型特征,并分别设置不同的模块,MINI包含有忧郁特征一个模块。②抑郁症状量表:汉密尔顿抑郁量表(HAMD)24项版本和蒙哥马利抑郁评定量表(MADRS)及抑郁症状快速评定量表(QIDS)等抑郁症状量表包括DSM-5忧郁特征诊断标准中相关症状条目,均可以用于忧郁特征的筛查评估。有研究者将HAMD和MADRS两者部分条目结合用于忧郁型抑郁症的判断标准,即快感缺失(MARDS条目8≥4分)或心境无反应性(MARDS条目1或2=6分),而且至少有以下3条症状:精神运动性紊乱(HAMD 条目8或9≥2分)、食欲或体质量下降(HAMD 条目12或16=2分)、早醒(HAMD 条目6≥1分)和过度自责(HAMD 条目2≥2分)[14]。也有研究者提取HAMD部分条目后制定了忧郁指数量表,用于临床上识别忧郁型抑郁症以及预测分析抑郁症对于抗抑郁药和安慰剂的疗效差异性[15]。③悉尼忧郁症原型指数(Sydney melancholia prototype index,SMPI):SMPI由12项忧郁原型特征和12项非忧郁原型特征共24项组成,包括忧郁症状、消极与积极情绪反应、情绪和家庭关系、早年生活逆境、先证者(遗传)、病程等多个维度,有医生评定和患者自评两个版本,鉴别忧郁型与非忧郁型抑郁症的最佳分界值均为4分,但是医生评定版本的灵敏性、特异性及阳性和阴性预测值均优于患者自评版本[16]。SMPI也可用于非临床样本(如大学生群体)忧郁型抑郁症筛查[17]。④快感缺失量表:快感缺失是抑郁症的重要症状,更是忧郁型抑郁症的核心特征,有必要对其进行评估。现有的快感缺失评估工具主要包括斯奈思-汉密尔顿快感量表 (Snaith-Hamilton pleasure scale,SHAPS)、快感缺失量表(dimensional anhedonia rating scale,DARS)、福塞特-克拉克快感量表(Fawcett-Clark pleasure capacity scale,FCPS)和时间性快感体验量表(temporal experience of pleasure scale,TEPS)等[18-19]。国内有学者对SHAPS、DARS进行翻译和修订,显示其中文版具有良好的信度与效度[18-19]。
2.2 诊断标准 DSM-5伴忧郁特征被定义为在本次抑郁发作最严重阶段至少存在1项核心症状(对全部或几乎全部的活动失去乐趣、对于平常的快乐刺激失去反应),以及3项或更多其他症状:显著持久的抑郁心境、抑郁通常在早晨加重、早醒(比平常早醒至少2 h)、明显的精神运动性激越或迟滞、明显厌食或体质量减轻、过度或不适当的内疚[3]。ICD-10对于躯体综合征的定义与忧郁型抑郁症有相似之处,兴趣和愉快感丧失、对通常令人愉快的环境缺乏情感反应、早上较平时早醒2 h或更多、早晨抑郁加重、客观证据表明肯定有精神运动性迟滞或激越、食欲明显下降、体质量降低(1个月内体质量丧失5%或更多)和性兴趣明显降低,上述症状存在4条时被视为有躯体综合征。
2.3 鉴别诊断 建议参考《中国抑郁障碍防治指南(第二版)》中鉴别诊断相关内容,需与继发性抑郁障碍、精神分裂症、双相障碍、焦虑障碍和创伤后应激障碍等精神障碍鉴别[20]。其中,忧郁型抑郁症与双相障碍抑郁发作是鉴别诊断重点,双相障碍的疾病特征是“心境不稳定性”,具有发病年龄早(通常25岁以前起病)、双相障碍家族史、抑郁发作突然且频繁、心境不稳定与易激惹、思维拥挤和注意力不集中等特点,抑郁发作具有不典型抑郁特征(心境反应性伴显著体质量或食欲增加、睡眠增加、灌铅样麻痹、长期存在人际关系被拒绝的敏感性)[3,20]。
3 临床治疗推荐
3.1 治疗及推荐原则 忧郁/快感缺失型抑郁症治疗与管理遵循抑郁症的一般原则(参考《中国抑郁障碍防治指南》第2版和《CANMAT 2016年成人抑郁症管理临床指南》)[5,20]。治疗推荐基于循证医学证据,同时需要考虑临床医生的专业知识和患者的感知与偏好,证据等级较高的治疗由于临床问题(如不良反应或安全性问题)被降至低一级推荐选择[20]。对于《中国抑郁障碍防治指南》第2版和《CANMAT 2016年成人抑郁症管理临床指南》推荐的抑郁症一线治疗,证据等级较低的治疗被升至高一级推荐选择。忧郁型抑郁症治疗推荐汇总见表1,这些被推荐药物可以单药治疗或者与其他药物或非药物联合治疗。对于临床上已经很少使用或不使用的传统抗抑郁药(如吗氯贝胺),本建议不推荐使用。
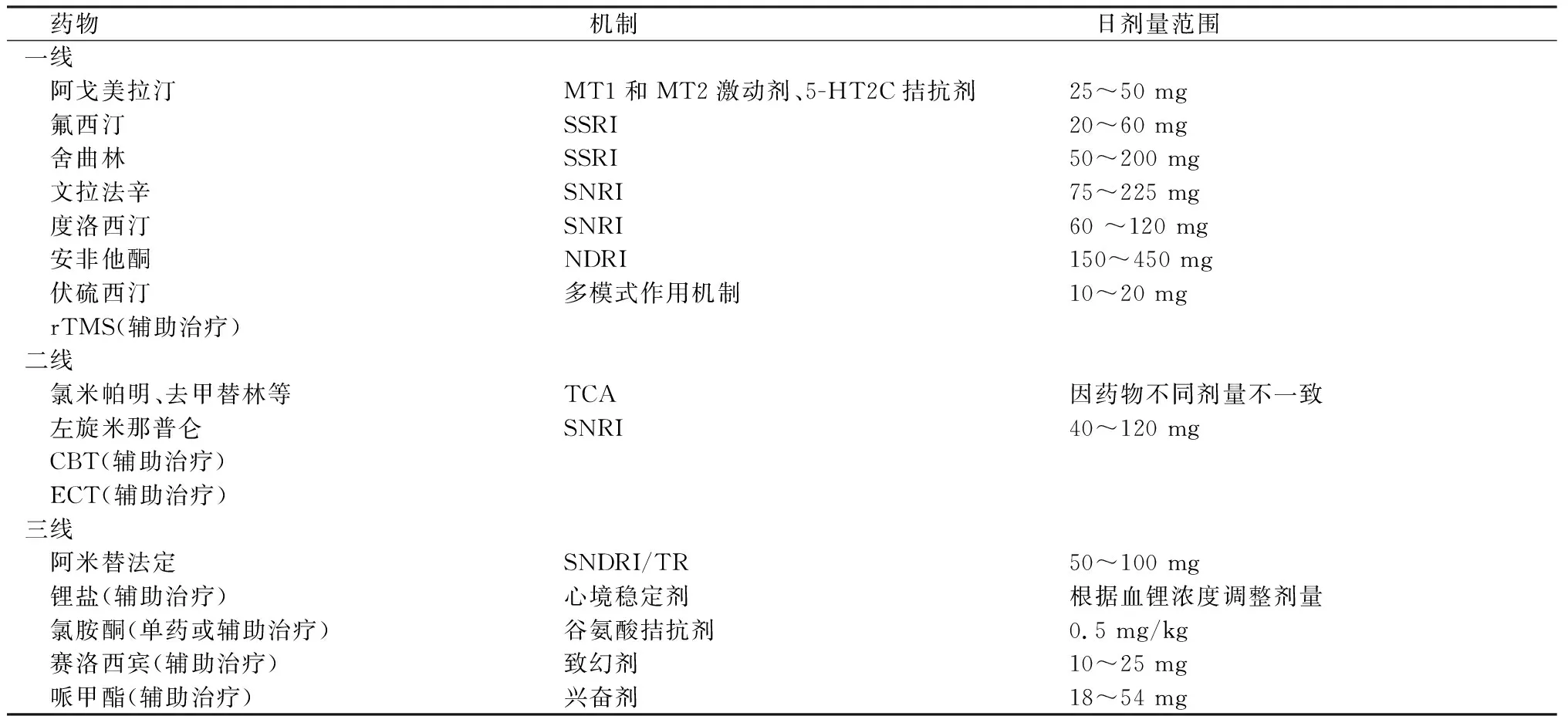
表1 忧郁/快感缺失型抑郁症治疗推荐
3.2 药物治疗
3.2.1 传统抗抑郁药 荟萃分析显示三环类抗抑郁药治疗忧郁型抑郁症的治愈率明显高于SSRIs,其中氯米帕明、去甲替林证据较为充分[21]。由于三环类抗抑郁药的安全性和耐受性限制其临床应用,推荐三环类抗抑郁药(氯米帕明、去甲替林等)为治疗忧郁型抑郁症的二线药物(1级证据/二线推荐)。
3.2.2 SSRI、SNRI抗抑郁药 虽然SSRI和SNRI抗抑郁药是治疗抑郁症的一线药物,但是对于忧郁型抑郁症缺乏充分的循证依据,与安慰剂相比这些药物之间直接比较结果没有明显差异。在排除基线特征(包括抑郁症状严重程度)混杂因素后忧郁特征不是这些抗抑郁药治疗有效率或治愈率的影响因素[9,13,21-22]。开放性临床试验证实氟西汀、舍曲林治疗忧郁型抑郁症有效;随机对照试验支持文拉法辛与氟西汀比较无差异,但比阿戈美拉汀治疗效果差[22-23]。一项事后分析研究支持度洛西汀(60 mg/d)治疗忧郁型抑郁症疗效优于安慰剂,包括抑郁总体症状及精神运动性迟滞和躯体疼痛症状改善、有效率和治愈率提高[24]。因此,推荐氟西汀、舍曲林、文拉法辛和度洛西汀为治疗忧郁型抑郁症的一线药物(3级证据/一线推荐)。左旋米那普仑是米那普仑的活性异构体、美国食品和药品管理局(FDA)批准上市的第4种SNRI类抗抑郁药,国内尚未上市。随机双盲安慰剂对照试验的事后分析显示左旋米那普仑有效改善抑郁症所有症状维度,且对于快感缺失维度效果最佳[25],推荐其为治疗忧郁型抑郁症的二线药物(3级证据/二线推荐)。
3.2.3 其他新型抗抑郁药 阿戈美拉汀是MT激动剂和5-HT2C拮抗剂,治疗忧郁型抑郁症的循证依据较充分。随机对照研究或开放性试验及荟萃分析均支持阿戈美拉汀有效改善快感缺失症状,并且优于艾司西酞普兰和文拉法辛[22,26];推荐其为治疗忧郁型抑郁症的一线药物首选推荐(1级证据/一线推荐)。NDRI类抗抑郁药安非他酮可以增强奖赏系统功能而影响正性情绪处理加工,一项小样本随机双盲安慰剂对照试验支持安非他酮(300 mg/d)改善快感缺失症状比焦虑痛苦症状更明显[22]。伏硫西汀是一种多模式新型抗抑郁药,一项开放性试验的事后分析支持其有效改善抑郁症患者的快感缺失症状,是关联抑郁症状改善与社会功能恢复的中介因素[27]。因此,推荐安非他酮和伏硫西汀为治疗忧郁型抑郁症的一线药物(3级证据/一线推荐)。
3.2.4 非抗抑郁药 非抗抑郁药包括在国内未获得国家食品药品监督管理局(CFDA)批准抑郁症适应证的一些药物。阿米替法定是SNDRI或TRI类抗抑郁药,一项小样本随机双盲安慰剂对照试验显示阿米替法定可以有效改善快感缺失症状且耐受性良好,但该项试验因无后续经费支出及患者出现严重不良反应而终止[22]。亦有小样本研究或非随机对照试验支持锂盐(辅助治疗)、氯胺酮(单药或辅助治疗)、赛洛西宾(辅助治疗)、哌甲酯(辅助治疗)等用于治疗抑郁症患者的快感缺失症状[22,28-29]。考虑这些药物的临床证据不充分及安全性问题,建议这些药物为治疗忧郁型抑郁症的三线药物(3级证据/三线推荐)。
3.3 非药物治疗 快感缺失与大脑多巴胺奖赏系统的功能失常有关,rTMS治疗靶点与之比较一致。《CANMAT 2016年成人抑郁症管理临床指南》推荐rTMS作为抗抑郁药治疗早期无反应患者的增效治疗一线选择。一项小样本随机对照试验结果提示,对于抗抑郁药无效或不能耐受患者,rTMS高频(10 Hz)刺激背外侧前额叶皮质(DLPFC)辅助治疗可以改善快感缺失症状[30],故推荐其为忧郁型抑郁症辅助治疗的一线选择(3级证据/一线推荐)。CBT、ECT对于忧郁型抑郁症疗效研究结果尚无定论[31-32],考虑它们在抑郁症治疗中分别为一线、二线治疗推荐(ECT对于自杀风险高、紧张综合征等特定人群是一线治疗)[20],综合专家建议推荐CBT、ECT的辅助治疗作为二线选择(4级证据/二线推荐)。
4 结语
忧郁/快感缺失型是抑郁症常见类型之一,其病因及发病机制、病情严重程度、抗抑郁药治疗反应等存在独有的特征,亟待临床上给予识别诊断和精准治疗。因此,基于循证依据的临床诊治指导建议将有助于提高忧郁/快感缺失型抑郁症的临床治愈率,改善疾病预后。定式临床访谈工具忧郁特征模块、抑郁症状量表忧郁特征相关条目以及快感缺失量表等可以帮助临床医生识别和诊断忧郁型抑郁症。当前,忧郁型抑郁症治疗包括药物治疗、物理治疗和心理治疗,综合考量疗效与安全性研究及临床实践证据,推荐阿戈美拉汀、氟西汀、舍曲林、文拉法辛、度洛西汀、安非他酮、伏硫西汀以及rTMS辅助治疗等作为忧郁型抑郁症治疗优先选择。今后有望采取基于临床症状与生物学标志物综合评估的治疗策略,实现忧郁/快感缺失型抑郁症的个体化治疗。
致谢:感谢上海市虹口区精神卫生中心牛娜、刘文两位医生协助文献检索!
