食管癌癌前病变恶性进展分子分型及高发现场推广应用
2021-01-26杨苗苗纪爱芳徐瑞华魏梦霞韩文莉雷玲玲赵学科孟超龙胡守佳王盼盼胡景峰李欣然王立东
杨苗苗,宋 昕,纪爱芳,徐瑞华,魏梦霞,韩文莉,雷玲玲,赵学科,孟超龙,胡守佳,程 锟,王盼盼,钟 侃,胡景峰,王 伟,李欣然,陈 瑶,王立东
(1.郑州大学第一附属医院河南省食管癌重点开放实验室、省部共建食管癌防治国家重点实验室,河南 郑州 450052;2.长治医学院附属和平医院医学实验中心,山西 长治 046000)
食管癌是我国最常见的恶性肿瘤之一,中晚期患者5 a生存率仅10%左右,但早期患者的5 a生存率可达90%[1]。早期患者缺乏特异症状,首次就诊时约90%已达到中晚期。因此,阐明食管癌变多阶段演进的分子机制,筛选和建立用于大范围人群早期发现和高危人群预警的指标和方法,是提高食管癌早期发现率,从而降低死亡率的关键[2]。食管癌的病理变化过程为:正常食管黏膜→基底细胞增生→炎症→食管黏膜上皮不典型增生(分为轻、中和重度)→早期癌→中晚期癌[3]。食管黏膜上皮癌变早期形态学变化特征为基底细胞增生异常,形态学上表现为基底细胞过度增生。其突出的临床特征是双向发展不稳定性,即其可向癌的方向持续发展,也可以停留在某一阶段多年不变,甚至可以退回到正常状态[4]。很显然,甄别恶性进展分子变化特征和分子分型是识别食管癌高危人群的重要指标。本研究正是利用这些食管癌变早期分子指标进行优化组合,建立癌前病变恶性进展分子模型,并进一步在食管癌高发区进行推广应用,为食管癌早期发现和液体活检技术优化组合提供证据。
本课题组既往研究中采用串联质谱分析标记的高通量蛋白质组相对定量方法对食管癌癌前病变和食管癌活检组织进行高通量检测,筛选能够鉴别食管癌及不同癌前病变的候选蛋白。采用平行反应检测靶向蛋白质组学对选出的10种差异蛋白进行定量内部验证,采用免疫组化方法和酶联免疫吸附试验(enzyme-linked immunosorbent assay,ELISA)在食管癌和癌前病变组织中进行外部验证。本研究在此基础上,结合流行病学调查数据,以进展(进展为重度不典型增生、原位癌或食管癌)为终点结局,结合食管癌癌前病变进展的危险因素,首次建立食管癌癌前病变风险预测模型,即采用黏蛋白1(mucin 1,MUC1)、P15和ATP7B等3种自身抗体联合预测食管癌癌前病变恶性进展状态。
1 资料与方法
1.1 一般资料收集来自省部共建食管癌防治国家重点实验室的200例食管癌患者血清,患者均经内镜和组织病理检测确诊且未接受任何放、化疗等肿瘤治疗的初诊患者,200例正常对照人群血清来自省部共建食管癌防治国家重点实验室合作医院体检中心的健康体检人群,无任何肿瘤相关的证据。200例食管癌患者中,男108例,女92例,年龄(60.35±8.40)岁。正常对照人群中,男99例,女101例,年龄(59.16±9.88)岁。食管癌患者和正常对照人群性别、年龄等基线资料比较差异无统计学意义(P>0.05),具有可比性。
2011年1月至2019年12月间,在食管癌高发区山西省长治市选取40~69岁无症状人群,进行流行病学调查,流行病学调查前由当地村干部和乡村医生帮助发放和讲解知情同意书,对同意接受检查者详细采集个人信息并进行体检,填写基本信息调查表,包括性别、年龄、吸烟史、饮酒史、肿瘤的家族史。所有被检者均排除急性感染、过敏、自身免疫性疾病等影响血清免疫学指标表达的疾病。
2011年1月至2019年12月间,在食管癌高发区山西省长治市、阳泉市、晋城市等地区筛选40~69岁食管癌无症状人群18 208例,采集个人信息,并利用液体活检技术进行MUC1、P15和ATP7B等3种自身抗体联合检测,对任一抗体阳性患者进一步行内镜活检病理检查。
1.2 研究方法
1.2.1 自身抗体ELISA检测 1)血清样本孵育:将待检测的血清样本用样品稀释液按1500的比例进行稀释,然后将稀释后的血清样本加入已包被抗原的96孔酶标板的反应孔中,加样量为100 μL/孔,置于37 ℃恒温培养箱孵育1 h,然后弃去反应孔中液体,用洗涤液洗涤5次,每次洗涤3 min;2)酶标二抗孵育:将辣根过氧化物酶标记的RecA蛋白用二抗稀释液按140 000的比例进行稀释,然后将稀释后的辣根过氧化物酶标记的RecA蛋白加入96孔酶标板的反应孔中,加样量为100 μL/孔,置于37 ℃恒温培养箱孵育50 min,然后弃去点样孔中液体,用洗涤液洗涤3次,每次3 min;3)显色及终止反应:将显色液A和显色液B按照11等体积混合均匀,然后将混合后的显色液迅速加入96孔酶标板的反应孔中,加样量为100 μL/孔,置于37 ℃避光反应15 min,然后向每个反应孔中再加入50 μL终止液终止反应,于20 min内用酶标仪器在450 nm(检测波长)和595 nm(参比波长)处读取OD值,并用空白对照孔调零;4)结果判定:以阴性对照孔所测OD值平均数加2个标准差的值为截断值,反应孔中OD值≥截断值为阳性,<截断值为阴性。
1.2.2 内镜检查及碘染色 常规行内镜检查,仔细观察食管、贲门黏膜,并分别做碘染色和美蓝染色,记录边界清晰的不着色区域距离门齿的距离、大小、时钟方位和状态,并根据病灶大小对不着色区域进行多点活检,所有活检组织均迅速置于质量分数10%~13%甲醛缓冲液内固定。组织学阅片由2位受过专业培训的现场病理医生双盲诊断,诊断不一致的标本由郑州大学第一附属医院病理科医生确诊。
1.2.3 标本处理 抽取空腹静脉血5 mL至离心管中,室温中静置30 min,2 000 r/min离心10 min,吸取上层血清分装,每管100 μL,-80 ℃冰箱储存。

2 结果
2.1 食管癌癌前病变恶性进展过程中自身抗体表达检测的实验室研究结果联合检测MUC1、P15和ATP7B等3种自身抗体对食管癌的检测敏感性达到了85.0%,其特异性相较于单一检测或两两联合检测有所降低,但仍能达到74.50%,提示联合检测MUC1、P15和ATP7B等3种自身抗体进行食管癌诊断,可以在保证诊断特异性的前提下大幅度提高诊断的敏感性。随着联合检测自身抗体的增加,约登指数逐渐增大并趋向于1,提示联合检测3种自身抗体用于诊断和筛查食管癌的方法具有较好的诊断价值。联合检测MUC1、P15和ATP7B等3种自身抗体对食管癌诊断的敏感性分别为单独检测MUC1、P15和ATP7B的2.30倍、2.54倍和3.54倍。见表1。
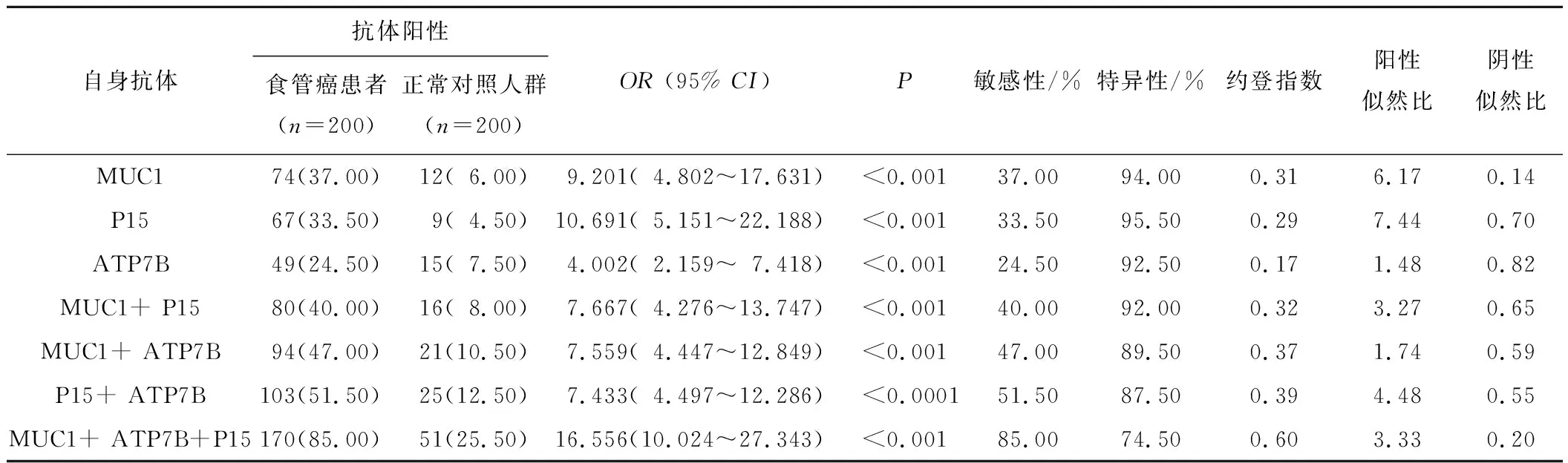
表1 不同自身抗体优化组合对食管癌诊断的价值 n(%)
2.2 食管癌癌前病变恶性进展过程中自身抗体表达检测的临床应用在食管癌高发区(山西省长治市)选取40~69岁无症状人群868例,其中男437例、女431例,年龄(55.04±8.39)岁。有吸烟史331例,占38.13%;有饮酒史198例,占22.81%。有肿瘤家族史374例,占43.09%。联合检测MUC1、P15和ATP7B的液体活检技术筛选出高危人群87例(10.02%,87/868)。内镜活检病理结果明确筛查癌前病变患者69例(7.95%,69/868),其中轻度不典型增生33例(47.83%,33/69)、中度不典型增生8例(11.59%,8/69)和重度不典型增生28例(40.58%,28/69),上消化道肿瘤18例(2.07%,18/868),其中食管癌17例(94.44%,17/18)、贲门癌1例(5.56%,1/18)。见表2。
对比液体活检技术和内镜活检病理结果发现,MUC1、P15和ATP7B等3种自身抗体联合检测阳性率在癌前病变(轻、中、重度不典型增生)和食管癌患者中均明显高于正常对照人群,差异均有统计学意义(χ2=41.207,P<0.001;χ2=28.711,P<0.001;χ2=102.357,P<0.001;χ2=67.769,P<0.001)。见表2。
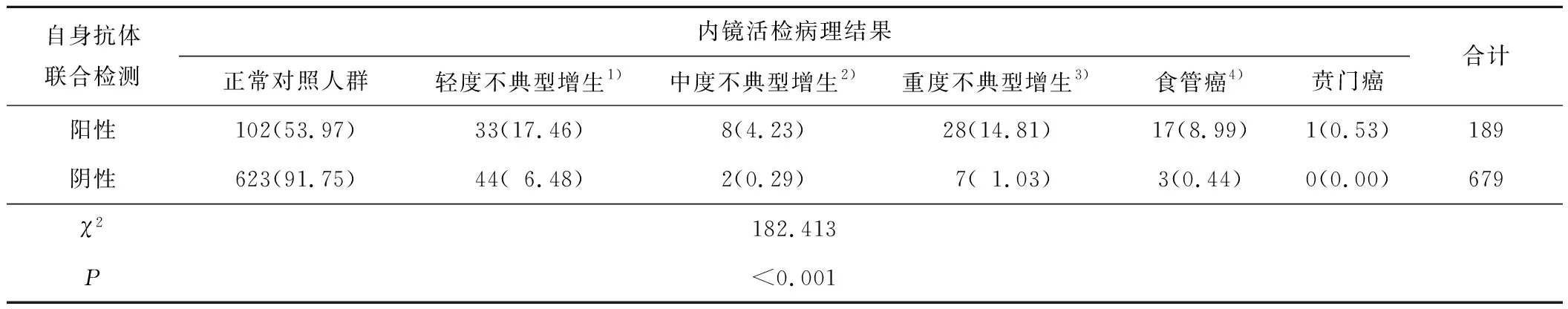
表2 自身抗体联合检测和内镜活检病理结果比较分析情况 n(%)
为了观察MUC1、P15和ATP7B等3种自身抗体联合检测对癌前病变恶性进展预测价值,以该组患者入组开始,进行5 a随访,然后再次进行内镜活检病理。定义恶性进展终点事件为进展为重度不典型增生、原位癌或食管癌。使用单因素Logistic回归分析评估性别、年龄、吸烟史、饮酒史、肿瘤家族史、入组内镜活检病理和自身抗体对恶性转归风险的影响,发现原始病理诊断中,中度不典型增生进展风险最高,为轻度不典型增生的21.538倍。自身抗体阳性癌前病变患者恶性进展风险是阴性癌前病变患者的21.895倍。即MUC1、P15和ATP7B等3种自身抗体任一指标阳性时,恶性病变累积恶性进展率为29.63%(8/27),提示MUC1、P15和ATP7B等3种自身抗体联合检测对食管癌癌前病变恶性进展具有明确预测意义。见表3。
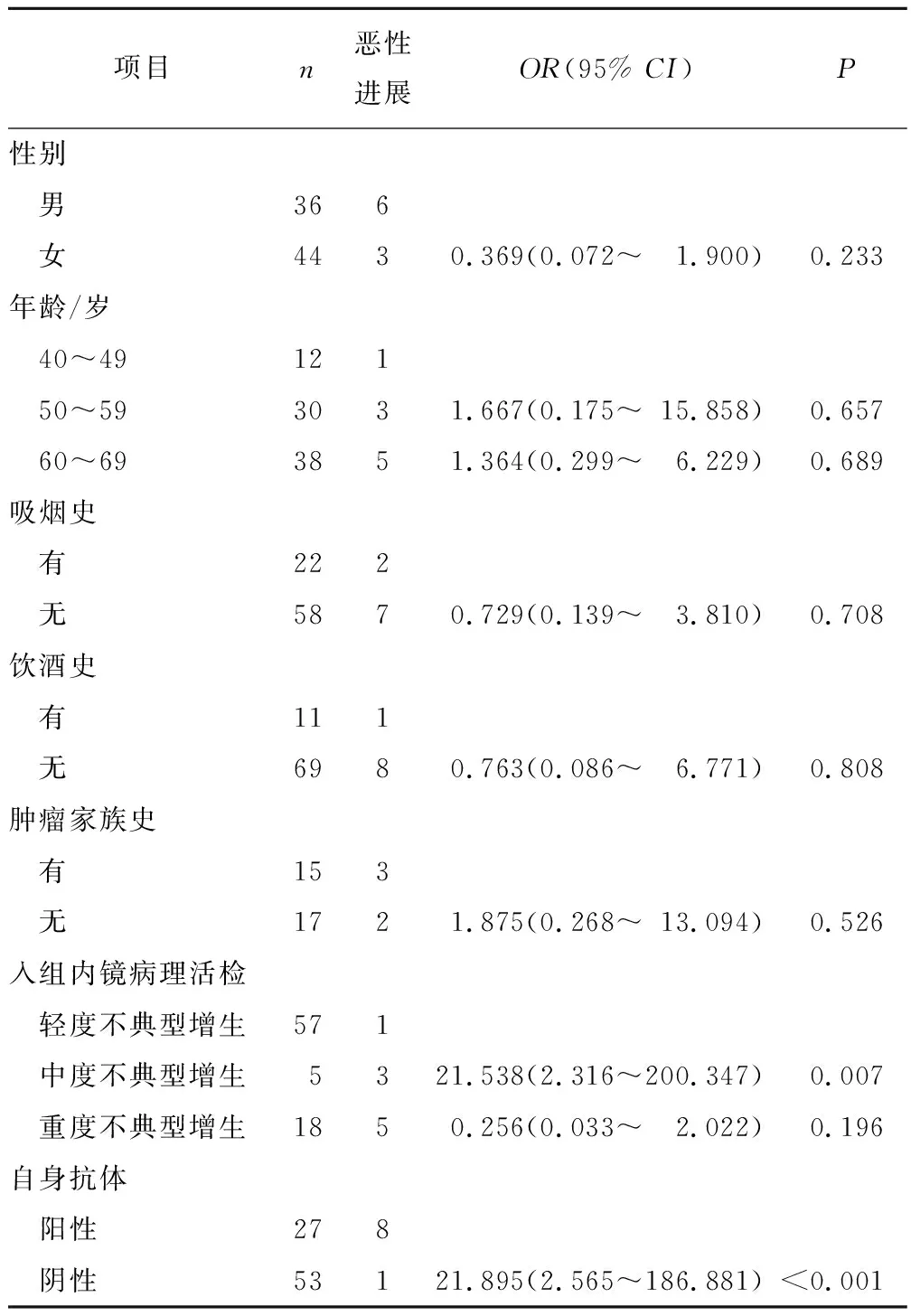
表3 食管癌高发区内镜活检病理检出的癌前病变恶性进展情况
2.3 食管癌高发区大规模人群应用使用MUC1、P15和ATP7B等3种自身抗体联合检测液体活检技术在食管癌高发区山西省长治市、阳泉市、晋城市进行大规模现场人群推广应用,共筛选18 208例35岁以上无症状人群进行液体活检,任一指标阳性即定义为高危人群,共筛选出3 642例高危人群,并对高危人群进一步行内镜病理活检筛查,结果示正常对照人群1 672例、不典型增生1 442例、早期食管癌463例、中晚期食管癌24例、其他上消化道肿瘤41例,其早期癌检出率2.54%(463/3 642)。
3 讨论
食管癌的发生、发展是一个多因素、多阶段、复杂的病理过程,具体发病机制仍不十分清楚。王立东等[5-6]首次报道一系列食管癌发病易感基因(如PLCE1、RFT2等)以及发病高危因素(如核黄素、维生素缺乏等)重要成果,提出食管癌发生的环境-遗传-基因交互作用机制,为食管癌多阶段演进分子机制探讨提供了思路和启发。本研究基于前期食管癌蛋白质组学工作基础[7-12],分析了食管癌癌前病变恶性进展过程中分子指标变化及其在筛查中的应用,报道了一组适用于食管癌高发区大规模人群筛查应用的自身抗体(MUC1、P15和ATP7B)。自身抗体是机体针对肿瘤组织分泌出的蛋白产生的免疫应答产物,不仅可明确预测癌前病变恶性进展风险,而且可以应用于高危人群筛查,结合液体活检和内镜活检病理,大幅度节约筛查成本。
本研究基于主动随访的终点结局为进展,进展为重度不典型增生、原位癌或食管癌,而未讨论保持或逆转。主要原因是癌前病变组织较小,内镜活检病理检查时可能已经阻断了可能的癌前病变进展情况,与癌前病变的自然发生、发展的保持不变或逆转为正常的影响因素不能明确区分,因此,本研究仅讨论恶性进展为重度不典型增生、原位癌或食管癌的状态。
尽管已报道P53基因在食管癌组织中的表达,但是P53在多种肿瘤组织中均可表达,不具有自身抗体检测的特异性[13],同时自身抗体或微小RNA均被报道与食管癌的预后相关,是今后临床研究、个体化诊疗的方向[14]。本研究主要讨论食管癌癌前病变恶性进展分子机制以及自身抗体在癌前病变患者血清中的表达。在食管癌患者血清自身抗体检测时发现,单独检测MUC1、P15或ATP7B时,阳性率较正常对照人群明显升高。优化组合MUC1、P15和ATP7B自身抗体联合检测时,阳性率较正常对照人群也有明显升高,且筛查效率提高了数倍,因此,可用于高发区食管癌筛查。在食管癌高发区小范围临床应用中,结合5 a随访发现,3种自身抗体任一指标阳性时,食管癌癌前病变恶性进展风险是阴性患者恶性进展风险的21.895倍,具有独立预测价值。
与国家卫健委的上消化道肿瘤早诊早治项目技术[15]相比,使用液体活检技术结合内镜活检病理在食管癌高发区进行大规模人群筛查,早期癌发现率相近,但是内镜筛查比例明显下降,降低了筛查成本,缩小了癌前病变恶性进展监测高风险人群,进一步实现了食管癌的精准诊疗,降低了食管癌的发病率和死亡率。
综上所述,使用多种自身抗体联合检测,优化组合,结合内镜活检病理筛查是食管癌高发区无症状人群早期发现和高危人群预警的重要手段。
