妊娠合并血小板减少的病因及母婴结局分析
2021-01-19崔金晖李萍欧阳丽萍李玲孟召然范建辉
崔金晖?李萍?欧阳丽萍?李玲?孟召然?范建辉


【摘要】目的 探討妊娠合并血小板减少(PT)的病因及母婴结局。方法 收集228例PT患者,其中血小板(51 ~ 100)×109/L为轻度组,血小板(30 ~ 50)×109/L为中度组,血小板< 30×109/L为重度组,比较3组患者的病因和母婴结局的差异。结果 228例PT孕妇中,轻度血小板减少159例(69.8%),中度血小板减少33例(14.5%),重度血小板减少36例(15.8%)。主要病因有妊娠相关性血小板减少症(63.6%)、特发性血小板减少性紫癜(11.8%)、HELLP综合征(3.9%)、SLE(3.9%)和子痫前期-子痫(2.2%)。轻度组、中度组和重度组的妊娠丢失、早产、产后出血、新生儿血小板减少的发生率及分娩孕周比较差异均有统计学意义(P均< 0.05),其中重度组的妊娠丢失率、早产率、产后出血率均高于轻度组,分娩孕周短于轻度组(P均< 0.017)。结论 PT的病因复杂多样,病因多见妊娠相关性血小板减少症、特发性血小板减少性紫癜、HELLP综合征、SLE和子痫前期-子痫。血小板< 30×109/L的PT患者发生妊娠丢失、早产、产后出血的概率明显增加。
【关键词】妊娠;血小板减少;病因;妊娠结局
Etiology and maternal and infant outcomes of pregnancy complicated with thrombocytopenia Cui Jinhui, Li Ping, Ouyang Liping, Li Ling, Meng Zhaoran, Fan Jianhui. Department of Obstetrics, the Third Affiliated Hospital of Sun Yat-sen University, Guangzhou 510630, China
Corresponding author, Fan Jianhui, E-mail: fanjianhui1902@ 163. com
【Abstract】Objective To investigate the etiology and maternal and infant outcomes of pregnancy complicated with thrombocytopenia. Methods Clinical data of 228 pregnant women complicated with thrombocytopenia were collected. According to the platelet count during pregnancy, all patients were divided into the mild ((51-100)×109/L), moderate ((30-50)×109/L) and severe thrombocytopenia groups (< 30×109/L), respectively. The etiology, and maternal and infant outcomes were statistically compared among three groups. Results Among 228 pregnancies complicated with thrombocytopenia, 159 patients (69.8%) presented with mild thrombocytopenia, 33 cases (14.5%) of moderate thrombocytopenia and 36 cases (15.8%) of severe thrombocytopenia. The etiology mainly included pregnancy-associated thrombocytopenia (63.6%), idiopathic thrombocytopenic purpura (11.8%), HELLP syndrome (3.9%), systemic lupus erythematosus (3.9%) and preeclampsia and eclampsia (2.2%). The incidence of fetal loss, preterm labor, postpartum hemorrhage, neonatal thrombocytopenia and gestational week significantly differed among three groups (all P < 0.05). In the severe group, the incidence of fetal loss, preterm labor, postpartum hemorrhage and neonatal thrombocytopenia was significantly higher, whereas the gestational week was significantly shorter compared with those in the mild groups (all P < 0.017). Conclusions The etiology of pregnancy complicated with thrombocytopenia is complex. The etiology primarily includes pregnancy-associated thrombocytopenia, idiopathic thrombocytopenic purpura,HELLP syndrome, SLE, preeclampsia and eclampsia. Patients with platelet count < 30×109/L are more likely to have an increased incidence of fetal loss, preterm labor, postpartum hemorrhage, neonatal thrombocytopenia.
【Key words】Pregnancy;Thrombocytopenia;Etiology;Pregnancy outcome
妊娠合并血小板减少(PT)是妊娠期常见并发症之一,主要由血小板破坏增加和(或)血小板生成减少引起,发病率约5% ~ 12%[1-4]。PT最常见原因是妊娠相关性血小板减少症(PAT),但有部分PT是妊娠期特有疾病或全身性疾病的一种表现[1-3]。鉴于PT的病因复杂多样,不同病因的妊娠结局不同,本研究对228例PT患者进行病因分析,探讨其临床特点及母婴结局,旨在为国家妇女卫生保健工作提供参考。
对象与方法
一、研究对象
选择2016年1月至2018年12月在中山大学附属第三医院天河院区及岭南院区就诊并分娩且病历资料完整的228例PT患者,均为单胎妊娠。排除妊娠合并其他内外科疾病(如凝血功能障碍、甲状腺功能亢进、糖尿病等),其中初产妇115例、经产妇113例,年龄(30.4±5.0)岁。根据Veneri等(2009年)对血小板的分度将患者按妊娠期间血小板最低值分组,其中血小板(51 ~ 100)×109/L为轻度组,血小板(30 ~ 50)×109/L为中度组,血小板< 30×109/L为重度组。3组的初产妇比例、年龄比较差异均无统计学意义(P均> 0.05),见表1。本项临床研究为回顾性研究,仅收集患者临床资料,不干预患者治疗方案,不会对患者生理带来风险,已征得所有患者同意并签署知情同意书。
二、诊断标准
PAT指孕前无血小板减少病史,孕中晚期首次发生血小板减少,无明显出血表现,产后1~6周自然恢复正常,并且排除其他血小板减少性疾病[1]。传统的PT定义为血小板< 150×109/L,已有证据表明血小板为(100 ~ 149)×109/L的PT通常由PAT引起,不会增加母胎风险[1]。近年国内关于PT的报道均采用血小板< 100×109/L标准。本文所纳入研究对象血小板均< 100×109/L。子痫前期、子痫、HELLP综合征、产后出血、产褥感染、早产诊断标准参照《妇产科学》 [5]。特发性血小板减少性紫癜(ITP)、急性白血病、骨髓增生异常综合征、再生障碍性贫血、SLE、干燥综合征(SS)、肝病等诊断标准参照《内科学》[6]。新生儿窒息、小于胎龄儿、新生儿血小板减少等诊断标准参照《儿科学》[7]。
三、观察内容
收集228例PT患者的病历资料,记录纳入研究对象的年龄、孕产次、孕前病史、孕期产检、孕期血小板计数,分析PT病因,并记录分娩孕周、妊娠丢失(因病情终止妊娠、胎死宫内)、分娩方式、产后出血情况,以及新生儿出生体质量、阿普加评分、出生后血小板计数、颅内出血、感染、死亡等预后。
四、统计学处理
采用SPSS 22.0进行数据分析。定量资料以表示,多组比较采用单因素方差分析,两两比较采用LSD-t法;定性资料以例(%)表示,组间比较采用χ2检验或Fisher确切概率法,两两比较采用Bonferroni法校正检验水准。α= 0.05。
结果
一、228例不同程度PT患者的血小板計数与病因分布
228例PA患者中,轻度血小板减少159例(69.8%),中度血小板减少33例(14.5%),重度血小板减少36例(15.8%)。病因包括PAT、ITP、妊娠期高血压疾病(HELLP综合征、子痫前期-子痫)、血液系统疾病(急性白血病、再生障碍性贫血、骨髓增生异常综合征等)、免疫性疾病(SLE、SS)、肝病(肝硬化、肝癌)等,PAT大多数为轻度血小板减少,ITP、血液系统疾病导致的血小板减少程度常较严重,见表2。
二、轻度组、中度组和重度组PT患者的妊娠结局比较
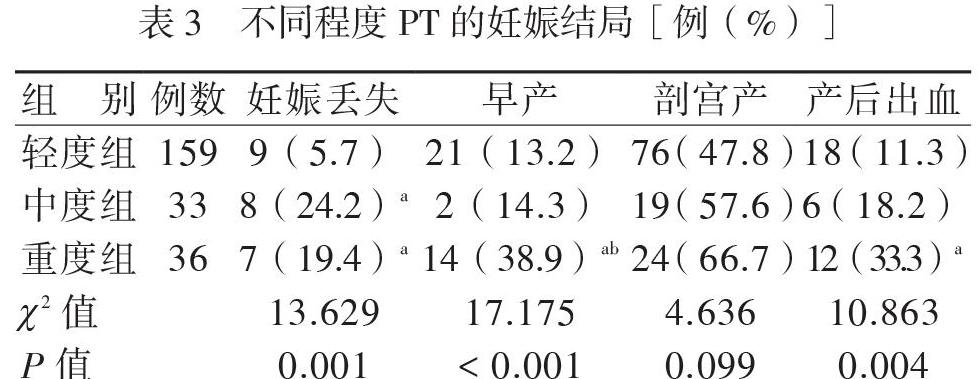
轻度组、中度组和重度组PT患者的分娩孕周分别为(37.4±5.4)、(33.8±9.7)和(32.7±10.0)周(F = 8.560,P < 0.001),中度组和重度组的分娩孕周均短于轻度组(P均< 0.05)。3组PT患者的妊娠丢失、早产、产后出血发生率和分娩孕周比较差异均有统计学意义(P均< 0.05),3组的剖宫产率比较差异无统计学意义(P > 0.05)。中度组和重度组的妊娠丢失率均高于轻度组(P均< 0.017)。重度组的早产率高于轻度组、中度组(P均< 0.017),重度组的产后出血率较轻度组增加(P均< 0.017),见表3。
三、轻度组、中度组和重度组的新生儿结局
3组新生儿的血小板减少发生率比较差异有统计学意义(P < 0.05),但是两两比较校正检验水准后差异均无统计学意义(P均> 0.017)。3组的新生儿窒息、感染、死亡、颅内出血、小于胎龄儿发生率比较差异均无统计学意义(P均> 0.05),见表4。
讨论
血小板减少由血小板生成减少和(或)血小板破坏增加引起,PT多数是血小板破坏增加导致,主要机制为免疫相关性破坏、异常血小板的激活和过量出血导致血小板消耗过多,而血小板生成减少主要与骨髓造血功能异常、营养缺乏有关[1]。PT病因复杂多样,根据与妊娠的相关性可分为妊娠特异性和妊娠非特异性[8]。不同的病因所需要的临床处理及对母婴的影响不同[8-9]。
PT病因有以下几种:①PAT,本研究中PAT占63.6%。PAT是PT最常见的病因,根据不同报道其在PT中约占60% ~ 80%不等[1-3]。谢钻玲等[10]对59例PT患者的病因进行分析,结果显示PAT占54%。目前PAT的发病机制尚不明确,多数认为是妊娠期血容量增加导致血液稀释、胎盘循环对血小板的利用增加,其病情较轻,血小板一般> 75×109/L,对母婴预后影响小,大多数不需要治疗,产后可自然恢复[3]。②ITP,本研究中ITP占11.8%。ITP也是PT的较常见病因,是一种自身免疫性疾病,好发于育龄妇女,由于机体的免疫机制异常引起自身血小板抗体破坏血小板,同时也伴有血小板的生成障碍,50%的孕妇分娩时的血小板水平较孕早期至少减少30%,其孕早期血小板范围为(85 ~ 110)×109/L[1]。本研究重度组36例,其中ITP占14例,抗血小板抗体可以通过胎盘循环导致围生儿同源免疫性血小板减少,从而增加围生儿颅内出血、感染等并发症。③妊娠期高血压疾病,其主要原因是血管痉挛引起血管内皮损伤,促进血小板凝聚,加速血小板消耗,也有研究报道与血小板功能不良有关[11]。血小板减少的程度与疾病的严重程度及进展有关,子痫前期占PT病因的5% ~ 21%[12]。本研究中子痫前期-子痫5例占2.2%,5例均为轻度血小板减少,HELLP综合征9例占3.9%,其中重度血小板减少2例、中度1例、轻度6例,随着产后患者血压的恢复,其血小板逐渐恢复正常。④免疫性疾病,本研究中SLE 9例占3.9%,SS 3例占1.3%。SLE是一种累及多种脏器的自身免疫性炎性结缔组织病,SS是一种主要累及外分泌腺体的慢性炎症性自身免疫性疾病,两者均好发于育龄期女性,机体的免疫机制异常引起自身血小板抗体增加从而破坏血小板,SLE及SS孕妇合并血小板减少常提示预后不良。⑤血液系统疾病,本研究中急性白血病5例占2.2%,骨髓增生异常综合征3例占1.3%,再生障碍性贫血3例占1.3%,Evan综合征2例占0.9%。骨髓造血功能异常导致血小板生成障碍,血液系统疾病导致的血小板减少程度常较严重,本研究重度血小板减少组36例,其中13例是妊娠合并血液系统疾病。⑥肝病,既往研究中对于妊娠合并肝病导致PT的报道较少,肝脏是合成血小板生成素的主要场所,肝硬化、肝癌患者肝纤维化严重、肝细胞受损,肝脏合成蛋白能力下降,影响血小板生成素的合成,同时肝硬化、肝癌患者常出现脾大、脾功能亢进,使得血小板破坏增加,本研究中妊娠合并肝硬化、肝癌6例占2.6%,高于既往报道,可能与我院是广东省重症肝病救治中心有关。
关于PT的分类有多种方法,2009年Veneri等将血小板(51 ~ 100)×109/L定义为轻度血小板减少,(30 ~ 50)×109/L为中度血小板减少,< 30 ×109/L为重度血小板减少。孕期血小板30×109/L以上的患者孕期自发性出血风险相对较低[13]。因此本研究选择此分类法作为分类标准,研究结果显示3组妊娠丢失、早产、产后出血发生率比较差异均有统计学意义,且重度组的剖宫产率、产后出血率、早产率明显增加。可见,妊娠结局与血小板减少的程度有关。在临床工作中,对于PT患者应严格管理,以降低产后出血、早产、剖宫产的发生率。
目前认为,PT对围生儿的影响主要包括小于胎龄儿、新生儿窒息、血小板减少、感染、颅内出血、死亡等。本研究中,3组的小于胎龄儿、新生儿窒息、感染、颅内出血、死亡发生率比较差异均无统计学意义,新生儿血小板减少发生率差异有统计学意义,与肖春等[14]的研究结果一致,但组间比较经校正检验水准后差异无统计学意义,可能是与样本量不足有关,日后研究将加大样本量,进一步观察PT对围生儿血小板的影响。
综上所述,PT的病因复杂多样,增加母婴不良妊娠结局風险,且血小板减少程度越严重,妊娠丢失、早产、产后出血、新生儿血小板减少等不良母婴结局发生率越高,故对于PT的孕期应该加强管理监护,积极寻找病因,以改善母婴结局。
参 考 文 献
[1] Committee on Practice Bulletins—Obstetrics. ACOG practice bulletin No. 207: thrombocytopenia in pregnancy. Obstet Gynecol, 2019, 133(3):e181-e193.
[2] 李霞,孔为民,姜艳. 妊娠期血小板减少疾病研究进展. 中国计划生育和妇产科, 2017, 9(11):19-23.
[3] Reese JA, Peck JD, Deschamps DR, McIntosh JJ, Knudtson EJ, Terrell DR, Vesely SK, George JN. Platelet counts during pregnancy. N Engl J Med, 2018, 379(1):32-43.
[4] 高大泉,杨荣,钱申贤. 妊娠期合并血小板减少的诊治进展. 中国妇幼保健, 2018, 33(22):5283-5287.
[5] 谢幸, 孔北华, 段涛. 妇产科学. 9版. 北京:人民卫生出版社, 2018.
[6] 葛均波, 徐永健, 王辰.内科学. 9版. 北京:人民卫生出版社, 2018.
[7] 王卫平,孙锟,常立文. 儿科学. 9版. 北京:人民卫生出版社, 2018.
[8] Gernsheimer T, James AH, Stasi R. How I treat throm-bocytopenia in pregnancy. Blood, 2013, 121(1):38-47.
[9] Wang X, Xu Y, Luo W, Feng H, Luo Y, Wang Y, Liao H. Thrombocytopenia in pregnancy with different diagnoses: Differential clinical features, treatments, and outcomes. Medicine (Baltimore), 2017, 6(29):e7561.
[10] 谢钻玲,梁润彩.妊娠合并血小板减少59例临床分析. 新医学,2012,43(6):395-397.
[11] Cines DB, Levine LD. Thrombocytopenia in pregnancy. Blood, 2017, 130(21):2271-2277.
[12] Reese JA, Peck JD, Deschamps DR, McIntosh JJ, Knudtson EJ, Terrell DR, Vesely SK, George JN. Platelet counts during pregnancy. N Engl J Med, 2018, 379(1):32-43.
[13] 徐雪,梁梅英,郭天元. 2014年日本“妊娠合并特发性血小板减少性紫癜诊疗共识”解读. 中华围产医学杂志,2015,18(4):246-251.
[14] 肖春,梁阿娟,何丽梅,龚波,肖金银. 妊娠期血小板减少的病因分析及其对母婴结局的影响. 血栓与止血学, 2019,25(2):212-215.
(收稿日期:2019-12-06)
(本文编辑:林燕薇)
