去甲肾上腺素对于脓毒症/脓毒性休克患者预后的评估价值
2021-01-18范文婧陈贵梅
范文婧,陈贵梅,苑 俊,邵 敏
尽管实行了SSC指南指导下的集束化的治疗,但仍有部分脓毒症患者进展为脓毒性休克和不可逆的多器官功能衰竭[1]。因此,低血压主要是由于血容量减少和对去甲肾上腺素的低反应性所引起的[2]。在脓毒症充分容量复苏后仍有持续性低血压的情况下,使用大剂量的去甲肾上腺素成为一种必然的选择,而大剂量去甲肾上腺素的临界值从0.5 μg/(kg·min)至2.0 μg/(kg·min)不等[3],最新的文献[4]将大剂量去甲肾上腺素定义为1 μg/(kg·min)。 然而目前,临床医生对于去甲肾上腺素的剂量选择上仍然没有明确的共识。该研究探讨了对于脓毒症和脓毒性休克的患者临床大剂量去甲肾上腺素的应用是否是有益的外源性补充。
1 材料与方法
1.1 病例资料2017年6月—2019年3月安徽医科大学第一附属医院重症医学科内收治的脓毒症和脓毒性休克患者300例,其中男性195例(65%),女性105例(35%),年龄18~89(62.4±17.4)岁,生存组126例,死亡组171例。纳入标准:① 患者年龄≥18周岁;② 脓毒症诊断标准符合中国脓毒症/脓毒性休克急诊治疗指南 (2018)的定义和标准[5]。脓毒性休克为在脓毒症的基础上,出现持续性低血压,在充分容量复苏后仍需血管活性药来维持平均动脉压(mean artery pressure,MAP) ≥65 mmHg以及血乳酸浓度>2 mmol;③ 住ICU时间超过24 h。排除标准:① 心源性休克患者;② 失血性休克患者;③ 妊娠或哺乳期妇女;④ 恶性肿瘤终末期患者;⑤ 严重心、脑血管疾病患者;⑥ 严重高血压患者;⑦ 使用去甲肾上腺素小于24 h患者;⑧ 有机磷农药、百草枯等中毒患者;⑨ 糖尿病酮症酸中毒及高渗性昏迷患者。
1.2研究方法① 收集的一般资料:姓名、性别、年龄、转归、入科诊断、出科诊断、手术情况等;② 收集的临床指标:血压、心率、血常规、肝肾功能、电解质、血气分析、有创机械通气时间,液体出入量、急性生理和慢性健康状况评分Ⅱ( acutephysiologyand chronic health evaluatinⅡ,APACHEⅡ)、SOFA评分(sequential organ failure assessment,SOFA)、去甲肾上腺的每天使用剂量、ICU住院期间抗生素使用情况等。③ 患者按照疾病转归分为生存组和死亡组,ICU自动出院及死亡患者均纳入死亡组,病情平稳转入普通病房或者出院患者均纳入生存组。通过比较收集的临床资料,探讨脓毒性休克患者的预后影响因素。

2 结果
2.1 影响脓毒症和脓毒性休克患者预后的单因素分析通过对收集到指标进行单因素分析,结果显示生存组与死亡组的性别、年龄、ICU住院时间、有创机械通气、舒张压、收缩压、平均动脉压、基础疾病(心血管疾病、肾脏疾病、消化疾病、血液疾病)等一般资料比较差异无统计学意义;去甲肾最大使用剂量、去甲肾累计使用剂量、转入ICU前科室、APACHE Ⅱ评分、SOFA评分、心率、基础疾病(呼吸系统疾病、肝硬化)、ICU平均液体出量、尿素氮、肌酐等一般资料差异有统计学意义(P<0.05)。见表1。
2.2 Logistic回归分析筛选脓毒症和脓毒性休克患者预后的独立影响因素以生死为因变量(0=生,1=死),将单因素分析中有意义的变量纳入多因素Logistic 回归(α入=0.05,α出=0.10)模型中进行分析。结果显示:去甲肾上腺素最大使用剂量、去甲肾上腺素累计使用剂量、ICU平均液体出量、有创机械通气、转入ICU前科室、APACHE Ⅱ评分为与脓毒症和脓毒性休克患者预后相关的独立危险因素。见表2。
2.3 ROC曲线评估去甲肾累计使用剂量、去甲肾最大使用剂量、APACHE Ⅱ评分共同绘制的ROC曲线(图1)。去甲肾上腺素最大使用剂量:ROC曲线下面积为0.756,去甲肾上腺素最大使用剂量为0.780 2 μg/(kg·min)(95%置信区间:0.701~0.811,P<0.001)时预测脓毒性休克患者死亡的敏感度为77.8%,特异度为65.9%;去甲肾上腺素总使用量:ROC曲线下面积为0.800(95%置信区间:0.749~0.851,P<0.001),去甲肾总使用量为45 mg时预测脓毒性休克患者死亡的敏感度为84.8%,特异度为68.2%;APACHE Ⅱ评分:ROC曲线下面积为0.727(95%置信区间:0.671~0.783,P<0.001),APACHE Ⅱ评分为19.5时预测脓毒症和脓毒性休克患者死亡的敏感度为46.2%,特异度为93.0%。见图1。

图1 ROC曲线
2.4 高剂量组和低剂量组脓毒性休克患者生存率比较根据ROC曲线得出的去甲肾上腺素使用最大剂量节点值将患者分为高剂量组(≥ 0.780 2 μg/(kg·min),n=176),低剂量组(<0.7 802 μg/(kg·min),n=124)。高剂量组生存时间中位数为8.11 d,低剂量组生存时间中位数为13.74 d,P<0.001<0.005,差异有统计学意义。任一时间点高剂量组的生存率均低于低剂量组。见图2。
3 讨论
随着人口的老龄化、肿瘤发病率上升以及侵袭性医疗手段的增加,脓毒症的发病率在不断上升,全球每年新增数百万脓毒症患者[6]。
一般资料分析中,两组的MAP无差别,而生存组的去甲肾上腺素用量更小(表2)。同时,两组ICU平均液体入量差异无统计学意义,而生存组患者ICU平均液体出量明显高于死亡组患者。这说明在两组患者无差别液体复苏的情况下,死亡组患者需要更大剂量的去甲肾上腺素来维持患者的MAP。另外,两组患者在碳青霉烯类和万古霉素抗生素应用方面无明显差别,表明两组患者均遵循了SSC指南(2018)的治疗要求。在校准了两组患者年龄、性别、SOFA评分、APACHE Ⅱ评分、基础疾病、抗生素使用情况等资料之后综合Logistic回归得到的结果是:去甲肾上腺素的剂量与患者死亡明显相关:去甲肾上腺素的最大剂量[μg/(kg·min)]和累计剂量(mg)越大,死亡率越高。通过多因素分析校准了抗生素使用情况、基础疾病等对死亡的影响,推测是患者对去甲肾上腺素的反应性降低导致的预后不良。这种患者对于去甲肾上腺素的反应性降低有可能有其内源性机制,例如内源性儿茶酚胺分泌不足、β受体下调。目前已经一些临床和实验室研究表明,去甲肾上腺素的剂量与脓毒性休克患者的预后相关[7-8]。虽然这种情况在动物脓毒症模型中已经有一定的证实,但是在人类脓毒性休克中尚缺乏大样本的临床数据支持[9-10]。

表1 脓毒症/脓毒性休克患者特征及基线资料对比
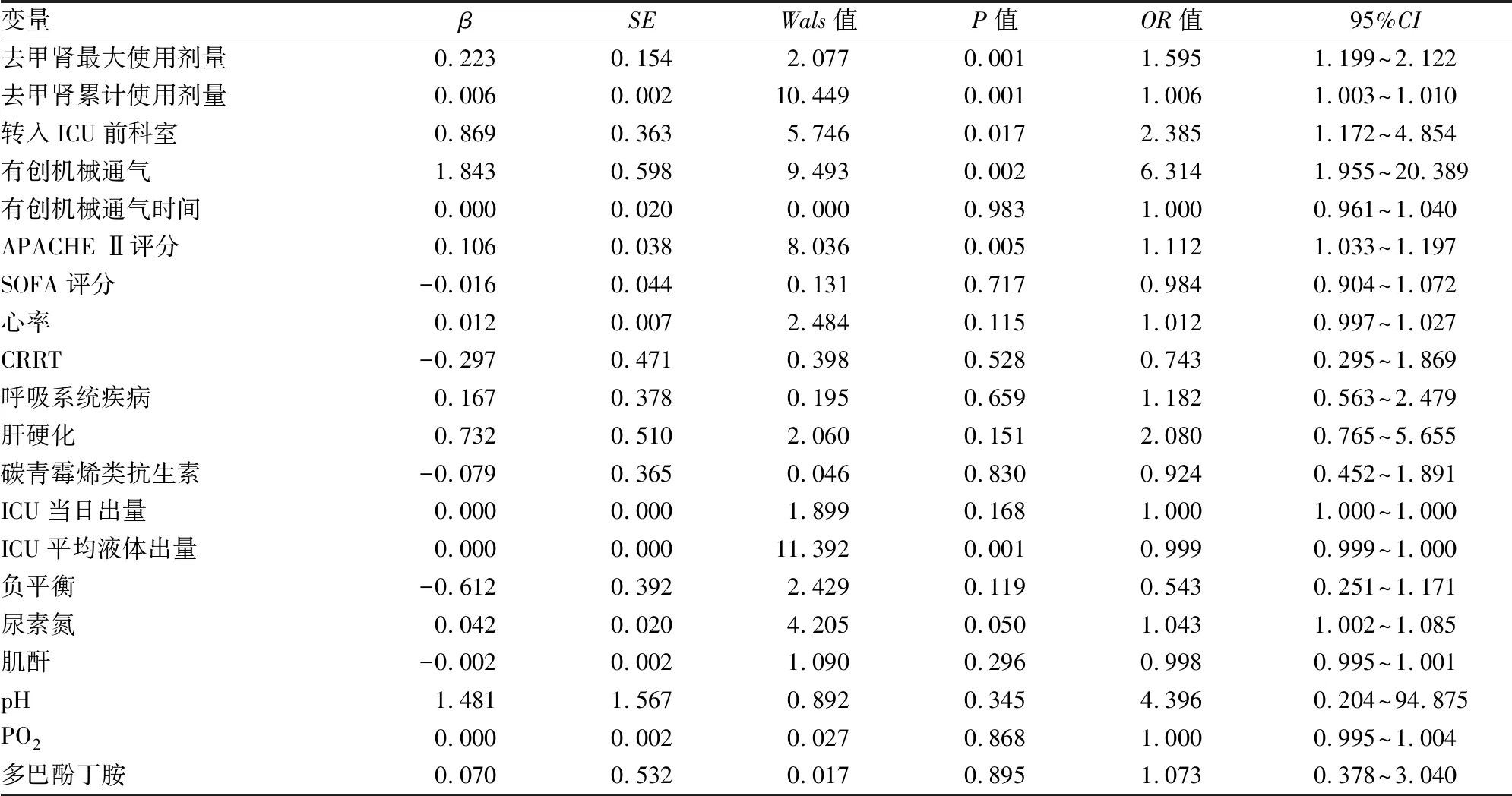
表2 脓毒症/脓毒性休克患者预后独立影响因素的Logistic回归分析

图2 不同剂量去甲肾上腺素的Kaplan-Meier生存曲线比较
本研究中,除去甲肾上腺素以外的血管活性药物亦被用于治疗脓毒症和脓毒性休克,且死亡组比生存组更多的联用其他血管活性药物。但是Logistic回归结果表明,联用其他血管活性药物对脓毒症和脓毒性休克患者的预后影响较小。可能与入选患者使用多巴胺、多巴酚丁胺的样本例数较小有关,没有体现出统计学上的差异。
去甲肾最大使用剂量为0.780 2 μg/(kg·min)时预测脓毒性休克患者死亡的敏感度为77.8%,特异度为65.9%。因此,去甲肾最大使用剂量可以作为前瞻性的指标反应患者的预后。当去甲肾小剂量或正常剂量难以维持血压时,单纯增加去甲肾单位时间内的用量,会明显增加死亡率。此时推荐的方案应该是:在充分液体复苏的基础上,纠正酸中毒,停用镇静镇痛药物,尽早恢复交感活性,以及使用激素或其他的去甲肾增敏剂(或许是钙,大剂量VitC,亚甲蓝等),从而恢复机体对去甲肾的敏感性,使血压能够维持。
本研究仍存在以下局限性。① 本研究为临床回顾性研究,必然存在一些未知混杂因素无法识别和控制。② 本研究为单中心的临床研究,可能因为样本量较小而致使代表性不够。③ 本研究中没有发现积极使用广谱抗生素对脓毒症和脓毒性休克患者预后的有益作用。而大多数患者则根据SSC指南(2018)经验性使用抗生素。受制于现有的病原学检验方法,目前难以做到精准使用抗生素,可能会影响到研究的结果。
