3.0 T MRI pCASL技术评价脑瘫患儿手术疗效的应用价值
2020-12-23王禄伟杜金骏韩秉艳
王禄伟,杜金骏,韩秉艳
作者单位:
新疆医科大学第二附属医院影像中心,乌鲁木齐 830028
小儿脑性瘫痪俗称脑瘫,临床中指新生儿出生后1个月内脑发育尚未成熟阶段,由非进行性脑损伤所导致的一组中枢神经障碍综合征,以姿势和运动功能障碍为主要表现[1]。目前,颈总动脉外膜交感神经网剥脱术是治疗本病的常用手术方法之一,其作用机理与改善患儿大脑功能障碍区域脑血流量有密切关联[2]。脑血流量是医学公认的反映血流动力学变化的一项重要指标,可通过CT灌注成像、MRI动态增强灌注成像等多种方法进行检测,以此评估脑瘫患儿治疗期间脑组织血流动力学变化情况,从而对临床疗效和预后作出准确判断[3]。但上述检测方法均对脑瘫患儿具有一定创伤性,且对检查配合度要求较高,故探究一种安全无创、能反复测量脑血流量的检查技术临床意义重大[4]。伪连续式动脉自旋标记(pseudo-continuous arterial spin labeling,pCASL)技术是经典的核磁共振脑功能无创检测方法,对脑组织血流动力学状态可实现定量、定性评价[5]。本研究将其应用于脑瘫患儿脑血流量评价和疗效评估,旨在探究其临床价值。
1 材料与方法
1.1 一般资料
研究对象为2017年6月至2019年6月在我院行颈总动脉外膜交感神经网剥脱术治疗的30例痉挛型单侧脑性瘫痪患儿,设为病例组;选取同期体检健康的30例儿童,设为正常组。整理临床资料,病例组患儿男1 6 例、女1 4 例,年 龄4 ~1 2 岁 之 间,平 均 年 龄(6.58±3.24)岁,均因生产时缺氧缺血导致脑性瘫痪,未合并严重脏器功能障碍或智力障碍,能够配合手术和检查;正常组儿童男15例,女15例,年龄4~12岁之间,平均年龄(6.45±3.37)岁,均接受临床体检和筛查,排除脑性瘫痪患儿及相关中枢神经系统疾病患儿。对比两组一般资料,性别、年龄均无统计学差异(P>0.05),可行对照研究。告知入组儿童及患儿家长研究内容和目的,征得书面同意;我院伦理委员会批准许可研究开展。
1.2 研究方法
1.2.1 手术方法
病例组30例患儿均接受颈总动脉外膜交感神经网剥脱术治疗,采用气管插管全身麻醉,取仰卧位,在两肩胛间垫圆垫,使头部后仰偏向健侧;在术侧颈部甲状软骨下1 cm左右、胸锁乳突肌内侧缘做一横向切口,约3.0 cm长,逐层切开皮肤充分暴露颈动脉,将颈动脉鞘切开,在保护颈静脉和迷走神经前提下游离颈总动脉;使用显微镜观察并剥脱颈总动脉分叉部位,直到向下6.0 cm处动脉外膜,进行止血处理,确认无活动性出血后逐层缝合切口,等待麻醉苏醒拔管。围术期给予患儿全程护理。
1.2.2 扫描方法
两组均应用3.0 T磁共振成像系统进行扫描检查,常规序列及参数:T1WI:FL2D, TR 250 ms,TE 2.50 ms;T2WI:TSE,TR 4000 ms,TE 91 ms;FLAIR:TR 9000 ms,TE 85 ms;医学影像诊断(diagnostic medical imaging,DMI):平面回波成像(echo planar imaging,EPI),TR 3133 ms,TE 91 ms,b值1000 s/mm2,层厚5 mm。ASL扫描参数:采集次数101,采集带宽2232 Hz/Px,扫描时间248 s,激励次数1,激发角度90°,层厚6 mm,层间距1.5 mm,层数为6,TR 2500 ms,TE 11 ms,反转时间TI1 700 ms,TI2 1800 ms,饱和停止时间1600 ms,流速限制100 cm/s,FOV 192 mm×192 mm。将3D-pCASL原始数据转换为4D NIFTI hdr/img格式,由MRI-Clould工作站进行后处理,获得全脑血流图,在pCASL原始图像基础上测量不同部位脑血流量。
1.3 观察指标
记录正常组儿童与病例组患儿术前、术后14 d时测得的大脑双侧额叶、顶叶、颞叶、中央前回、基底节区、丘脑、小脑和内囊部位脑血流量,进行统计学分析。
1.4 统计学方法
研究数据均采用统计学软件SPSS 20.0处理,计数资料(%)和计量资料(±s)分别以χ2、t检验,设定P<0.05为差异具有统计学意义。
2 结果
2.1 正常组与病例组术前脑血流量比较
详见表1。与正常组儿童相比,病例组患儿术前各部位脑血流量均出现明显下降(图1),组间差异存在统计学意义(P<0.05)。
2.2 正常组与病例组术后脑血流量比较
详见表2。与正常组儿童相比,病例组患儿术后各部位脑血流量均得到不同程度改善,两组顶叶、基底节区和内囊区域血流量差异无统计学意义(P>0.05);大脑双侧额叶、颞叶、中央前回、丘脑及小脑区域血流量差异有统计学意义(P<0.05)。
2.3 病例组患儿手术前后脑血流量比较
详见表3。比较病例组患儿手术前后各部位脑血流量变化(图2),小脑部位差异无明显统计学意义(P>0.05);其余各部位血流量均有统计学差异(P<0.05)。
表1 正常组与病例组术前脑血流量比较(ml/100 g/min,±s)Tab. 1 Comparison of preoperative cerebral blood flow between normal group and case group (mL/100 g/min, ±s)
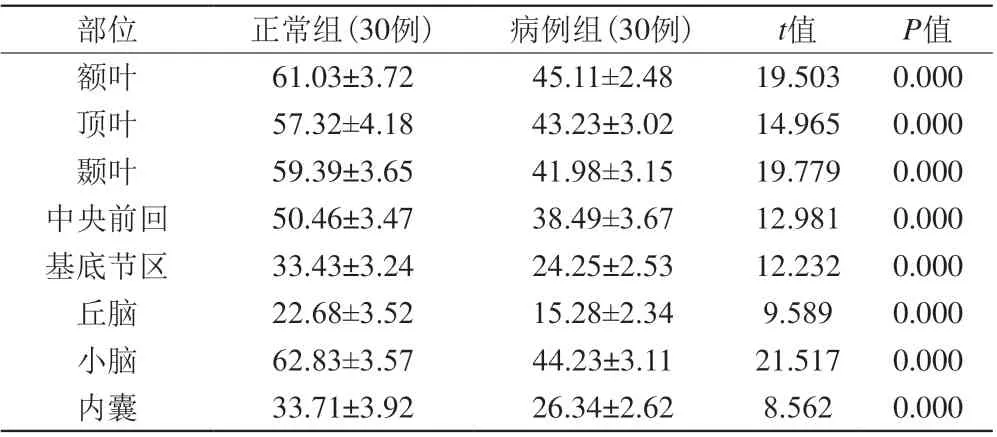
表1 正常组与病例组术前脑血流量比较(ml/100 g/min,±s)Tab. 1 Comparison of preoperative cerebral blood flow between normal group and case group (mL/100 g/min, ±s)
部位 正常组(30例) 病例组(30例) t值 P值额叶 61.03±3.72 45.11±2.48 19.503 0.000顶叶 57.32±4.18 43.23±3.02 14.965 0.000颞叶 59.39±3.65 41.98±3.15 19.779 0.000中央前回 50.46±3.47 38.49±3.67 12.981 0.000基底节区 33.43±3.24 24.25±2.53 12.232 0.000丘脑 22.68±3.52 15.28±2.34 9.589 0.000小脑 62.83±3.57 44.23±3.11 21.517 0.000内囊 33.71±3.92 26.34±2.62 8.562 0.000
表2 正常组与病例组术后脑血流量比较(ml/100 g/min,±s)Tab. 2 Comparison of postoperative cerebral blood flow between normal group and case group (mL/100 g/min, ±s)
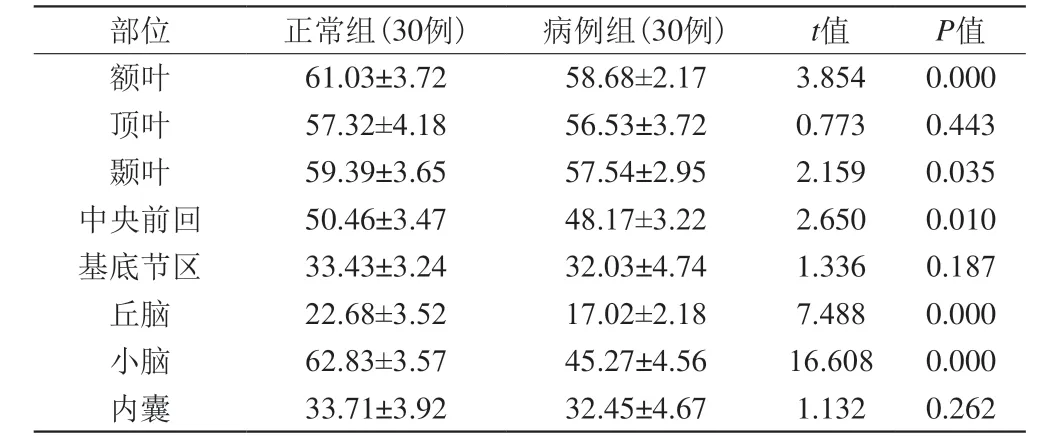
表2 正常组与病例组术后脑血流量比较(ml/100 g/min,±s)Tab. 2 Comparison of postoperative cerebral blood flow between normal group and case group (mL/100 g/min, ±s)
部位 正常组(30例) 病例组(30例) t值 P值额叶 61.03±3.72 58.68±2.17 3.854 0.000顶叶 57.32±4.18 56.53±3.72 0.773 0.443颞叶 59.39±3.65 57.54±2.95 2.159 0.035中央前回 50.46±3.47 48.17±3.22 2.650 0.010基底节区 33.43±3.24 32.03±4.74 1.336 0.187丘脑 22.68±3.52 17.02±2.18 7.488 0.000小脑 62.83±3.57 45.27±4.56 16.608 0.000内囊 33.71±3.92 32.45±4.67 1.132 0.262
表3 病例组患儿手术前后脑血流量比较(ml/100 g/min,±s)Tab. 3 Comparison of cerebral blood flow before and after operation in case group (mL/100 g/min, ±s)
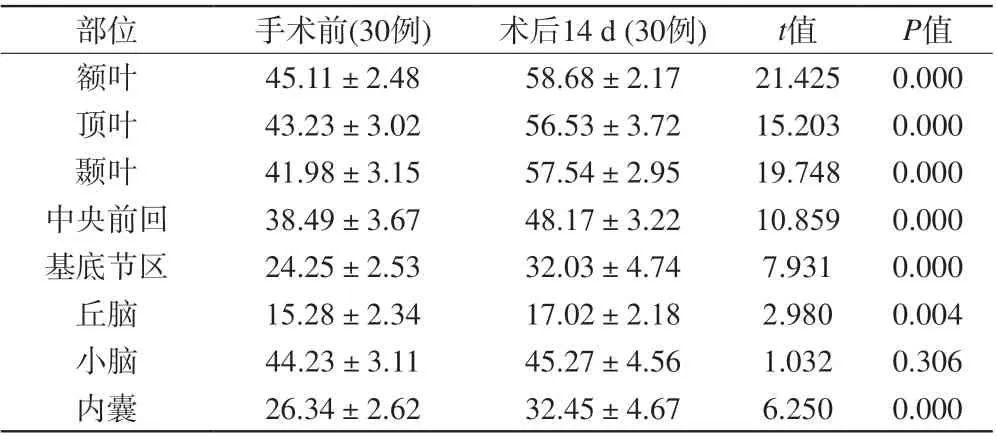
表3 病例组患儿手术前后脑血流量比较(ml/100 g/min,±s)Tab. 3 Comparison of cerebral blood flow before and after operation in case group (mL/100 g/min, ±s)
部位 手术前(30例) 术后14 d (30例) t值 P值额叶 45.11±2.48 58.68±2.17 21.425 0.000顶叶 43.23±3.02 56.53±3.72 15.203 0.000颞叶 41.98±3.15 57.54±2.95 19.748 0.000中央前回 38.49±3.67 48.17±3.22 10.859 0.000基底节区 24.25±2.53 32.03±4.74 7.931 0.000丘脑 15.28±2.34 17.02±2.18 2.980 0.004小脑 44.23±3.11 45.27±4.56 1.032 0.306内囊 26.34±2.62 32.45±4.67 6.250 0.000
3 讨论
3.1 脑瘫患儿的发生及外科手术治疗方法
小儿脑性瘫痪是发生于婴幼儿脑发育未成熟阶段的常见中枢神经障碍综合征,病变位置在脑,累及四肢,患儿常常伴有智力缺陷、癫痫、行为异常、精神障碍以及视觉、听觉和语言障碍等症状[6]。本病可影响患儿运动控制和日常生活活动能力,如不能及早诊断和治疗将形成终身残疾。临床治疗脑瘫方法多种多样,包括中医治疗、康复治疗、外科手术治疗等,其中关节矫正术、选择性脊神经后根切断术和颈总动脉外膜交感神经网剥脱术均为常用手术方案[7]。关节矫正术主要目的在于矫正患儿畸形姿势,从而松解痉挛和挛缩,改善步态及负重线;选择性脊神经后根切断术则通过改善患儿下肢痉挛,来提高坐、爬等基本活动能力[8]。单侧痉挛型脑瘫者患侧大脑半球脑灌注不足从而引起神经元的死亡,白质纤维的断裂、破坏及稀疏[9],而颈总动脉外膜交感神经网剥脱术作用机理在于去除交感神经部分收缩颅内血管作用,解除其对肌张力和靶器官的支配效应,改善患儿颅内血流状态,从而缓解痉挛肌肉兴奋性、减轻流涎、吞咽困难等症状。该术式配合长期的功能训练,还有利于提高患儿脑认知功能,改善预后效果,临床应用相对广泛。
3.2 pCASL技术及优点
颈总动脉交感神经网剥脱术是治疗痉挛型脑瘫的一个重要手术方法,但常规MRI提供的信息不足以满足临床对该手术治疗痉挛型单侧脑性瘫痪患儿的疗效进行评估[10],但脑血流量是客观反映脑瘫患儿颅内血流动力学状态变化的重要指标,其检测结果对手术疗效具有重要的评估作用,因此临床选用一种安全无创的检测方法具有必要性[11]。pCASL技术即将内源性血液中的水作为自由扩散示踪剂,提供感兴趣区脑血流量参数,属于一种非侵入性技术,现已在部分中枢神经系统疾病相关研究中显示出潜在价值[12]。pCASL技术结合了连续式ASL和脉冲式ASL优点,是一种全新无创容积灌注成像技术[13],相较于其他检测方法,它具备高信噪比、磁敏感伪影少以及脑组织显影对比度强等突出优势,在实际应用中,该技术无需外源性对比剂,成像速度快,操作简便,能准确评价脑血流量,反映脑代谢功能,尤其在儿童脑损伤患者中可行性显著提高[14]。使用3.0 T MRI pCASL技术测量脑瘫患儿脑血流量,评估颅内血流动力学改变,对判断手术疗效和预后效果有着重要意义。
3.3 脑血流量改变的意义
本研究以30例正常儿童作为对照,发现脑瘫患儿术前大脑双侧额叶、顶叶、颞叶、中央前回、基底节区、丘脑、小脑和内囊部位脑血流量明显降低。造成该结果的原因可能与人体运动功能支配区脑分布情况有关,中央前区主要为第一躯体运动功能支配区,左右交叉支配对侧肢体运动;基底核处于大脑白质内,有研究报道其中含有红核、黑质及丘脑底核[15],与运动功能密切相关;人体大脑皮质、基底核与小脑对躯体肌张力、姿势反射和随意运动具有协同调节作用。正常儿童这些脑区域血流量呈均匀对称分布,而脑瘫患儿血流量分布不对称,呈一侧或局部降低,故而表现出姿势异常、智力障碍和功能障碍等症状[16]。脑瘫患儿术后各部位脑血流量与正常儿童相比,大脑皮质及中央前区血流量明显升高,基底节血流量也有所升高,表明颈总动脉外膜交感神经网剥脱术能够有效增加脑瘫患儿大脑皮质和中央前区脑血流量,改善大脑低灌注、低循环状态,降低交感神经对肌张力的兴奋性,从而改善运动异常症状,对全身肌张力过高也有良好的缓解效果。
丘脑作为运动功能整合中心,一旦出现缺血缺氧即可导致肢体力量不协调;小脑主要起肌紧张度调节作用,以维持姿势平衡、完成随意运动[17]。手术前后30例脑瘫患儿丘脑和小脑区域血流量差异相对较小,而丘脑和小脑区域由大脑后动脉与椎动脉分支予以供血,该结果可提示手术后对大脑后循环血流量改善效果不明显。
综上所述,脑瘫患儿手术前后使用3.0 T MRI pCASL技术可准确测量各部位脑血流量,反映颅内血流动力学状态,在评价临床疗效和预后效果中有着较高应用价值。
利益冲突:无。
