双水平气道正压通气对COPD合并Ⅱ型呼吸衰竭患者疗效分析
2020-12-18宋飞
宋 飞
(商丘市第四人民医院急诊科,河南 商丘 476000)
慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)作为常见呼吸系统疾病,以气流受限为主要表现,诊治不当将诱发呼吸衰竭,加重患者病情,甚至危及生命安全[1-2]。目前纠正酸中毒、改善患者缺氧状态为治疗COPD合并呼吸衰竭的重点所在,其中常规治疗方案诸如吸氧等虽可缓解患者症状,但起效较慢、效果有限[3]。近年来双水平气道正压通气(bi-levelpositiveairwaypressure,BiPAP)作为无创性人工通气方法,无需切开气管或气管插管,对自主呼吸不限制,临床应用安全性、有效性较高[4]。鉴于此,本研究将观察BiPAP对COPD合并Ⅱ型呼吸衰竭患者血气分析指标的影响。现报告如下。
1 资料与方法
1.1 一般资料
回顾性分析2017年1月至2019年8月本院治疗的86例COPD合并Ⅱ型呼吸衰患者临床资料,依据治疗方法的不同将其分为两组,将接受抗感染、营养支持、低流量吸氧等治疗的43例患者组成对照组,将接受BiPAP联合抗感染、营养支持、低流量吸氧等治疗的43例患者组成观察组。观察组:男25例,女18例;年龄54~83岁,平均(62.84±2.95)岁;病程3~16年,平均(8.91±1.26)年;疾病加重时间3~12 d,平均(5.83±1.04)d。对照组:男23例,女20例;年龄52~81岁,平均(62.87±3.02)岁;病程3~16年,平均(8.87±1.28)年;疾病加重时间3~11 d,平均(5.85±0.98)d。两组一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2 选取标准
(1)纳入标准:①符合《慢性阻塞性肺疾病基层诊疗指南(2018年)》[5]关于COPD的诊断标准。②除原发于心排出量降低等所致的低氧因素,于呼吸空气、海平面大气压、静息状态下,动脉二氧化碳分压(Pressure of arterialcarbon dioxide,PaCO2)>50 mmHg,动脉血氧分压(partial pressure of oxygen,PaO2)<60 mmHg即可诊断Ⅱ型呼吸衰竭。③可耐受BiPAP治疗。④临床资料较为完善。(2)排除标准:①患有精神疾病。②血流动力学不稳。③肝、肾功能不全。④面部严重创伤或存在气胸。
1.3 方法
对照组接受营养支持、抗感染、支气管扩张等常规治疗,并实施2~3 L/min低流量吸氧治疗。于对照组基础上,观察组接受BiPAP治疗,患者取半卧位,仪器BiPAP Synchrony无创呼吸机(美国伟康公司提供),固定鼻面罩,选取触发/通气模式,参数设置呼气、吸气压力分别为4~8 cmH2O、8~20 cmH2O,呼吸频率12~16次/min,吸氧浓度40%~55%,8~12 h/d,保障血氧饱和度(oxygen saturation,SaO2)>90%,对呼吸频率、血氧饱和度及血气分析进行监测,调整呼吸机参数,待患者病情好转,将呼吸支持时间不断减少,依据患者病情判定疗程。
1.4 评价指标
①临床疗效:依据治疗后临床症状缓解情况及影像学检查结果评估,其中临床症状消失或明显缓解,胸片肺纹理、肺部听诊好转,意识清晰,血象恢复正常为显效;临床症状有所缓解,肺部听诊改善为有效;影像学检查及临床症状、体征未改变或加重为无效,总有效率=有效率+显效率。②PaCO2、PaO2、SaO2:治疗前、治疗7 d后采集两组股动脉血,置入抗凝管,以免接触空气。通过血气分析仪(ABL800型,雷度公司提供)测定。③统计两组住院时间、皮肤损伤发生率。
1.5 统计学方法
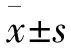
2 结果
2.1 两组临床疗效比较
观察组总有效率高于对照组,差异有统计学意义(P<0.05)。详见表1。
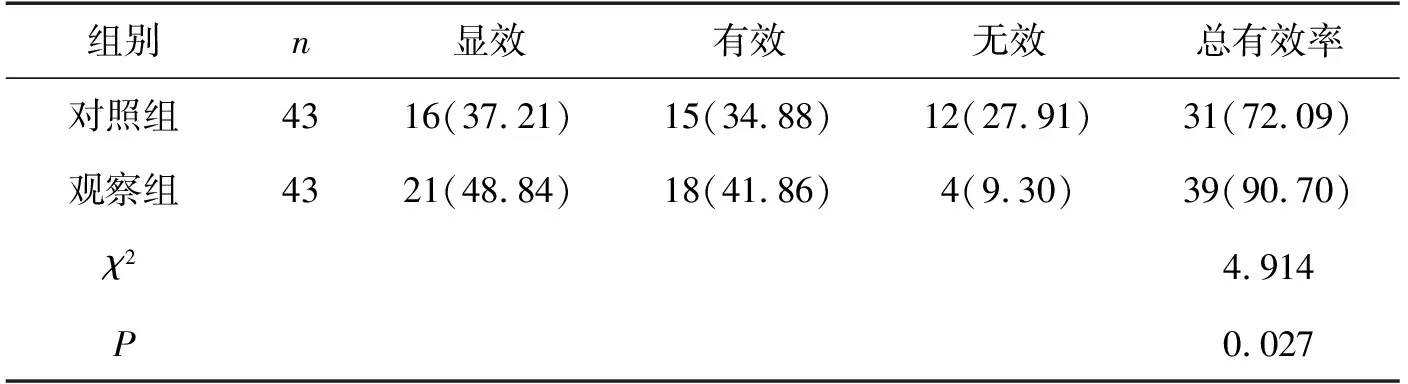
表1 两组临床疗效比较(n,%)
2.2 两组PaCO2、PaO2、SaO2水平比较
治疗前两组PaCO2、PaO2、SaO2对比,差异无统计学意义(P>0.05);治疗后两组PaCO2下降,PaO2、SaO2上升,且观察组变化幅度大于对照组,差异有统计学意义(P<0.05)。详见表2。
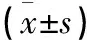
表2 两组PaCO2、PaO2、SaO2水平比较
2.3 两组住院时间、不良反应比较
观察组、对照组住院时间分别为(13.48±4.27)d、(22.56±6.39)d;观察组住院时间短于对照组,差异有统计学意义(t=7.747,P=0.000);仅观察组出现轻微皮肤损伤症状,但不明显,未对治疗造成影响。
3 讨论
COPD作为一种慢性疾病,具有不可逆进行性发展特点,患者气道、肺部气体交换障碍,呼吸肌需克服通气阻力以促使通气正常,呼吸肌长期疲劳则将加重通气功能障碍,导致CO2潴留及缺氧,诱发Ⅱ型呼吸衰竭[6-7]。经临床实践发现,受到气道阻力增加,导致过度通气及气流受限等影响,COPD合并Ⅱ型呼吸衰竭患者极易出现内源性呼气末正压[8]。目前采取呼吸兴奋剂或低流量吸氧难以有效改善患者通气状况,临床应用局限性较大[9]。
近年来BiPAP已成为该类患者治疗中优选方法,患者接受度高,操作简便易行,较传统气管插管,BiPAP可避免人工气道的建立,有助于防止侵入性操作所致的感染、疼痛症状;并可通过BiPAP促使外界气体进入肺部肺泡组织,改善患者肺通气功能及血气分析指标,调节通气状况;同时增加支气管管径,纠正支气管平滑肌痉挛,优化通气/血流,且可依据患者呼吸频率、吸入氧浓度进行调节,使患者呼吸肌得以休息并恢复[10-11]。经研究发现,呼吸衰竭所致的低氧血症及肺性脑病为导致多脏器功能衰竭重要原因,将增加患者死亡风险,而BiPAP的应用将改善肺通气状态,保障内环境稳定,纠正缺氧,缓解肺内气体分布不均情况,促使肺泡氧向血液弥散,改善弥散功能,避免肺泡萎陷,进而发挥治疗目的[12]。本研究结果得出,观察组总有效率及治疗后PaO2、SaO2高于对照组,PaCO2低于对照组,住院时间短于对照组,且未见严重不良反应。由此可见,于常规疗法基础上辅以BiPAP治疗COPD合并Ⅱ型呼吸衰竭有助于改善动脉血气,缓解病情,加快患者症状缓解,在增强治疗效果外,临床应用安全性高。但经临床实践发现,为保障BiPAP治疗有效性及安全性,治疗前需向患者讲述BiPAP使用方法以及治疗期间可能出现的问题,以提升患者治疗配合度;同时选取适宜的面罩并调节松紧,增加患者顺应性;面罩、气管同一人使用,且使用后需严格消毒,避免交叉感染。BiPAP并无法取代机械通气,若患者咳嗽无力,气道分泌物黏稠且较多,BiPAP治疗无效时,需立即实施气管插管等治疗。
综上所述,BiPAP治疗COPD合并Ⅱ型呼吸衰竭有助于提升治疗效果且不良反应少,利于恢复患者动脉血气指标,加快患者康复。
