中西医结合治疗新型冠状病毒肺炎合并肾功能异常一例
2020-11-24叶旭星王晓波马双双
叶旭星 王晓波 马双双 何 钦 徐 斌
新型冠状病毒(SARS-CoV-2)与严重急性呼吸综合征冠状病毒(SARS-CoV)具有共同的细胞机制[1]。但是SARS-CoV-2 显现出更强的传染性及致病力,其病毒核酸可在呼吸道分泌物、粪便以及尿液中被检测到,肺脏也不是其攻击的唯一靶器官[2]。研究发现,SARS-CoV-2 可引起感染者蛋白尿、肌酐、尿素氮升高,并且肾功能损伤与疾病的预后密切相关[3]。因此,疾病早期肾功能监测以及提前干预显得尤为重要。浙江大学金华医院收治1 例新型冠状病毒肺炎(COVID-19)合并肾功能异常患者,经中西医结合治疗病情好转,肾功能快速恢复,现将案例分享如下,以飨同道。
1 临床资料
患者王某某,女,87 岁,2020 年2 月7 日初诊。主诉为“咳嗽1 天”。患者2020 年2 月6 日开始出现咳嗽,干咳为主,次数不多,爬楼梯时感乏力,无胸闷气促,无畏寒寒战,无咽痛,无肌肉酸痛等。因其与确诊为COVID-19 的儿子有密切接触史,浙江省金华市疾控中心SARS-CoV-S 咽拭子核酸检测呈阳性,收治浙江大学金华医院隔离病区。既往有高血压病病史10 余年,平时服用“苯磺酸左氨氯地平片2.5mg 1 天1 次”。“胃肠功能差”,平时进食软食(稀饭),长期服用“健胃消食片”。入院查体:体温36.2℃,血压126/80mmHg(1mmHg=0.133kPa),无吸氧下氧合96%,心率114 次/min,神志清,精神可,两肺呼吸音粗,未闻及干湿性啰音,心律尚齐,双下肢无水肿。中医四诊:患者干咳无痰,乏力纳差,腹胀,大便不成形,小便量偏少,舌红苔黄腻(见插页图1A),脉弦滑。辅助检查:2020 年2 月7 日SARS-CoV-S 核酸阳性(咽拭子)。血常规:白细胞2.08×109/L,嗜中性粒细胞43.3%,淋巴细胞44.2%。白细胞介素-6(IL-6)14.223pg/mL。生化常规检查:肌酐79.6μmol/L。凝血功能未见明显异常(见插页图2-3)。2020 年2 月7日胸部CT 示两肺炎症(见插页图4A、4B)。西医诊断:COVID-19(普通型)、高血压病、胃肠功能紊乱。中医诊断:湿毒疫(湿热郁肺)。西医治疗予洛匹那韦利托那韦片(规格:200mg:50mg,商品名:克力芝)2片口服,1 天2 次;阿比多尔0.2g 口服,1 天3 次;重组人干扰素α2b 注射液500 万IU,雾化吸入,1 天2次;盐酸莫西沙星片0.4g 口服,1 天1 次;酪酸梭酸菌活菌片1 片口服,1 天3 次;奥美拉唑肠溶胶囊20mg 口服,1 天1 次(见插页图2)。中医治宜清热解毒,化浊止咳。拟方:金线莲5g,土茯苓15g,虎杖12g,生米仁20g,苍术9g,桔梗10g,夏枯草15g,赤芍10g,浙贝9g,浮海石10g,芦根30g,枇杷叶15g,三叶青6g,甘草4g。3 剂。1 天1 剂,分2 次温服,每次200mL。入院第2、3 天复查病毒核酸均呈阴性,肌酐正常有上升趋势,白细胞仍偏低。2020 年2 月8 日SARS-CoV-S 核酸阴性(咽拭子、粪便)。生化常规检查:肌酐83.7μmol/L。2020 年2 月9 日,血常规:白细胞2.27×109/L,嗜中性粒细胞数1.34×109/L;2020 年2月9 日生化常规检查:肌酐102.5μmol/L(见插页图2-3)。
2020 年2 月10 二诊。患者干咳症状较前缓解,胃肠道反应明显加重,乏力纳差,腹胀腹泻,舌红苔黄偏燥(见插页图1B),脉细弱。复查生化常规检查:肌酐132.3μmol/L(见插页图3)。考虑克力芝消化道不良反应多见,故予停用。中医方面,患者高龄,正气不足,邪毒有入营之势,治以扶正祛邪,调整处方如下:金线莲5g,土茯苓15g,虎杖12g,生米仁20g,桔梗10g,山药30g,炒白术9g,玄参15g,鸡内金、赤芍各10g,芦根30g,枇杷叶15g,三叶青6g,黄精12g,仙鹤草30g,女贞子15g,连翘、淡竹叶各9g,川贝6g(碾碎),甘草4g。3 剂。1 天1 剂,分2 次温服,每次200mL。2020 年2 月11 日患者咽拭子病毒核酸检测连续阴性,抗病毒疗程己达5 天,予停用阿比多尔及重组人干扰素α2b。
2020 年2 月12 日三诊。患者出现低热,最高体温37.5℃,胃肠不适较前改善,舌红苔黄燥,脉细数较前有力。考虑患者正气开始恢复,仍不足以趋邪外出,邪正交争,原中药汤剂扶正祛邪的基础上,加予中药配方颗粒剂,分消走泄,达邪于外,方药如下:茯苓12g,姜半夏、竹茹、陈皮各6g,黄芩10g,枳壳9g,杏仁5g,麻黄3g,石膏、炒麦芽各15g,白茅根30g,甘草3g。2 剂。1 天2 次,温水冲服。
2020 年2 月13 日四诊。患者有低热,体温37.4℃,胃纳改善,咳嗽好转,舌红转润苔薄黄,脉细数。肌酐恢复正常,白细胞正常。患者正气已复,余毒稽留,此时宜伐邪荡寇为主,治以清热解毒,疏泄热邪,调整方药如下:金线莲5g,土茯苓15g,虎杖12g,生米仁20g,桔梗10g,山药30g,炒白术9g,玄参15g,鸡内金、赤芍各10g,三叶青6g,黄精12g,仙鹤草30g,女贞子15g,青蒿6g,猪苓12g,淡竹叶9g,芦根30g,滑石12g(包煎),甘草4g。3 剂。1 天1 剂,分2 次温服,每次200mL。西医治疗上继续予盐酸莫西沙星片抗感染,酪酸梭酸菌活菌片调节肠道菌群,奥美拉唑肠溶胶囊护胃。
2020 年2 月16 日五诊。患者体温正常,胃纳改善,诸症缓解,舌红苔白转润,脉略数。IL-6、C 反应蛋白(CRP)偏高,白细胞正常,SARS-CoV-S 核酸连续阴性(见插页图2-3)。抗感染已用足疗程,予停用盐酸莫西沙星片。患者正气已充,余毒未尽,治以扶正防复,清除余毒,拟方:金线莲5g,土茯苓15g,虎杖12g,生米仁20g,桔梗10g,山药30g,炒白术9g,玄参15g,鸡内金、赤芍各10g,三叶青、青蒿各6g,猪苓12g,淡竹叶9g,芦根30g,滑石12g(包煎),枇杷叶、生芪各15g,忍冬藤20g,蜈蚣1 条。3 剂。1 天1 剂,分2 次温服,每次200mL。
2020 年2 月20 日六诊。症状好转,舌红苔薄白(见插页图1C),胸部CT 明显吸收(见插页图4C、4D),达出院标准。疫病初愈,治以益气固表,清热养阴为主,出院方药如下:金线莲5g,土茯苓15g,虎杖12g,生米仁20g,桔梗10g,山药30g,炒白术9g,玄参15g,鸡内金、赤芍各10g,三叶青6g,猪苓12g,生芪15g,三七、西洋参各2g,羊乳、金荞麦、芦根各15g。7剂。1 天1 剂,分2 次温服,每次200mL。

图1 1 例新型冠状病毒肺炎合并肾功能异常患者治疗前后舌象变化

图2 1 例新型冠状病毒肺炎合并肾功能异常患者住院期间药物治疗进度和新型冠状病毒核酸检测结果
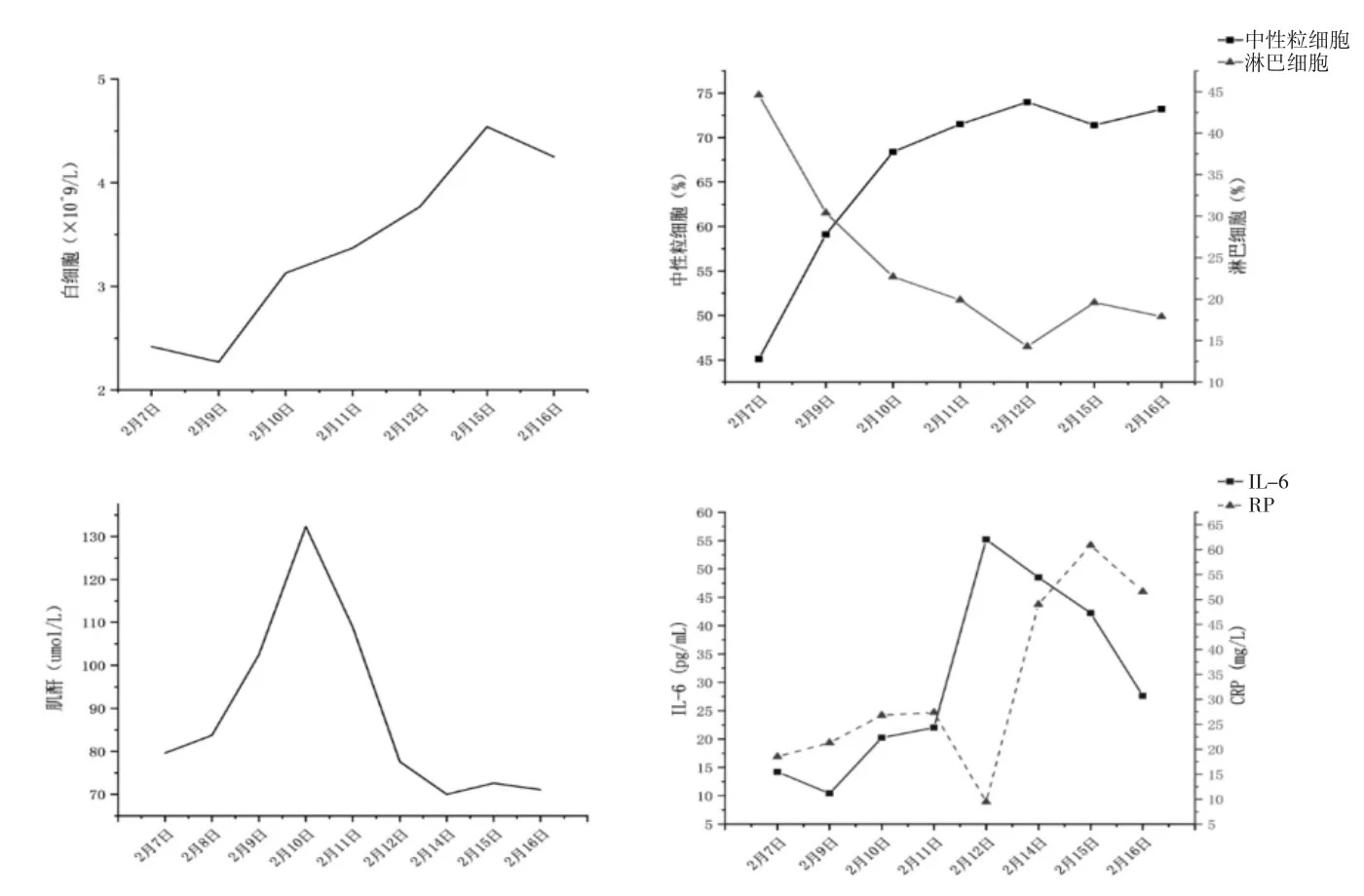
图3 1 例新型冠状病毒肺炎合并肾功能异常患者住院期间白细胞、中性粒细胞、淋巴细胞、肌酐、IL-6、CRP 变化趋势
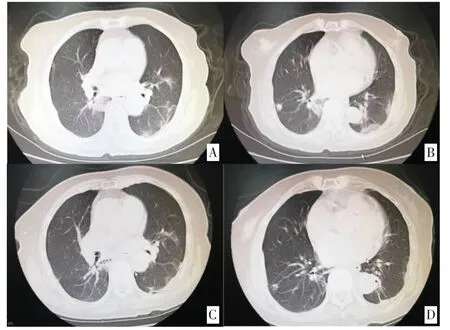
图4 1 例新型冠状病毒肺炎合并肾功能异常患者治疗前后CT 对比
2 讨论
SARS-CoV-2 可引起炎症因子风暴,强烈的免疫应激反应,可导致多脏器功能衰竭[4]。研究表明,COVID-19 患者尤其是老年患者易引起肾功能损害,而肾功能损害直接影响治疗及预后[5]。因此,在临床中要特别重视高龄患者肾功能的监测及早期干预。
本案为高龄女性患者,干咳,乏力,白细胞低,两肺炎症表现,咽拭纸SARS-CoV-S 核酸阳性。有高血压病史,胃肠功能差,长期软食。中医认为该病属“疫病”范畴,治以清热解毒,辟秽化浊,止咳化痰。方中金线莲味甘性凉,清热凉血,解毒除湿,善解卫、气、营三部之邪。土茯苓、虎杖,解毒除湿。《本草正义》载:“土茯苓,利湿去热,能入络,搜剔湿热之蕴毒。”《滇南本草》述虎杖有“攻诸肿毒,止咽喉疼痛,利小便,走经络”之效。三者共为君药,以奏解毒凉血,搜剔脉络浊毒之功。赤芍、三叶青,助君药凉血解毒。生米仁、苍术,健脾除湿,制痰之源以防内湿与湿毒相合。桔梗、浙贝、浮海石、枇杷叶,宣肺止咳化痰。上八味为臣药。芦根,清热生津,以防伐邪伤正。夏枯草,清肝热,行肝气,开肝郁,以防变生“木火刑金”之弊。两者为佐药。甘草调和诸药为使。
患者入院第2 天,核酸检测即转阴性,可能存在几点原因:(1)中西医结合抗病毒取得较好疗效,病毒得到抑制。(2)中药改善呼吸道症状明显,止咳作用良好,取标本时无法采集到深部痰,造成假阴性结果。(3)标本采集者操作不够规范,标本采集不满意。根据COVID-19 流行病学特征[6],患者从发病到呼吸窘迫中位数为8 天,即使核酸检测持续阴性,仍应密切监测患者呼吸及重要脏器功能。
二诊,患者肌酐持续走高。考虑以下几方面原因:(1)病毒引起的肾损伤;(2)药物性肾损伤;(3)摄入不足,腹泻,致使容量不足,引起肾脏低灌注损伤。回顾病史患者长期软食,加之急性感染消耗,营养状态差,入院时血压正常,但心率偏快。结合近2 天患者出现血压较前下降,皮肤弹性差,唇干,尿量少,尿常规比重偏高,考虑容量不足,肾低灌注损伤可能性大,予适量补液治疗。中医认为,患者唇燥咽干,肌肤甲错,乃邪毒伤正,津血亏夺之血燥证。故去苍术,资生汤加减(山药、炒白术、玄参、鸡内金),补脾健胃,培土生金,以开精血化生之源。黄精、仙鹤草、女贞子,共奏补气养阴,截疟止痢,益肾和血之功,补虚劳以升白细胞。咳嗽缓解,去浙贝、浮海石,改川贝以润肺止咳。加连翘、淡竹叶,清解表邪。
三诊,患者出现低热,咳嗽好转,胃肠反应明显改善,肌酐正常,白细胞升高。发热考虑患者正气恢复,正邪交争郁结,此时宜分消毒邪,故予麻杏石甘汤合二陈汤加减中药颗粒剂治疗。方中麻黄、杏仁、石膏、甘草,清肺泄热。茯苓、姜半夏、竹茹、陈皮、黄芩、枳壳,取意二陈汤,安胃气,降逆气,顺气和中化痰。炒麦芽,健脾开胃。白茅根,清热凉血。整方升降同施,清消并用,使散者散,降者降,清者清,消者消。
四诊,患者仍低热,胃纳改善,胃肠反应好转,咳嗽减轻,白细胞、肌酐正常。在二诊基础上,去枇杷叶、连翘、川贝,加青蒿、猪苓、滑石。青蒿,除蒸截疟。猪苓、滑石,取意猪苓汤,分消水气,疏泄热邪。
五诊,患者体温正常,偶有干咳,胃纳佳,白细胞正常,但IL-6、CRP 仍有上升趋势,考虑余毒未清。前方去黄精、仙鹤草、女贞子、甘草,加蜈蚣,攻散余毒,枇杷叶,清肺和胃,忍冬藤,疏风解毒,生黄芪,扶正固表。
六诊,诸症得解,IL-6、CRP 明显下降,白细胞、肾功能正常,肺部CT 显示明显吸收,SARS-CoV-2核酸连续阴性。予带药出院。考虑患者为疫病恢复期,加强顾护气阴,以防复燃。前方去青蒿、淡竹叶、滑石、枇杷叶、忍冬藤、蜈蚣。加三七、西洋参、羊乳、金荞麦、芦根,扶正化瘀,清热生津。
本案采用中西医结合治疗高龄COVID-19 患者,通过观察舌苔脉象,了解机体正邪盛衰情况,运用中医积极调整治法,尽早扭转病情,使肾功能快速恢复,避免了普通型向重型及危重型转变。案例中通过中药治疗,患者白细胞、淋巴细胞逐渐恢复正常,促炎因子IL-6、CRP 下降,推断中药可能是从改善机体免疫功能、降低炎症因子表达来发挥治疗作用,这与当前中药治疗COVID-19 作用机制研究相符[7]。而西医的液体支持治疗,在该病病情转变中也发挥了重要作用,保证了重要脏器的灌注。同时,西医的诊断技术也可以和中医四诊相结合,如本案五诊中患者症状好转,脉象略数,而IL-6、CRP 仍然高,可以互相印证,此时乃余毒未清。
总之,“疫病”进展快,变化多,在治疗时对高龄患者尤其要时时监测各个脏器功能,提前或尽早干预。或急则治标,或标本兼施,或顾护正气,取决于正确评估“正”“邪”形势,脏腑气血津液的盛衰。临证时还必须兼顾基础疾病以及情志等对疾病的影响。
