经口腔入路甲状腺腔镜手术在治疗甲状腺微小癌的应用价值及美容性效果
2020-11-12王登欢任艳鑫冯恩梓李宝忠
王登欢,任艳鑫,冯恩梓,李宝忠,张 楠,杨 洁
(昆明医科大学第三附属医院头颈外科,云南昆明 650118)
甲状腺癌(Thyroid carcinoma) 是耳鼻喉头颈外科和内分泌科最常见的恶性肿瘤,男女之比约2:3,以40~50 岁常见,主要起源于甲状腺滤泡上皮,以腺癌为主,根据其形态学主要分为甲状腺乳头状癌(Papillary thyroid carcinoma)、滤泡状腺癌(Follicular thyroid carcinoma)、髓样癌(Medullary thyroid carcinoma)及未分化癌(Anaplastic thyroid carcinoma),其中甲状腺乳头状癌是最常见的甲状腺癌亚型。2018 年国际癌症中心统计数据显示,2018 年全球新增甲状腺癌患者56.7 万例,占所有癌症的3.10%。其发病率居全球第9 位,中国第7 位,其中甲状腺微小乳头状癌(papillary thyroid micro-carcinoma,PTMC) 发病率呈现出显著的上升趋势。甲状腺微小乳头状癌是指直径小于1 cm 的甲状腺乳头状癌,早期一般无临床表现以及相关查体呈阴性,主要依赖于超声检查和超声引导下细针穿刺活检,所以常存在于健康人群当中。甲状腺微小乳头状癌预后较好,远处转移较少见,主要治疗手段以手术切除为主,目前最常见手术方式单侧甲状腺腺叶切除+中央组淋巴结清扫术,尽管传统开放手术技术已经相当成熟,但是不能满足患者尤其是青年女性在接受治疗同时对手术美容需求不断提高。腔镜甲状腺技术更加符合患者的需求,1997 年,Hüscher等[1]报道了世界上首例腔镜下甲状腺切除术;2009年,Wilhelm[2]等首次经口腔入路开展腔镜甲状腺切除术,腔镜手术不断发展不但改善手术入路更有先进的术中检测设备,我院从2018 年11 月开展经口腔入路甲状腺腔镜手术,本研究总结昆明医科大学第三附属医院随机选择的患者进行开放性手术和腔镜手术进行对比研究,发现具有其安全性和可行性。
1 资料与方法
1.1 一般资料
选取2018 年11 月至2019 年8 月昆明医科大学第三附属医院行单侧甲状腺切除及中央区淋巴结清扫的PTMC 患者资料。术前向患者及家属仔细说明相关手术风险,取得其知情同意。入选标准:(1) 肿瘤未突破甲状腺被膜及转移;(2) 肿瘤直径小于1 cm;(3) 术前无影像学证据表明颈部淋巴结肿大融合或转移;(4) 无放疗病史或颈部手术史。根据入选标准选取40 例患者作为研究对象,将所选患者分为腔镜组和对照组,腔镜组20例,其中男性6 例,女性14 例;平均年龄(32.8±19.1) 岁。对照组20 例,其中男性8 例,女性12 例;平均年龄(33.2±18.9) 岁。术式均采用单侧甲状腺叶切除加Ⅵ区淋巴结清扫术。所有患者术前检查均未提示手术禁忌症。两组患者在肿瘤最大直径、性别、年龄等差异无统计学意义(P>0.05)。
1.2 手术方法
两组患者均采用经口气管插管全麻、垫肩头后仰卧位以术中标本送快速冰冻检查。
腔镜组手术操作步骤:术前30 min 用生理盐水加头孢硫脒2.0 g 静脉滴注。患者取仰卧张口位,肩下加垫。术者位于患者头侧,助手位于患者头部两侧。消毒口腔。切开口腔前庭粘膜拉钩向上拉开下唇,充分显露口腔前庭及下唇系带,在正中距离牙龈根部至少5 mm 处,电刀横行切开口腔前庭粘膜约2 cm,切开部分降下唇肌进入其下层,紧贴颏肌表面向下分离至下颌骨颏隆突表面。使用长剪刀或者剥离棒跨过颏隆突,尽可能紧贴下颌舌骨肌向胸骨方向钝性分离达舌骨平面生成操作空间。检查无活动性出血,置入10 mm trocar,注入CO2,压力维持在4~6 mmHg,然后置入30°腔镜镜头。在第1 磨牙牙龈外1 cm 粘膜切开5 mm 切口或者不做切口,直接将5~mm trocar 刺入,紧贴下颌骨下缘向下向内进入操作空间,并置入操作器械。显露甲状腺中静脉,游离后用超声刀将其梯次凝闭切断后,可完全游离甲状腺外界并显露颈总动脉。这时候可使用神经探钳在颈内动脉外侧探测V1 信号并记录其强度。上极显露后,需仔细鉴别每一条从甲状腺上极发向环甲肌的组织,可使用神经探钳(刺激电流3.0 mA) 协助确定喉上神经外支,如确定无环甲肌收缩或肌电信号后,超声刀梯次凝闭甲状腺上动脉。原位保留上旁腺。完全游离甲状腺上极后,向内侧向上牵拉,在喉返神经入喉处1 cm 左右区域寻找喉返神经。在入喉处水平寻找胸骨甲状肌内侧沿,拉钩将胸骨甲状肌向外侧牵拉,显露颈总动脉。沿着颈总动脉表面向下解剖,直至头臂干或者达到头臂干与气管交叉,这就完成了外界与下界的分离。进一步沿着气管表面在气管内侧解剖,至气管食管沟,完成内侧界的分离。清扫结束后标本置入标本袋经中部10-mmtrocar 取出,如果标本较大取出困难,可适当向两侧扩大观察孔。术区冲洗,关闭白线,放置引流管将10-mmtrocar 拔除,在直视下经该切口放入带穿刺针的直径3 mm负压引流管。
对照组手术方法:患者经口全麻插管,垫肩仰卧位,暴露颈部。沿皮纹行低领式弧形切口,长约6 cm。行单侧甲状腺叶及六区淋巴结清扫术。术后予常规处理。
1.3 观察指标
对比分析两组患者手术时间、术中出血量、术后引流量、术后住院时间以及声音嘶哑、手足麻木等手术相关并发症的情况,同时记录两组患者术后美容满意度,以评价手术临床应用价值。术后3、6 月对两组患者随访,评估术后恢复情况及有无复发。
1.4 统计学处理
使用SPSS 统计学软件进行数据分析,计量资料服从正态分布,并以均数±标准差表示,两组间比较采用t检验,计数资料行χ2检验,P<0.05为差异有统计学意义。
2 结果
两组患者均采用甲状腺单叶切除加六区淋巴结清扫术,两组患者术中出血量、术后引流量、术后住院时间比较,差异无统计学意义(p>0.05),见表1,术后均未出现明显声音嘶哑、手足麻木等。而手术时间差异,患者美容满意度有统计学意义(P<0.05),见表2。
两组患者在6 个月随访期内均未发现复发征象。腔镜组中3 例患者出现下唇麻木、厚重等症状,一月后上述症状消失。1 例患者吞咽不适,一月后好转;对照组中有3 例出现吞咽不适感,一月后恢复,差异无统计学意义(P>0.05)。随访6个月腔镜组患者均表示对美容手术切口满意(20例),明显高于对照组美容满意度(12 例),差异有统计学意义(P<0.01),见表2。

表1 腔镜组和对照组性别年龄及并发症情况的比较(n)Tab.1 Patient clinical characteristics and postoperative complications (n)
表2 腔镜组和对照组术中、术后情况比较()Tab.2 Patient intraoperative and postoperative characteristics ()
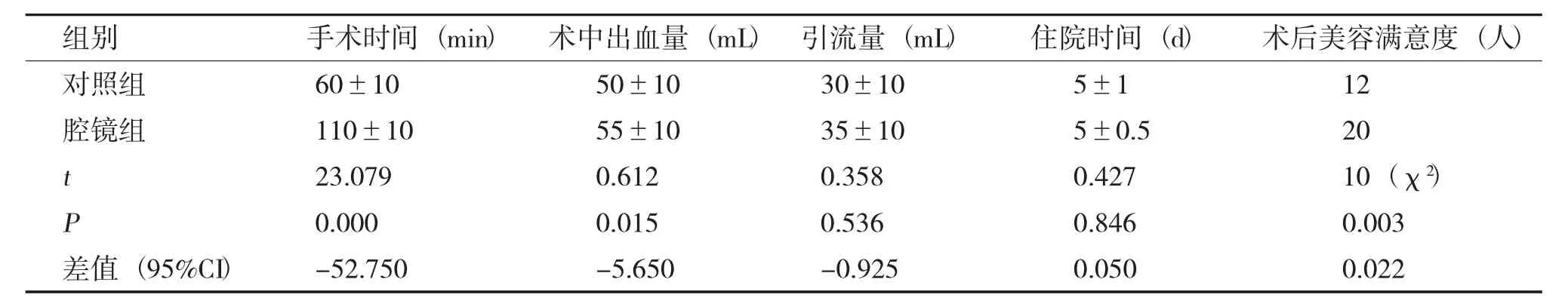
表2 腔镜组和对照组术中、术后情况比较()Tab.2 Patient intraoperative and postoperative characteristics ()
3 讨论
近年来甲状腺癌在城市人口中发病率呈现出显著的上升趋势,青年患者数量也增长明显。甲状腺微小乳头状癌通常只有在进行尸体解剖或者甲状腺癌复发转移行二次手术时才被发现,甲状腺微小乳头状癌所占比例也大幅增长主要依赖于如今影像技术的飞速发展。但传统甲状腺切除术术后常因颈部手术瘢痕甚至疤痕增生而不能满足患者的美容需求[3]。腔镜技术在甲状腺外科领域得到三者的认可,特别是在美容上的效果十分显著。但是仍存在将Ⅰ类切口变为Ⅱ类切口带来的感染风险,在狭小空间操作下手术医生对该部分解剖结构的熟知。所以临床上采用腔镜甲状腺切除术时必须严格掌握手术适应症及禁忌症。适应症为:有较强美容需求的患者且符合以下条件:(1) 如为良性结节,最大径≤4 cm。对于囊性为主的良性结节,在有条件的中心可以适当放宽指征;(2) 分化型甲状腺癌,肿瘤直径≤2 cm,且无颈侧区淋巴结转移或者全身远处器官转移,无影像学中央区淋巴结转移提示或转移淋巴结直径≤2 cm 且未融合固定;(3) Ⅱ°以下肿大的原发性甲状腺功能亢进;(4) 最大径≤4 cm 的胸骨后甲状腺肿。禁忌症包括:(1) 个人一般情况差,心肺功能不能耐受手术;(2) 有严重的血液系统疾病;(3)甲状腺肿瘤直径大于6 cm,无足够的手术操作空间;(4) 有头颈部畸形、头颈部或口腔有外伤史或手术史、张口困难、口腔结构变异等情况可能会限制该手术。
3.1 美容与手术效果分析
随着医疗技术不断提升,头颈部内窥镜手术也取得了重大成果。1996 年,Gagner[4]首次将内窥镜应用于头颈部手术,而Hüscher[1]于1997 年率先开展了腔镜甲状腺切除术。与传统手术相比,腔镜手术具有美容效果好、患者术后疼痛轻、恢复更快的优点,部分患者24 h 后即可出院[5-7]。经过十几年的发展,目前常用的入路包括胸乳入路、腋窝入路、锁骨下入路等,但这些方式都会在体表留下或大或小的瘢痕[8],并不能达到患者对手术的美容性要求,因此一些学者提出了经自然腔道腔镜手术(natual orifice transluminal endoscopic surgery,NOTES) 的概念[9],因此经口入路腔镜甲状腺手术(transoral thyroidectomy,TOT) 随之兴起[10],以期在保证治疗效果的同时满足患者的美容需要。2009 年,Wilhelm[2]等完成了首例经口入路腔镜甲状腺切除术。该术式切口位于口腔前庭粘膜,体表没有切口,实现了真正意义上的无瘢痕手术,为甲状腺微创外科开辟了全新的领域,引起了国内外学者们的广泛关注[11-13]。与传统手术相比,经口腔镜手术颈部皮肤没有切开,且完全使用能量平台,术中出血少,术后局部组织粘连少,患者出现吞咽不适或颈部感觉异常的几率小。有学者研究了腔镜甲状腺手术与传统手术两者对机体影响的差异,研究内容包括手术导致应激反应强度以及对机体免疫功能的影响,结果显示腔镜甲状腺手术组的相关应激指标更低,同时该组病人恢复更快[14]。为预防体表疤痕,有报道不放置引流,笔者为了防止积液的发生,同时不增加颈部的瘢痕,使用10 号引流管,出口位于刻下,位置隐蔽,具有良好的引流效果。术后患者主观满意度高,心理微创效应显著,结合以上分析,笔者认为该术式美容效果近乎完美,是传统开放手术无法达到的效果。但笔者也发现腔镜手术耗时较开放手术明显延长,术者须积极熟练内镜手术操作,以期能缩短手术时间。
3.2 甲状旁腺及喉返神经的保护
80%的人有4 个甲状旁腺,6%有5 个、13%有3 个、也有达8 个者,甚至有学者报道约15%中国人仅有2 枚甲状旁腺[15]。上甲状旁腺位置较固定,99%紧靠甲状腺,其中77%在环甲软骨及近环状软骨处,22%在甲状腺上极的后面,1%在咽后或食管后。下甲状旁腺由于在胚胎发育过程中,伴随胸腺的下降,故其位置变化范围较大,发生异位的情况较多。本研究结果显示腔镜手术在上位甲状旁腺的保护更具有优势,主要原因是上位甲状旁腺位置恒定且周围脂肪组织较少,再加上腔镜本身具有放大作用使操作更精细且术野清晰更加容易原位保留甲状旁腺。
腔镜甲状腺手术在解剖和保护喉返神经时应注意,完全游离甲状腺上极后,用无损伤钳钳夹腺叶中上极的外侧或者Zuckerkandl 结节,向内侧向上牵拉,在喉返神经入喉处1 cm 左右区域寻找喉返神经。此处结构较为致密,甲状腺下动脉及静脉在此处有一些分支进出甲状腺腺叶,过于暴力的分离容易导致小血管的出血,影响术野及进一步地解剖。使用神经探查分离钳有利于提前定位神经及走行,神经探钳探钳定位神经后,可在神经上方小幅度钝性分离,并在直视下明确神经走行。
经口腔镜手术将I 类切口的甲状腺手术转变为II 类切口,增加了伤口感染的机会,需要在围手术期合理预防性使用抗生素。本组患者围术期都预防性应用抗生素,明显降低患者术后感染风险。在手术中,连续使用神经监测是提高手术安全性的重要环节,因其可迅速对影响神经的操作发出警报,使术者及时改正错误的操作动作,有助于术者培养良好的操作习惯。因此,经口腔镜甲状腺切除术不仅需要术者熟练掌握各项腔镜操作技能、娴熟处理术中可能出现各种并发症,今后,笔者还需更多的临床资料对患者术后语言、咀嚼、吞咽、口腔感觉等加以进一步评估。
