某院2017 — 2018年血培养阳性标本菌群分布及耐药性分析
2020-09-30王林张昌峰梁浩杰舒琳睿朱俊
王林 张昌峰 梁浩杰 舒琳睿 朱俊
血流感染(bloodstream infection,BSI)是指细菌、真菌等病原微生物侵入血液,随血液循环遍及全身的播散性感染性疾病,严重者可发生多器官功能障碍综合征,危及患者身体健康甚至生命安全[1]。研究显示,我国每年超过20 万人发生不同程度的BSI[2],病死率达28.7%,当出现脓毒症甚至感染性休克时病死率可高达60%[3]。血培养是BSI 诊断和危重患者病情监测的重要手段,也是早期合理使用抗菌药物和控制感染的重要依据。近年来随着广谱抗菌药物、免疫抑制剂、放/化疗药物及侵袭性诊疗技术等的广泛应用,BSI 发病率呈不断上升趋势,病原菌构成谱和耐药性亦不断发生改变[4]。因此,定期检测本地区血培养病原菌分布及耐药性变化对于指导临床合理用药具有重要意义。本研究回顾性分析2017年1月—2018年12月我院门诊及住院患者血培养阳性标本的菌群分布及耐药性,为指导临床合理用药和制定相应防治策略提供依据,现报告如下。
1 资料与方法
1.1 样本来源 收集2017年1月—2018年12月本院门诊及住院患者血培养标本分离的病原菌,剔除同一患者重复菌株。如血培养检出凝固酶阴性葡萄球菌(coagulase negative Staphylococcus,CNS),则根据患者血培养报阳时间、报阳瓶数、有无BSI 症状和体征或联合其他检测指标综合判断。如血培养报阳时间大于48h 且仅从单一培养瓶中检出CNS则视为污染菌;如降钙素原(procalcitonin,PCT)、C-反应蛋白(C-reactive protein,CRP)、白细胞计数(white blood cell count,WBC)等实验室检查结果不支持细菌感染,也将CNS 视为污染菌。
1.2 质控菌株 大肠埃希菌ATCC 25922、金黄色葡萄球菌ATCC 25923、铜绿假单胞菌ATCC 27853、粪肠球菌ATCC 29212 购自国家卫生健康委员会临床检验中心。
1.3 仪器与试剂 法国梅里埃公司Bact/ALert 3D全自动血培养仪,VITEK 2 Compact 全自动细菌鉴定和药敏分析系统;血平板、巧克力平板、麦康凯平板及沙保弱平板等均购自郑州安图生物工程股份有限公司,药敏纸片为英国Oxoid 公司产品。
1.4 菌株鉴定及药敏试验 按《全国临床检验操作规程》进行标本采集、运送以及细菌培养、分离和鉴定。采集患者静脉血,成人每瓶采集血液8~10 mL先注入需氧瓶后注入厌氧瓶,儿童采集血液1~3 mL注入儿童血培养瓶,置于Bact/Alert 3D 全自动血培养仪培养,培养5 d 未回报阳性结果者转种血平板24h 仍无细菌生长视为阴性。血培养回报阳性结果后,立即抽取培养液转种于血平板和巧克力平板,必要时接种于麦康凯平板和沙保弱平板;厌氧瓶在需氧瓶基础上增加1个血平板放入厌氧袋,置于35 ℃、5% CO2培养箱培养18~24h,以获取纯培养菌落;同时涂片行革兰染色镜检进行确认以排除假阳性并及时将初步结果上报临床。细菌鉴定和药敏试验由梅里埃VITEK 2 Compact 全自动细菌鉴定及药敏分析系统完成,部分补充药敏试验采用纸片扩散法。药敏结果参照2017年美国临床实验室标准化协会公布的标准判定,以敏感(sensitive,S)、中介(intermediate,I)、耐药(resistant,R)报告结果。
1.5 伦理学 本研究符合医学伦理学标准,经本院伦理批准(审批号:20190830),所有对患者的检测均获得过患者或家属的知情同意。
1.6 统计学方法 使用SPSS 21.0 软件分析数据,符合正态分布的计量资料以均数±标准差(±s)表示,组间比较采用单因素方差分析,非正态分布的计量资料以中位数(四分位数)〔M(QL,QU)〕表示,计数资料以株(%)表示,采用χ2检验及Fisher 精确检验。P<0.05 为差异有统计学意义。
2 结果
2.1 一般资料 共送检3 446 份血培养标本,其中男性2 052 份,女性1 394 份;检出首次非重复病原菌309 株,阳性检出率为8.97%;男性阳性率明显高于女性〔10.14%(208/2 052)比7.25%(101/1 394)〕,差异有统计学意义(P<0.05)。阳性患者年龄1~95岁,中位年龄63(39,71)岁,15例年龄<14岁(占4.85%),160例年龄>60岁(占51.78%)。
2.2 血培养阳性标本菌群分布 309 株阳性标本中革兰阳性(G+)菌163 株,革兰阴性(G-)菌120 株,真菌26 株;其中以大肠埃希菌最多见,其后依次为人葡萄球菌、表皮葡萄球菌、肺炎克雷伯菌等。见表1。
2.3 病原菌耐药情况
2.3.1 葡萄球菌属的耐药性比较 金黄色葡萄球菌对苯唑西林的耐药率为50.00%,除青霉素(95.00%)、红霉素(55.00%)、克林霉素(40.00%)外,对其他抗菌药物的耐药率均<30%。人葡萄球菌和表皮葡萄球菌对青霉素、苯唑西林和红霉素的耐药率均高于金黄色葡萄球菌,但表皮葡萄球菌对四环素和庆大霉素的耐药率均低于金黄色葡萄球菌。以上菌株均未检出耐万古霉素、利奈唑胺和替加环素。见表2。
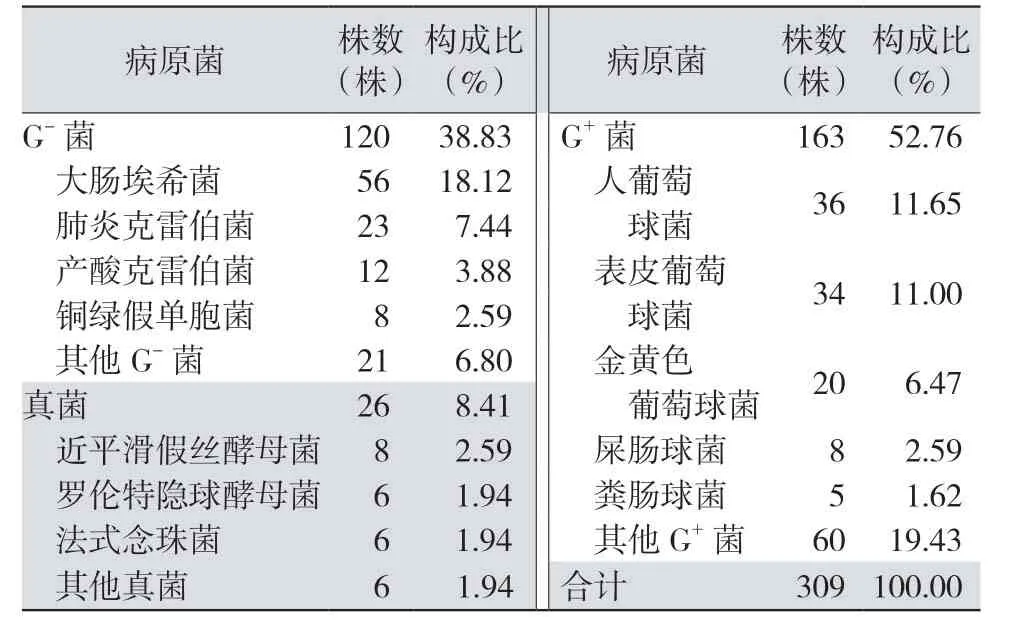
表1 血培养阳性标本的菌群分布及构成比
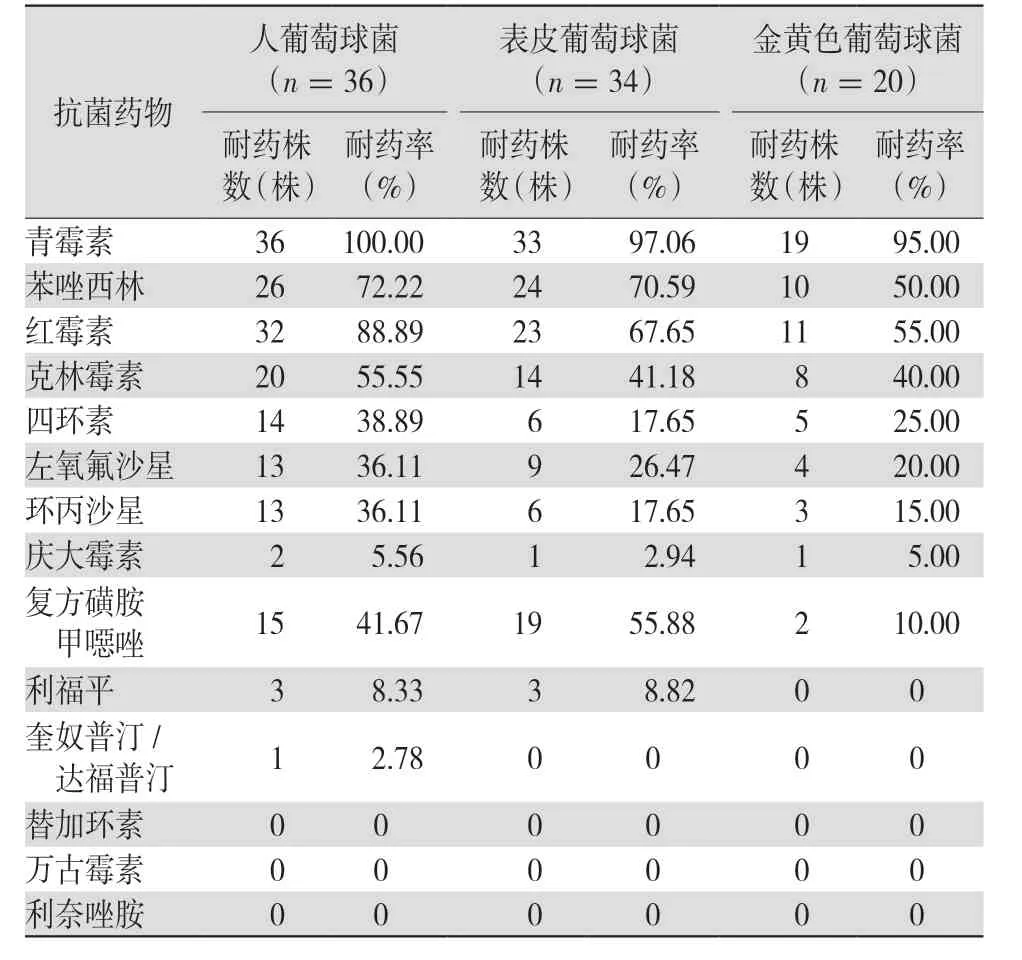
表2 葡萄球菌属的耐药情况比较
2.3.2 肠球菌属的耐药性比较 屎肠球菌和粪肠球菌对克林霉素均高度耐药,对利奈唑胺和替加环素敏感率为100%。除四环素和奎奴普汀/达福普汀外,屎肠球菌对氨苄西林、红霉素及氟喹诺酮类耐药性均明显高于粪肠球菌,见表3。肠球菌中检出1 株耐万古霉素屎肠球菌,来自重症监护病房84岁男性血培养标本,该菌株对青霉素、左氧氟沙星、红霉素、克林霉素、万古霉素耐药,对利奈唑胺、替加环素和奎奴普汀/达福普汀敏感。
2.3.3 主要G-菌耐药情况比较 大肠埃希菌、肺炎克雷伯菌对氨苄西林、氨苄西林/舒巴坦、头孢唑林和头孢曲松耐药率较高,但对亚胺培南和阿米卡星耐药率较低。大肠埃希菌中超广谱β-内酰胺酶(extended spectrum Beta-lactamases,ESBLs)的阳性率为66.07%(37/56),肺炎克雷伯菌中ESBLs 的阳性率为17.39%(4/23)。大肠埃希菌对哌拉西林/他唑巴坦、头孢西丁、阿米卡星和呋喃妥因的耐药率均明显低于肺炎克雷伯菌,未发现耐亚胺培南大肠埃希菌。除阿米卡星(8.33%)外,产酸克雷伯菌对氨苄西林、呋喃妥因的耐药率均高于60%,对头孢菌素类耐药率为41.67%~58.33%。见表4。
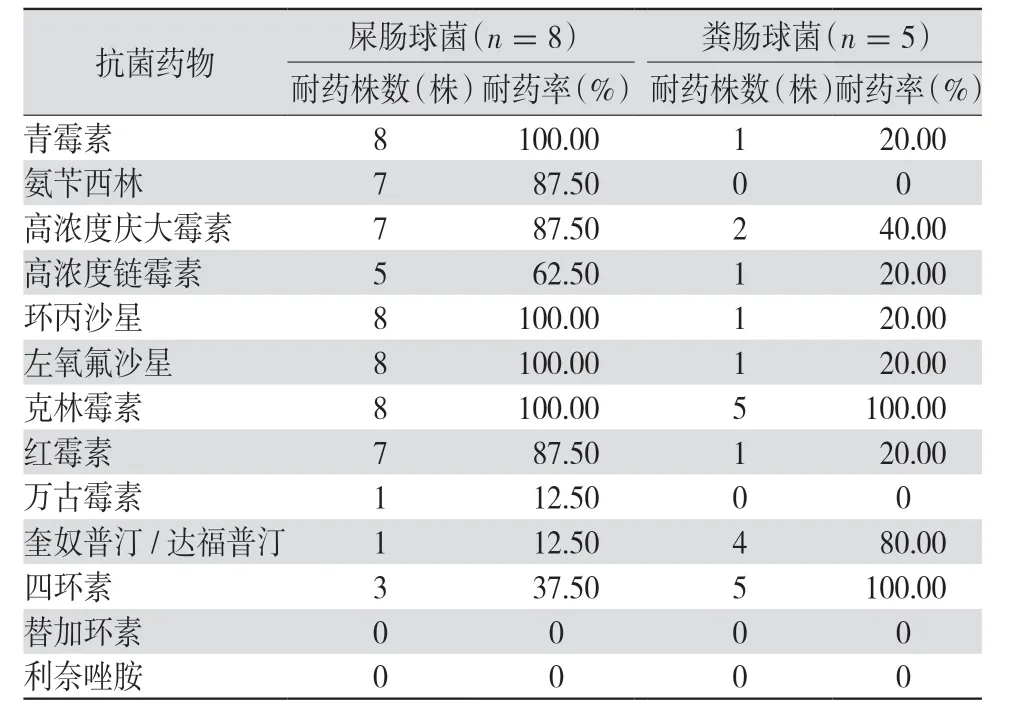
表3 屎肠球菌和粪肠球菌的耐药情况比较

表4 主要G-菌的耐药情况比较
3 讨论
BSI 是极易引起机体中毒、感染及全身炎症反应的感染性疾病[5],起病急,病情凶险,病死率高[6]。近年来随着广谱抗菌药物的广泛应用、侵袭性诊疗操作的增加及细菌在医院内患者间传播,致使BSI相关多重耐药的发生率不断增加,给临床抗感染治疗带来了极大挑战,因此,了解血培养菌群构成及其耐药性,对指导临床合理用药和控制感染极为重要。本研究结果显示,2017 — 2018年我院血培养阳性标本以G+菌为主,与既往报道的结果一致[7],但与2017年中国细菌耐药监测网(China Antimicrobial Surveillance Network,CHINET)血培养监测结果[8](G-菌占70.80%)差异显著,提示病原菌的分布与变迁可能与患者所在地域、气候、菌株分布及院前经验用药有关,提示在经验性使用抗菌药物时,应针对本地区细菌耐药监测结果选择合适的抗菌药物。
本院G+分离菌以CNS 为主,金黄色葡萄球菌和肠球菌次之。CNS 主要来源于皮肤及创面,为人体皮肤的正常菌群,是临床血培养中常见的致病菌和重要污染菌[9]。有研究指出,CNS 血培养阳性者中仅12%~26%被诊断为BSI,因此,检验工作中上报血培养阳性结果时需要甄别感染、污染还是定植菌,以避免假阳性结果的干扰[10]。葡萄球菌属细菌对青霉素、红霉素的耐药率均>50%,对万古霉素、替加环素、利奈唑胺耐药率均为0,但万古霉素作为治疗G+球菌的最后一道屏障,适用于耐甲氧西林葡萄球菌和耐β-内酰胺类抗菌药物葡萄球菌严重感染者的治疗,临床需谨慎使用以减缓其耐药性的发生。目前,国际上已有报道耐万古霉素金黄色葡萄球菌,我国虽尚未发现耐万古霉素金黄色葡萄球菌,但已有异质性万古霉素耐药葡萄球菌的报告[11]。肠球菌属是引起BSI 的重要病原菌之一,屎肠球菌对青霉素、氨苄西林、红霉素、左氧氟沙星、环丙沙星的耐药率均明显高于粪肠球菌,而粪肠球菌对四环素和奎奴普汀/达福普汀的耐药率均高于屎肠球菌。本研究分离的肠球菌数量有限,可能导致统计学偏倚,需进一步扩大样本量观察。
本研究结果还显示,我院BSI 的G-菌以大肠埃希菌为主,占18.12%,肺炎克雷伯菌次之,与文献报告的血培养病原菌构成比基本一致[12]。大肠埃希菌中产ESBLs 的比例明显高于肺炎克雷伯菌(分别为66.07%和17.39%),对氨苄西林、氨苄西林/舒巴坦、头孢唑林、头孢曲松的耐药率均>60.00%,而对哌拉西林/他唑巴坦、头孢西丁、阿米卡星、呋喃妥因有较好的敏感性。与此相比,肺炎克雷伯菌对各类抗菌药物的耐药趋势较为明显,仅对亚胺培南和阿米卡星耐药率<30%。临床上对产ESBLs 肠杆菌科细菌感染最有效的抗菌药物是碳青霉烯类药物,但近年来耐碳青霉烯类药肠杆菌(carbapenem resistant Enterobacteriaceae,CRE)的检出率呈明显上升趋势[13],其中检出最多的是耐碳青霉烯类肺炎克雷伯菌(carbapenem resistant Klebsiella pneumoniae,CRKP)。有研究表明,由CRKP 引发的BSI 病死率高,已成为医院内死亡的独立危险因素[14],本研究肺炎克雷伯菌对亚胺培南的耐药率为26.09%,高于2017年CHINET血培养监测数据(20.90%)[8]。因此,医务人员应高度重视对CRKP 的防控,严格按照无菌技术规程进行操作。
综上所述,临床医师应提高血培养送检意识,根据血培养及药敏结果合理选择抗菌药物,以减少耐药菌株的产生,特别是本组资料检出1 株耐万古霉素屎肠球菌,此类菌株的耐药基因可在同种或不同菌株间传播,应引起临床医师的高度重视。微生物实验室也需适时对临床常见病原菌的耐药率进行动态监测,以掌握本地区病原菌分布及耐药演变规律,为及早治疗BSI 提供有利的控制手段。
利益冲突所有作者均声明不存在利益冲突
