睾丸肿瘤61例临床与病理特征分析
2020-09-17黄卓雅陈思蓝创歆廖鹏娟黄楚楚田玺择曾丽华
黄卓雅,陈思,蓝创歆,廖鹏娟,黄楚楚,田玺择,曾丽华
惠州市中心人民医院病理科1、泌尿外科2,广东 惠州 516001
睾丸肿瘤发病率低,是容易被忽视的疾病,然而它被认为高度可治愈,若接受有效的基于顺铂的化疗,十年相对生存率接近95%[1]。自世界卫生组织(WHO)2016 年对泌尿和男性生殖系统肿瘤分类更新以来[2-3],在睾丸生殖细胞肿瘤的起源、分子病理、免疫组织化学和遗传学等方面进行了许多修订。笔者认为主要的变化有两方面,一是使用生殖细胞原位肿瘤(germ cell neoplasia in situ,GCNIS)这一新名称作为癌前病变,二是将青春期前型与青春期后型肿瘤区别开来。目前病理学分类为生殖细胞原位肿瘤相关生殖细胞肿瘤(germ cell tumors derived from germ cell neoplasia in situ,GCNIS)、非生殖细胞原位肿瘤相关生殖细胞肿瘤(germ cell tumors unrelated to germ cell neoplasia in situ)、性索-间质肿瘤(sex cord-stromal tumours)、混合性生殖细胞-性索-间质肿瘤(tumour containing both germ cell and sex cord-stromal elements)、睾丸和睾丸旁组织其他杂类肿瘤(miscellaneous tumours of the testis and paratesticular tissue)、淋巴造血系统肿瘤(haematolymphoid tumours)以及继发性睾丸肿瘤(secondary tumours of the testis)等七大类。更新后,临床对于各类睾丸肿瘤的起源、诊治、临床结局有了新的认识,特别是生殖细胞肿瘤的预后,受发病年龄、临床分期[4-5]、化疗敏感性[6]等多方面因素影响。本文将结合新分类对我院近11 年收治的睾丸肿瘤患者的临床、病理特征及恶性肿瘤预后进行统计分析,并复习相关文献,以期为临床诊疗提供更多参考依据。
1 资料与方法
1.1 一般资料 回顾性分析惠州市中心人民医院2008—2019 年间经病理确诊的61 例睾丸肿瘤患者的临床诊治资料,包括患者的年龄、手术方式、肿瘤部位、肿瘤大小、病理类型、治疗经过等,对常见恶性肿瘤患者进行生存期随访,随访截止时间为2020 年2月。其中精原细胞瘤18 例(29.5%)、非精原细胞瘤25例(41.0%)、原发性睾丸淋巴瘤13例(21.3%)、继发性睾丸淋巴瘤3例(4.9%)、睾丸转移癌2例(3.3%)。
1.2 分类方法 基于2016 年WHO 更新的男性生殖及泌尿系统肿瘤遗传学分类标准[2-3]。
2 结果
2.1 精原细胞瘤 18 例精原细胞瘤患者的年龄21~67岁,中位年龄37岁,其中4例年龄>55岁,年龄最大者67 岁。6 例患者有隐睾病史。所有18 例患者均行瘤侧睾丸切除术,肿瘤最大径1~13 cm,平均最大径6 cm。病理学类型包括经典型及间变型;镜下可见弥漫实体型排列的肿瘤细胞,胞浆稀少至透亮,被纤维血管分隔,伴有淋巴细胞浸润等组织学结构。随访3~111个月,中位随访时间36.5个月,4例失访,余14例患者均存活,见表1。
2.2 非精原细胞瘤 25例非精原细胞瘤中,畸胎瘤青春期前型13 例,青春期后型2 例,卵黄囊瘤青春期前型4 例,青春期后型1 例,混合性生殖细胞肿瘤2例,胚胎性癌1例,间质细胞瘤1例,脉管瘤1例。其中畸胎瘤15例,年龄8个月~28岁,中位年龄15岁;肿物发生于左侧5例,右侧9例,双侧1例;7例行肿物剔除术,8例行睾丸全切术;1例有隐睾病史。
2.3 原发性和继发性睾丸淋巴瘤 原发性和继发性睾丸淋巴瘤共16例,其中13例原发性,3例继发性;年龄42~88岁,中位年龄64岁,肿瘤最大径2.5~13 cm,平均最大径5.7 cm,累及左侧5 例,右侧7 例,双侧4 例。除1例继发性淋巴瘤行睾丸活检术外,余15例均行瘤侧睾丸全切术。病理分型:10例弥漫大B细胞性淋巴瘤(diffuse large B-cell lymphoma,DLBCL),4 例T 淋巴细胞性淋巴瘤,2 例髓外浆细胞淋巴瘤(plasmacytoma)。截至2020年2月,随访2~93个月,中位随访时间35.5 个月;5 例失访,4 例死亡,7 例生存。死亡4 例患者均诊断为DLBCL,3 例原发,1 例继发,中位生存期20 个月,见表2。继发性睾丸淋巴瘤3 例分别来源于鼻咽及上颌。例1:患者65岁,2014年2月因右侧睾丸肿大就诊,行右侧睾丸全切术,肿物直径5 cm,经病理检查确诊为DLBCL,曾于2013 年10 月诊断为鼻咽DLBCL,非生发中心(GCB)型,后经放化疗,随访至2016 年2 月患者死亡,生存期30 个月。例2:患者53岁,2015年2月因右侧睾丸肿大就诊,行右侧睾丸切除术,肿物直径4 cm,诊断为继发性髓外浆细胞淋巴瘤,曾于2104年9月确诊为上颌髓外浆细胞淋巴瘤,后治疗经过不详,2016年7月再次因左侧睾丸肿大就诊,行左侧睾丸切除术,诊断为髓外浆细胞淋巴瘤。现患者存活。例3:患者67 岁,2015 年5 月因右侧睾丸肿大就诊,行患侧睾丸全切术,肿物直径5 cm,术后诊断为睾丸继发性结外NK/T细胞性淋巴瘤,鼻型(extranodal NK/T-cell lymphoma,nasal-type),曾于2013 年诊断为鼻咽NK/T细胞淋巴瘤,后行放化疗,现患者失访。
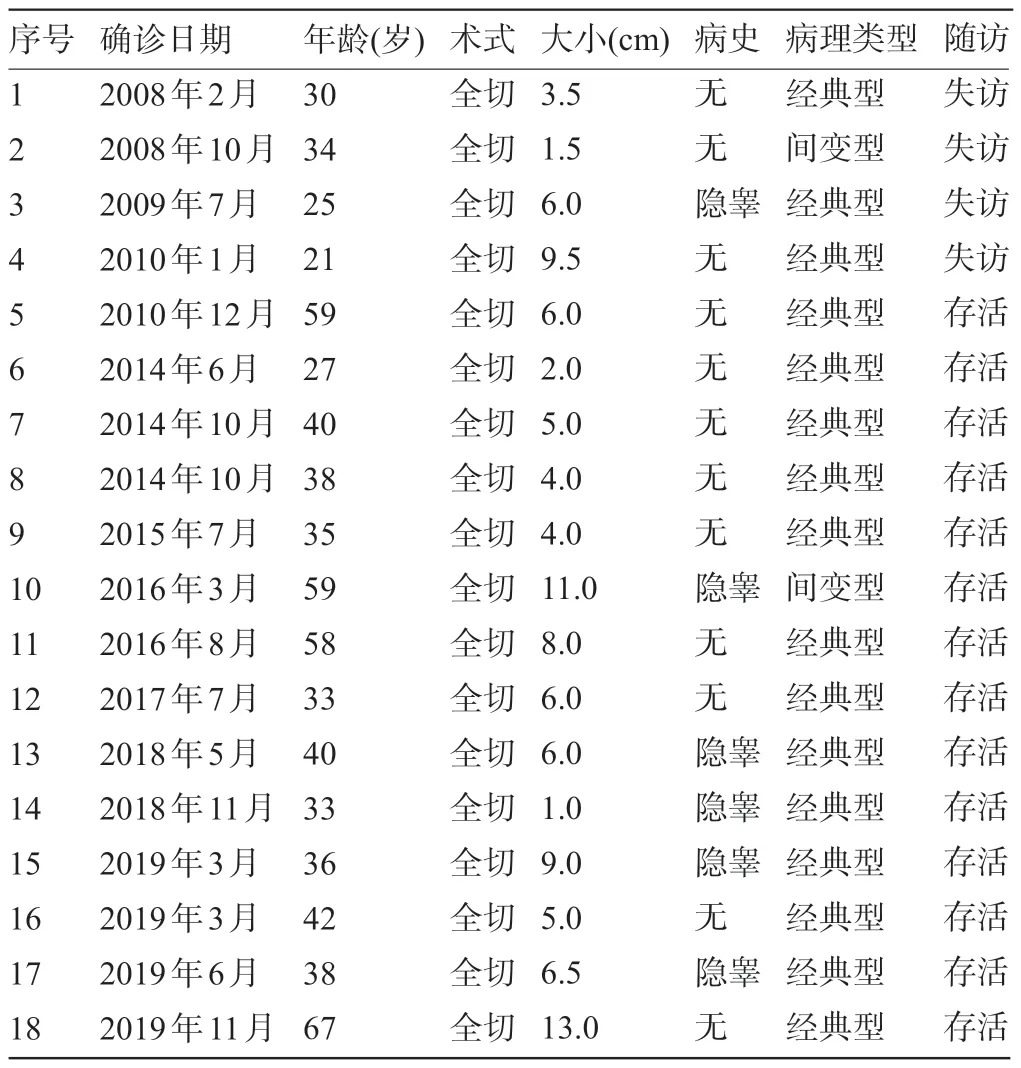
表1 18例睾丸精原细胞瘤患者的临床病理特征及随访结局
2.4 睾丸转移性癌 2例睾丸转移性癌患者中,1例患者63 岁,2010 年11 月因确诊前列腺癌行双侧睾丸去势手术,术后诊断一侧转移性前列腺癌。后失访。另1例患者68岁,于2013年3月因胃腺癌术后15个月,右侧睾丸肿大就诊,行右侧睾丸穿刺术病理诊断为转移性印戒细胞癌,逐行右侧切除术,后自服中药,未接受放化疗;2019 年10 月行前列腺穿刺病理确诊为前列腺癌。前列腺癌石蜡组织二代测序(next generation sequencing,NGS)检测,未检出NCCN 指南推荐的19 个基因变异,包括MLH1、MSH2、MSH6、PMS2、BRCA1、BRCA2等;另检出2 个有潜在临床意义的体细胞突变:TSC2 L89M(53.6%)、CDK12 Y1468H(58.4%);TSC2及CDK12被认为是抑癌基因,提示患者可能对靶向治疗药物敏感。目前正接受内分泌治疗,随访在进行中。
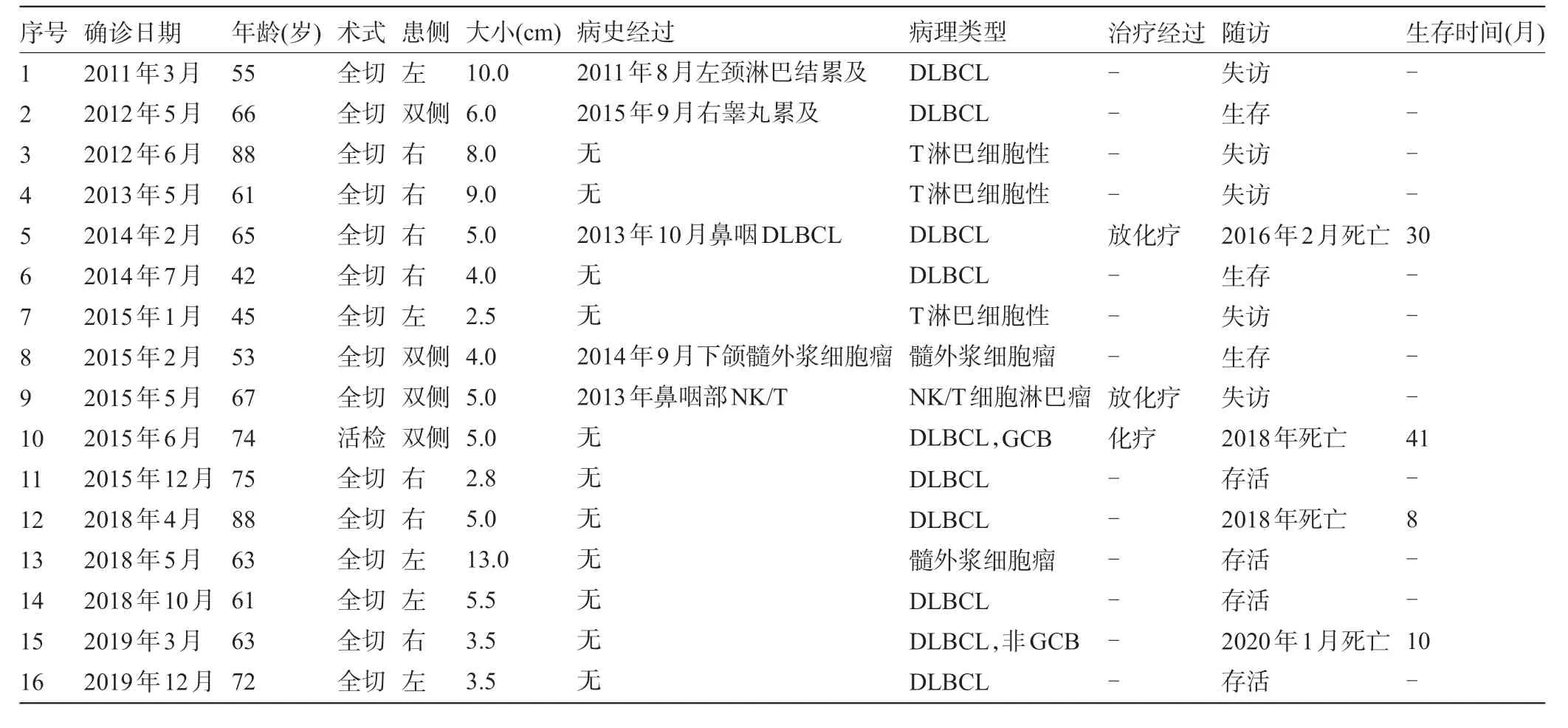
表2 16例原发性和继发性睾丸淋巴瘤患者的临床病理特征及生存分析
3 讨论
睾丸肿瘤绝大部分为生殖细胞肿瘤,生殖细胞肿瘤分为精原细胞瘤和非精原细胞瘤,后者主要包括卵黄囊瘤、胚胎性癌、绒毛膜癌和畸胎瘤等。尽管精原细胞瘤和非精原细胞瘤病理诊断、治疗和预后存在明显差异,但两者在免疫表型上均具有原始生殖细胞的特征。
精原细胞瘤通常在早期发现,有许多治疗手段可选,Ⅰ期患者可以实现高治愈率。其病理学类型包括经典型、精母细胞型及间变型。据报道,精原细胞瘤发病平均年龄39.8岁,接受以手术切除为主的综合治疗后,5 年总生存率为87.65%[7]。另有报道指精原细胞瘤发病中位年龄为37岁,经外科手术、化疗、放疗等综合治疗后,2 年总生存率可达98.6%,该研究还提出了肿物>4 cm患者应于手术后行以顺铂为基础的化疗之建议[8]。TREVINO等[9]则提出肿瘤大小是提示患者分期较高的独立危险因素,认为肿瘤直径>4 cm 为临界值。还有报道指隐睾是其发病高危因素[10]。新近一篇回顾性分析11 206 例Ⅰ期精原细胞瘤患者的报道指,对接受睾丸切除术后患者分别进行监测、化疗、放疗三种干预方式后,三组患者生存率差异并无统计学意义[11]。结合本研究结果并复习文献,认为精原细胞瘤临床病理特征为:可有隐睾病史、多为中青年、几乎均累及单侧、肿物大小对诊断有一定的提示作用,无直接证据提示病理分型对其治疗有直接影响,对不同临床分期患者的治疗方式尚存在一定的争议,但总体预后良好。
睾丸淋巴造血系统肿瘤病理学类型包括DLBCL、滤泡性淋巴瘤,非特殊类型、结外NK/T 细胞淋巴瘤,鼻型、浆细胞瘤、髓肉瘤以及Rosai-Dorfman 等。睾丸淋巴瘤是60岁以上患者最常见的睾丸恶性肿瘤,其中最常见的类型是原发性睾丸DLBCL。据报道,原发性睾丸DLBCL 患者中位年龄59 岁,患者3 年生存率仅为60%~80%[12-13]。70%的睾丸淋巴瘤为原发性,中位发病年龄65岁,90%累及单侧;另有30%为继发性,中位年龄13岁,以B淋巴母细胞性淋巴瘤常见[14]。本研究结果与相关文献报道基本一致,DLBCL为睾丸最常见淋巴瘤类型,中位年龄64岁,获得随访资料的11例患者中4 例死亡,均为DLBCL 患者。值得注意的是,本研究结果提示继发性淋巴瘤以老年患者多见,来源以鼻咽多见,分别为三种不同病理类型。本研究中4 例T 淋巴细胞性淋巴瘤患者均失访,复习文献得知该类型侵袭性强,预后差。原发性睾丸NK/T 细胞淋巴瘤患者中位发病年龄45 岁,90%累及单侧睾丸但进展迅速,2 年总体生存率仅为23%,中位生存期仅为9.5 个月;应被认为是淋巴结外NK/T 细胞淋巴瘤的一种高度侵袭性形式,预后极差,故选择最佳的治疗方案非常重要[15-16]。
睾丸畸胎瘤过去一直被认为是发生于婴幼儿的良性肿瘤,发生于成人则具有恶性潜能。最新的WHO 分类将良性畸胎瘤重新定义为“畸胎瘤青春期前型”,其基本发生于青春期前患者,呈良性临床经过。早在2013 年ZHANG 等[17]曾报道25 例年龄介于12~59岁患者的良性“畸胎瘤青春期前型”,该组患者的生精小管中可观察到活跃的精子发生状态及明显的良性畸胎瘤形态。更新后有研究报道在成人中比在儿童中更常发现良性青春期前型畸胎瘤——通常被认为是儿童期肿瘤[18]。由此笔者得出结论,成年人可发生青春期前型、青春期后型畸胎瘤,仅后者具有恶性潜能。本研究报道的畸胎瘤青春期前型中有5例患者>20岁,该结果是可以接受的。畸胎瘤在1岁左右发病率最高[19],75%为良性的畸胎瘤青春期前型[20],术后无需化疗预后良好;畸胎瘤青春期后型虽然罕见,临床可呈良性经过,因具恶性潜能,行肿瘤剜除术后仍需密切随诊[21]。本研究报道畸胎瘤15例,占比24.6%,中位年龄15岁,为青少年最常见生殖细胞肿瘤。
一般认为,睾丸转移癌通常累及单侧,最常见原发部位依次分别为前列腺,肾、结肠。有报道指睾丸生殖细胞来源的印戒细胞形态是存在的,提出睾丸切除术标本中的印戒细胞尽管强烈提示为转移性腺癌,但仍可能为生殖细胞肿瘤起源,这种现象是由于畸胎瘤某种成份的进展引起[22]。许多情况下,由于其他生殖细胞肿瘤成分的混合,诊断并不困难,然而在极少数情况下,肿瘤成份单一时,诊断转移癌则为首要考虑。本研究报道一例转移性印戒细胞癌,该患者15 个月前胃腺癌病史支持转移癌的诊断,然未行免疫组化检测进一步鉴别诊断,加上穿刺标本肿瘤成份局限,笔者认为尚不能完全否认生殖细胞来源肿瘤之可能。
最后,继发性睾丸肿瘤不容忽视,它具有起病隐匿、发展缓慢等特点,未能引起患者本身以及临床医生足够的重视,同时也是病理鉴别诊断的重点、难点,本研究报道5 例继发性肿瘤包括淋巴瘤及转移癌,分析认为充分了解病史及临床病理特点,是建立正确诊断的重要环节。
