不同手术方式治疗小儿先天性巨结肠的临床疗效比较
2020-09-07路景绍
路景绍
[郑州大学附属儿童医院(河南省儿童医院,郑州儿童医院) 普通外科,河南 郑州 450000]
先天性巨结肠是小儿常见的先天性肠道畸形,发病率约为1/5 000~1/2 000,常年居于新生儿肠道畸形前列,与患儿基因遗传有明确关联[1]。其病理是由于病变肠管缺少肌间神经节导致直肠或结肠远端肠管持续痉挛,粪便淤滞近端结肠,出现蠕动代偿性扩张、肥厚。先天性巨结肠临床早期仅表现为食欲不振、便秘和腹胀,难以及时察觉病情,而后继发出现营养不良、贫血甚至导致小肠结肠炎才引起重视。目前针对先天性巨结肠有多种手术方式,包括会阴根治术、Duhamel 根治术、Swenson 术及腹腔镜手术,传统手术方法创伤大、出血多,引起并发症概率大。本实验观察不同手术方式治疗小儿先天性巨结肠的效果,旨在得出不同手术方式治疗先天性巨结肠患儿的疗效依据支持,现报道如下。
1 资料与方法
1.1 一般资料
选取2017 年3 月至2019 年 3 月在郑州大学附属儿童医院接受手术的68 例小儿先天性巨结肠患儿作为研究对象,采用随机数表法分为对照组与观察组,每组34 例。观察组男性14 例,女性20 例;年龄 2~15 个月,平均(5.58±2.13) 个月;体重4.1~12.5 kg,平均(8.2±1.28) kg;普通型巨结肠20 例,短段型巨结肠5 例,短段型巨结肠9 例。对照组男性13 例,女性21 例;年龄2~15 个月,平均(6.33±1.05) 个月;体重 3.7~13.8 kg,平均(7.6±2.45) kg;普通型巨结肠18 例,短段型巨结肠6 例,短段型巨结肠10 例。纳入标准:①符合先天性巨结肠诊断标准[2];②年龄<12 个月;③患儿监护人了解本次实验并签署知情同意书。排除标准:①合并其他脏器功能不全;②不能耐受本次手术;③不能配合实验。本研究通过医院伦理委员会批准。两组患儿年龄、性别、疾病分型等一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 方法
1.2.1 手术方法 两组患儿术前完善三大常规、肝肾功能、电解质、凝血功能及乙型肝炎等指标检查,完善心电图检查,纠正重症患儿贫血及电解质紊乱。术前3 d 服用抗生素并用温盐水灌肠处理,手术前1 d 开始禁食,手术当天甲硝唑灌肠处理。
1.2.2 对照组 患儿硬脊膜外麻醉或全身麻醉,患儿仰卧臀高位,双下肢消毒后用无菌巾包裹;左下腹腹直肌切口,显露肥厚肠段,切开盆腔腹膜,保护输尿管,结扎血管,游离肠管,扩肛、清洁直肠,保持肛口开放;将结肠拖出肛门,结肠后壁浆肌层与肛管切口后缘皮下组织间断缝合,切开结肠后壁半周,然后将结肠后壁与肛管处皮肤做全层间断缝合;切除多余的结肠前壁,将肛管前壁与结肠后壁对齐,用两钳倒V 形钳夹,两钳之顶端交叉,妥善固定两钳;数日后钳夹的肠壁坏死脱落,近端两肠壁粘连愈合,形成一个新的直肠壶腹;原直肠前壁无神经节细胞,后壁为具有正常蠕动的结肠。修补盆腔腹膜,关闭结肠系膜裂孔,用生理盐水清洗腹腔,然后逐层关腹。
1.2.3 观察组 患儿全身麻醉后进行扩肛,并于肛门全层缝4 根牵引线,使肛门开放,于齿状线上方做2 根牵引线,将齿状线以上的直肠黏膜提起,距齿状线0.5 cm 处环形切开直肠黏膜1 周;沿黏膜下层向上分离直肠黏膜,边分离边以电刀止血,分离至6~7 cm 长,此时游离黏膜已超过盆腔腹膜,肠管较为游离;遂切开直肠肌层,与腹腔贯通,环形切断浆肌层,游离的直肠上段及乙状结肠,即可较容易地拖出肛门外;依次结扎切断结肠系膜,拖出扩张的乙状结肠,切取部分肠壁组织活检,确定切除的断端,此时从后壁纵行切开直肠肌鞘,弧形切除多余的肌鞘,使保留的肌鞘前高后低,前方保留距齿状线3 cm,后方0.5 cm;将保留的近端肠管浆肌层与直肠肌鞘做间断缝合1 周,拖出肠管全层与齿状线上方的直肠黏膜间断缝合1 周,直肠内留置肛管1 根。
两组患儿术后静脉滴注3~5 d 抗生素,嘱以流质饮食,术后3 d 分别取出肛内纱布和拔除引流管,拔除尿管。
1.3 评估标准
根据Zakaria 评分表[3]判断患儿排便情况,①排便次数评分:每天排便≥1 次记2 分,每周≥3 次记1 分,每周<3 次记0 分。②腹胀评分:2 分无腹胀,1 分偶发腹胀,0 分经常发生腹胀。③污粪情况评分:4 分为无污粪,3 分为每周次数<3 次,2分为每周次数≥3 次,1 分为稀便失禁,0 分为大便完全失禁。项目得分相加:7~8 分为优;5~6 分为良好;3~4 分为一般;0~2 分为差。优良率=(优例数+良好例数)/本组总例数×100%。
1.4 观察指标
比较两组患儿手术时间、术中出血量、肠鸣音出现时间、肛门排气时间及住院时间差异,观察术后7 d 内并发症发生率和术后第7 天患儿排便情况差异。
1.5 统计学方法
数据分析采用SPSS 20.0 统计软件。计量资料以均数±标准差(±s) 表示,比较用t检验;计数资料以百分率(%)表示,比较用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 两组患儿手术时间、术中出血量、肠鸣音出现时间、肛门排气时间及住院时间比较
观察组手术时间、术中出血量、肠鸣音出现时间、肛门排气时间及住院时间短于对照组,差异有统计学意义(P<0.05)。见表1。
2.2 两组患儿术后7 d 内并发症情况
观察组术后7 d 内并发症总发生率小于对照组,差异无统计学意义(P>0.05)。见表2。
表1 两组患儿手术时间、术中出血量、肠鸣音出现时间、肛门排气时间及住院时间比较 (n=34, ± s)
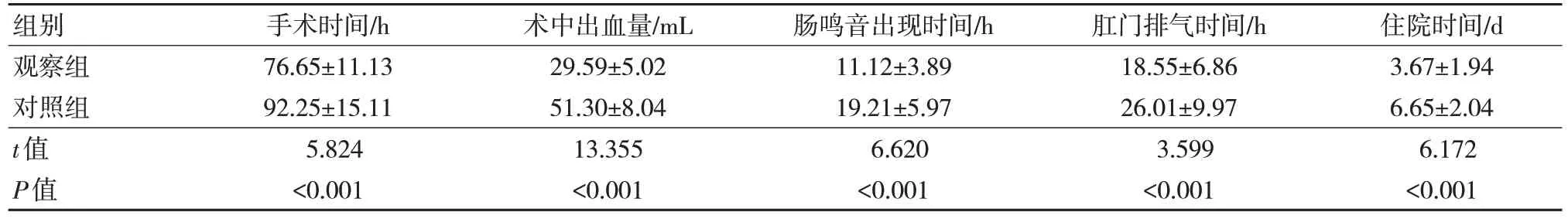
表1 两组患儿手术时间、术中出血量、肠鸣音出现时间、肛门排气时间及住院时间比较 (n=34, ± s)
组别观察组对照组t值P值住院时间/d 3.67±1.94 6.65±2.04 6.172<0.001手术时间/h 76.65±11.13 92.25±15.11 5.824<0.001术中出血量/mL 29.59±5.02 51.30±8.04 13.355<0.001肠鸣音出现时间/h 11.12±3.89 19.21±5.97 6.620<0.001肛门排气时间/h 18.55±6.86 26.01±9.97 3.599<0.001

表2 两组患儿术后7 d 内并发症情况 [n=34, n(%)]
2.3 两组患儿术后第7 天排便情况
观察组患儿术后第7 天排便情况优良率高于对照组,差异有统计学意义(χ2=5.474,P=0.019)。见表3。

表3 两组患儿排便情况 [n=34, n(%)]
3 讨论
先天性巨结肠手术治疗方法较多,如各术式在切除肠管途径、对无神经节肠段的处理方式、切除直肠、肛管和括约肌程度、术中是否需要分离肠管与盆腔、术后是否为新建肛管建立盲袋和闸门及有无术后附加手术等方面有所不同[4]。目前临床常用术式有 Swenson 术、 Duhamel 术、Rebhein 术及Soave 术等4 种,其中尤以Duhamel术合Soave 术缺乏对比研究,现对此展开以下讨论。
针对Ⅰ期肛门Soave 术缺点进行一系列改良发展为现在的Ⅰ期肛门改良Soave 术,是治疗先天性巨结肠的新型手术方式。根据婴幼儿生理结构特点,其乙状结肠相对于未完全发育的盆腔长且有较大游动性,容易自肛门拖出,且肛门拖出法能够保护病情相对轻的患儿保留更多肠管,有利于伤口恢复;同时下托肠管有利于形成新的直肠壶腹,加快肠功能恢复。除此之外手术不进入盆腔,在能够彻底清除病变肠段的同时,避免损伤盆腔神经和其他脏器[5]。根据已有研究显示,使用I 期肛门改良Soave 术能够有效减少患儿住院时间,减少抗生素用量,不易引起肠粘连等并发症,且无需使用夹具,减少肠道损伤,减轻患儿痛苦[6]。本实验数据显示,采用Ⅰ期肛门改良Soave 术后患儿手术时间及住院时间更短、肠鸣音出现时间及肛门排气时间更早, 且术中出血量明显少于Duhamel 根治术。这说明Ⅰ期肛门改良Soave 术后患儿一般情况均优于Duhamel 根治术。由此推测是因为Ⅰ期肛门改良Soave 术符合婴幼儿腹腔解剖学原理,同时伴有术后腹部无切口瘢痕,具有创口小、肛门不出现狭窄的手术优点。
Duhamel 根治术是临床常用针对先天性巨结肠的治疗方法之一,尽管疗效尚可,但该手术缺点较为明显,如术中出血量大、手术时间长、创伤大等,对患儿预后极为不利。除此之外,该术式术中所用的Kocher 钳头部细长锋利,放置于肠腔内容易造成肠穿孔,形成腹部炎症,也有可能早场相邻肠管形成瘢痕狭窄环,导致闸门综合征造成肛门失禁或便秘,一般需要进行>6 个月的术后扩肛来辅助消除这种并发症[7];同时该手术切口大,术后创口恢复时间长,感染概率增加,患儿耐受程度弱。故为预防类似严重并发症需要对患儿进行良好的术前支持,改善患儿体质,并提高医师自身技术。本实验显示,观察组术后7d 内并发症发生情况多于对照组,但两种手术方法治疗先天性巨结肠安全性均属良好,且并发症可逐渐好转,可避免出现严重后遗症。因此两种手术方式可安全用于先天性巨结肠患儿的治疗,但Ⅰ期肛门改良Soave 术能明显减少肠粘连和感染等严重并发症,总体情况仍优于传统Duhamel 根治术。本研究显示,观察组患儿术后第7 天排便情况优良率明显高于对照组,提示观察组患儿胃肠功能及肛门功能均恢复良好,对照组患儿仍需扩肛支持,提示Ⅰ期肛门改良Soave 术对患儿术后排便功能恢复有利,推测其原因由于Ⅰ期肛门改良Soave术通过将手术肠段拖出肛门的手术途径,手术后期无需进行扩肛,对肛门影响小;同时手术创口小,加快患儿康复,更有利于患儿各项功能恢复。
综上所述,使用Ⅰ期肛门改良Soave 术治疗患儿先天性巨结肠疗效更佳,能够有效减患儿术中及术后并发症情况,胃肠功能恢复速度快,不影响患儿术后正常生活,具有良好的安全性。
