类鼻疽伯克霍尔德菌感染一例
2020-08-29蔡林利朱霞
蔡林利 朱霞
患者,男,42 岁,湖北人,长期居住于马来西亚,因“反复发热20 天,大小便失禁10 天,意识障碍8 小时”于2018 年12 月15 日入院。 20 天前患者无明显诱因出现反复午后发热,体温高峰多在傍晚7 ~8 时,最高达39.8 ℃,发热前伴畏寒、寒战,于当地医院口服药物(具体不详)治疗后体温可暂时降至正常。15 天前,患者出现低调持续性耳鸣,伴听力下降。 10 天前,患者出现大小便失禁,大便每日6 次以上,为黄色稀水样便,伴尿频、尿急,无头痛、吞咽困难、饮水呛咳、声音嘶哑及四肢运动和感觉障碍等。 8 小时前,患者突然出现呼吸困难、口唇发绀、意识模糊,来我院急诊科进行脉血气分析检查结果示pH 7.184,以面罩吸氧后收入感染性疾病中心病房。 起病以来患者食欲、睡眠可,体重无明显改变。 既往健康状况良好,2005 年右脚大拇指外伤史;无烟酒嗜好;否认肝炎、结核及其他传染病史;个人史、过敏史、家族史无特殊;曾在马来西亚居住3 余年。 体格检查:T 38.4 ℃,P 105 次/分,R 34 次/分,Bp 122/76 mmHg,外周血氧饱和度90%;神志模糊,急性病容,皮肤、巩膜无黄染,双侧瞳孔等大等圆,均缩小,直径约2 mm,对光反射稍迟钝,呼吸急促,口唇发绀,全身浅表淋巴结未触及肿大;颈静脉正常;心脏体格检查无阳性体征;胸廓未见异常,双肺叩诊呈清音,可闻及散在湿啰音,未闻及胸膜摩擦音;腹部饱满,全腹柔软,未触及包块,散在深压痛,以上腹部为重,肝、脾肋下未触及,肝区轻度叩痛,移动性浊音阴性;双肾未触及;双下肢无水肿;神经系统体格检查无阳性体征。 入院后查血常规:WBC 计数 8. 58 × 109/L,Hb 92 g/L,PLT 计数 77 ×109/L,中性粒细胞百分比 93.6%,淋巴细胞百分比3.6%;尿常规:隐血( +),尿蛋白( +),尿沉渣镜检:RBC 12 个/高倍视野;大便常规:WBC 3 ~6 个/高倍视野,吞噬细胞少许,未见RBC、脓细胞及寄生虫,隐血( -);肝功能:ALT 356 U/L,AST 302 U/L,总胆红素72.4 μmol/L,直接胆红素57.2 μmol/L,白蛋白 22.2 g/L,球蛋白 32.4 g/L,碱性磷酸酶268 U/L,γ-谷氨酰转肽酶127 U/L,乳酸脱氢酶346 U/L,羟丁氨酸脱氢酶278 U/L。 肾功能正常。 电解质:钠 125.0 mmol/L,钾3.49mmol/L,氯95.7 mmol/L。 血浆乳酸 2.6 mmol/L;血氨62.0 μmol/L;乙肝标志物、丙肝抗体及梅毒抗体均阴性;肿瘤标志物:糖类抗原(CA)-125:208.5 U/ml,甲胎蛋白、癌胚抗原、CA15-3、CA19-9 正常;降钙素原:7. 48 ng/ml;C 反应蛋白(CRP):167 mg/L;TORCH-IgG、TORCH-IgM 及 EB 病毒病毒量均为阴性;血培养5 天无细菌和真菌生长;血涂片查疟原虫:未查见;大便培养阴性。 入院后行腰椎穿刺术,脑脊液压力和常规均正常,脑脊液生化:微量蛋白1.59 g/L,糖、氯化物正常;脑脊液涂片:未见抗酸杆菌和隐球菌;脑脊液培养阴性。 胸部超声检查结果提示:左侧第七肋间隙处胸腔可见最大厚度约4.0 cm无回声区。 行左侧胸腔穿刺术,抽出红色浑浊液体约400 ml,胸腔积液常规示:有核细胞计数950 ×106/L,单个核细胞百分比87.0%,多个核细胞百分比13.0%,RBC 计数>20 000 ×106/L,无脓细胞;胸腔积液生化正常;胸腔积液培养阴性。 头部CT 平扫示:左侧基底节区及半卵圆中心区见稍低密度影:缺血灶?其他? 胸部CT 平扫示:左侧胸腔大量积液,左肺不张,纵隔右移;右肺上叶后段及下叶基底段见小结节影,炎性结节? 其他?右侧肋胸膜增厚。 上腹部增强CT 扫描示:肝脏内见多发稍低密度影,增强后边缘呈环状强化,考虑转移性肝癌可能;脾脏内多发不规则低密度影;肝脏内部分低密度影,边界清楚,未见强化,考虑囊肿可能;脾静脉近脾门段管腔内见低密度影。 入院诊断:1.发热、全身多脏器占位原因待查:肿瘤全身多发转移?血行播散型结核? 败血症合并迁徙性脓肿? 2.酸中毒;3.肝功能不全;4.PLT、RBC 低下原因待查;5.血性胸腔积液原因待查。入院当天患者出现意识障碍,呼吸困难加重,体格检查:心率146 次/分,R 44 次/分,Bp 87/55 mmHg,外周血氧饱和度 78% ,呼之无应答,无压眶反射,双侧瞳孔等大等圆,直径约2 mm,对光反射迟钝,呼吸急促,口唇发绀;神经系统体格检查阴性。 立即联系转ICU 治疗,给予气管插管、呼吸机辅助机械通气、抗休克治疗,给予美罗培南和万古霉素抗感染治疗12 天,患者体温下降不明显,Hb 仍持续低下,波动在68 ~92 g/L,PLT 计数仍较低,波动在 9 ~77 ×109/L,血肌酐升高,波动在 124.5 ~ 174.0 μmol/L,白蛋白(Alb)偏低,波动在21.2 ~32.4 g/L。 治疗12 天后,患者病情缓解不明显,再次复查头颅CT 平扫示:脑实质未见确切异常密度影和异常强化灶。 胸部增强CT 示:双侧胸腔少量积液,左侧胸膜不规则增厚,双肺下叶部分压迫性不张,左肺下叶压缩,肺内密度不均匀,强化不均匀,见斑片状弱强化区,性质待定;左肺门及纵隔淋巴结增多、增大;双肺散在多发斑片状密度增高影及实变影,感染可能性大;胸壁软组织肿胀,左侧较明显(图1)。 腹部增强CT 示:肝脏内见多发大小不等的稍低密度影,增强后边缘呈环状强化,部分内似见分隔,部分病变似有融合趋势,性质待定;腹腔散在积液,腹腔脂肪间隙肿胀、密度增高,肠系膜、大网膜肿胀、密度增高,肠壁广泛肿胀、稍显增厚;肝脏内部分低密度影,边界清楚,未见强化,考虑囊肿可能。 脾静脉近脾门段低密度影,栓塞可能性大。 脾脏内多发不规则稍低密度影,性质待定(图2)。 复查胸腔积液常规:黄红色,浑浊,无凝块,有核细胞计数 >20 000 ×106/L,RBC 计数 >20 000 ×106/L,脓细胞+ /高倍视野,多个核细胞百分比89.0%,单个核细胞百分比11.0%,未见间皮细胞。 胸腔积液结核杆菌DNA 实时荧光检测和胸腔积液培养均阴性。 腹水常规:红色,混浊,有核细胞计数 2 420 ×106/L,RBC 计数 > 20 000 ×106/L,无脓细胞,多个核细胞百分比90.0%,单个核细胞百分比10.0%。 腹水生化:总蛋白 19.1 g/L,葡萄糖 5.68 mmol/L,Alb 9.9 g/L,腺苷脱氨酶15.7 U/L。 腹水脱落细胞:见较多中性粒细胞及少量增生间皮细胞;腹水培养及汉坦病毒抗体和登革热IgM 抗体均阴性。 血培养示:洋葱伯克霍尔德氏菌。 骨髓细胞学涂片:骨髓有核细胞增生活跃,粒系占70.5%,红系占22.5%。 治疗方案调整为头孢他啶和左氧氟沙星抗感染治疗,3 天后患者病情稳定,拔除气管插管。 进一步行16srRNA 基因部分测序示:类鼻疽伯克霍尔德菌。 患者反复出现体温升高,最高达38.2 ℃,再次将抗菌药物调整为美罗培南,治疗5 天后患者体温降至正常,复查胸部CT示:双肺散在斑片、条索影,右肺中叶实变,多系感染性病变;双侧胸膜增厚,双侧胸腔中量积液,邻近肺组织受压不张;右肺门增大,性质待定? 纵隔淋巴结增多,部分稍增大;左侧胸壁软组织肿胀(图3)。 复查腹部CT 示:肝脏内见多发、不规则、大小不等的稍低密度影,增强后边缘似呈轻微强化;脾脏实质内多发不规则稍低密度影,未见明显强化,肝脾病灶的数量、范围较前减小(图4)。 之后继续给予美罗培南抗感染治疗10 天,患者神志清楚,生命体征平稳,肝、肾功能好转,于2019 年1 月6 日出院。 追问病史,患者发病前在马来西亚原始森林从事水电站开发工作,当地为类鼻疽伯克霍尔德菌流行区。 同期工友中有4 例出现相同症状,其中2 例因未及时诊治而死亡。 出院后随访半年,患者能正常工作和生活,无发热、咳嗽等症状。
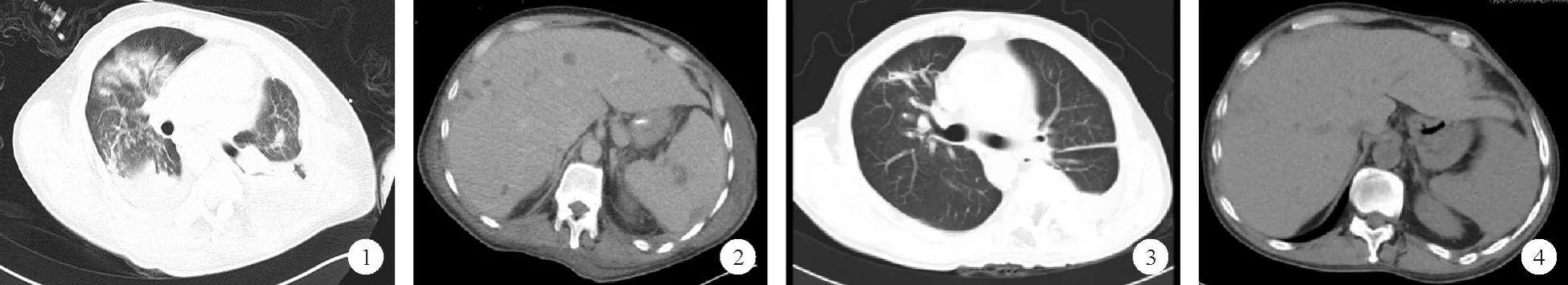
图1 治疗12 天后患者胸部增强CT 检查结果(肺窗) 图2 治疗12 天后患者腹部增强CT 检查结果 图3 治疗20 天后患者复查胸部CT 结果(肺窗) 图4 治疗20 天后患者复查腹部CT 结果
讨 论
类鼻疽病是一种由类鼻疽伯克霍尔德菌感染所致人畜共患的地方性传染病,主要分布在热带和亚热带地区。 在我国,类鼻疽病主要分布在海南、广西、广东和福建等地[1-2]。 人类可通过接触污染的水或土壤,经过伤口、黏膜、呼吸道途径感染。病菌进入血流可形成菌血症和内脏脓肿,患者最后常因脓毒血症死亡。 类鼻疽伯克霍尔德菌具有高致病性、强抵抗力和气溶胶传播的特性,可作为潜在的生物武器,被WHO 列为B 类生物恐怖剂[3]。 该患者曾在马来西亚类鼻疽伯克霍尔德菌流行区居住,且周围有类似病例,导致感染。 对于高度怀疑类鼻疽伯克霍尔德菌感染的病例,一定要详细询问流行病学病史,可为病情判断提供一定线索。
类鼻疽伯克霍尔德菌感染的潜伏期一般为3 ~5 天,也有长达数月或数年甚至20 年以上,即“潜伏型类鼻疽”。 类鼻疽伯克霍尔德菌感染的临床表现多样化,分为急性、亚急性、慢性3 种类型。 主要表现为肺炎(35.7%)、脓肿(18.3%)和败血症(18.0%)3 种形式,病变几乎可累及所有器官,包括眶部、面部、中枢神经系统、腮腺、头颈皮下、肺脏、腹腔、肝脏、脾脏、肾脏、骨骼、前列腺、睾丸等[4-7]。 洋葱伯克霍尔德菌常存在于土壤和水中,在医院环境中常污染自来水、体温表、喷雾器、导尿管等,引起多种院内感染,包括败血症、心内膜炎、肺炎、伤口感染、脓肿等[8]。 该例患者起病急、病情进展快,以肝脏、脾脏多发脓肿、败血症、感染性休克为主要表现,尽管血培养结果为洋葱伯克霍尔德菌,但洋葱伯克霍尔德菌并不能完全解释该患者整个病情的全貌,通过进一步的基因测序确诊为类鼻疽伯克霍尔德菌。
类鼻疽伯克霍尔德菌对许多抗菌药物先天耐药,在体外通常对复方磺胺甲噁唑、阿莫西林-克拉维酸、替卡西林-克拉维酸、部分第3 代头孢菌素、喹诺酮类、四环素类、氯霉素和碳青霉烯类等抗菌药物敏感,对青霉素G、氨苄西林、第1 和2 代头孢菌素、大多数氨基糖苷类和大环内酯类、第2 代喹诺酮及利福平等抗生素具有耐药性。 据报道,该菌对氨苄西林、替卡西林、头孢唑啉、头孢西丁和庆大霉素的耐药率为100%,对复方磺胺甲噁唑的耐药率超过55%,对哌拉西林/他唑巴坦和头孢他啶的耐药率分别为15.8%、18.0%,尚未发现对亚胺培南耐药[9-10]。 因此,本病确诊前可经验性给予广谱抗菌药物治疗,待病原学检查确诊后根据药物敏感试验结果调整治疗方案。 初期强化治疗的一线药物至少包含头孢他啶或亚胺培南、美罗培南等,亚胺培南对类鼻疽伯克霍尔德菌的抗菌活性强于美罗培南,强化期治疗首选亚胺培南,疗程至少2 周以上,如果有化脓性感染并发症,则延长至6 周[11]。 该患者入院后即给予广谱抗菌药物美罗培南治疗,但最初治疗效果不理想,病情好转较慢,可能与患者病情重、病变广泛,且合并胸腔、腹腔感染,肝脏、脾脏多发脓肿未引流等有关。
类鼻疽伯克霍尔德菌感染后即使进行规范化抗感染治疗,暴发性脓毒症类鼻疽病死率仍高达40% ~75%。 类鼻疽伯克霍尔德菌感染的复发率较高,为20%左右,复发率较高的具体机制目前尚不清楚,可能与类鼻疽伯克霍尔德菌的耐药性有关,慢性感染者可能与免疫压力促使病原菌发生遗传变异、持续向环境中排放的病菌拥有更强的适应力和毒力有关[12]。 到目前为止,类鼻疽伯克霍尔德菌尚缺乏可用于预防的疫苗。
综上,类鼻疽伯克霍尔德菌是热带、亚热带地区的常见病和多发病,临床医生应加强对各临床类型的认识,提高对该病的诊治水平,进而降低病死率和复发率。
