TB-CPA法、液体培养法及传统PCR法诊断结核性胸膜炎的临床价值探讨
2020-08-11徐东芳彭远远
王 超,徐东芳,彭远远,王 庆
安徽省胸科医院检验科,安徽合肥 230022
结核性胸膜炎是肺外结核中常见的一种疾病,该病隐匿性较强,病程长,若不及时进行临床诊断,可能导致患者错过最佳治疗时机,因此,结核性胸膜炎快速、准确的诊断具有重要意义。但目前临床诊断仍存在很多问题,如诊治能力不足、诊断技术落后,防控系统“防治分离”、传播途径难控制、宿主免疫功能降低等[1],最终导致漏诊、误诊现象频发。刺激性干咳、患侧胸痛、积液增多是发现结核性胸膜炎的重要线索,单纯的临床体征并不能准确诊断疾病,常结合胸部影像学、流行病学和临床表现等进行诊断,但以上均不能作为诊断的“金标准”,进一步加大了临床诊断的难度。随着医学技术的不断进步,结核性胸膜炎的诊断以细菌学实验室检查为主,交叉引物恒温扩增(TB-CPA)法、液体培养法、传统聚合酶链反应(PCR)法是临床上常见的几种诊断结核性胸膜炎的方法,但液体培养法耗时较长,而传统PCR法对仪器、设备等要求较高,并且操作难度相对较大。近年来,TB-CPA法得以广泛使用,具备快速、简便、灵敏度高等优点。本研究主要探讨TB-CPA法、液体培养法及传统PCR法在结核性胸膜炎临床诊断中的应用价值。
1 资料与方法
1.1一般资料 选取本院2017年6月至2019年6月接收的119例胸腔积液患者作为研究对象,其中男79例,女40例,年龄43~64岁,平均(53.5±10.5)岁。参照《临床诊疗指南:结核病分册》2015年修订版[2]确诊为结核性胸膜炎的患者共101例,患者表现出中度发热,且经生化、超声波检查及胸膜活检等做出诊断。纳入标准:(1)患者均有胸腔积液体征且经影像学检查显示胸腔积液征象,伴随干咳、发热、胸痛、呼吸困难等症状;(2)患者及家属均对本研究知情;(3)患者自愿参加本研究;(4)患者签署知情同意书。排除标准:(1)接受抗结核治疗时间大于2周;(2)严重脏器或心脑血管疾病;(3)慢性病史;(4)精神意识障碍,无法配合本研究;(5)不能明确诊断。本研究已获本院伦理委员会审核批准。
1.2方法 本研究所选119例患者的胸腔积液均由临床医生抽取,分别采用TB-CPA法、液体培养法及传统PCR法进行诊断,具体操作如下。TB-CPA法:选择EasyNAT®-Pure20B全自动核酸提取仪提取结核分枝杆菌DNA,取适量标本并加入等倍体积的4%NaOH溶液进行消化处理,吸入1.5 mL离心管,12 000 r/min离心10 min后提取DNA作为模板并对其进行核酸恒温扩增,完成扩增后取出反应管并将其置入一次性防污染检测装置扣紧,约2 min读取结果[3]。结果判定:(1)若仅检测线T出现,或检测线T、质控线C同时出现,则说明标本中含有结核分枝杆菌,其水平达到或超过试剂盒最低检测限,判定为阳性;(2)若仅质控线C出现,则说明标本中不含有结核分枝杆菌,其水平低于试剂盒最低检测限,判定为阴性;(3)若检测线T、质控线C均未出现,则说明结果无效。出现无效结果的原因可能是由于扩增过程中有扩增抑制物出现,也可能是由于操作误差或试剂盒损坏[4]。若结果显示无效,首先应查找导致无效结果的原因,排除人为操作因素后检查是否存在扩增抑制物。液体培养法:使用美国BD公司的BACTEC MGIT 960分枝杆菌培养仪,按实验操作程序前处理标本,将其接种于液体培养基中并放入仪器,待仪器出现阳性报警,取出培养基,经涂片抗酸染色显示为阳性,结核胶体金检测为阳性,显示革兰染色无杂菌生长,则确定为结核分枝杆菌生长[5]。传统PCR法:选择广州达安基因工程有限公司的结核分枝杆菌检测试剂盒,按相关操作程序前处理标本,提取结核分枝杆菌DNA,并使用ABI 7500荧光PCR扩增检测仪进行检测,仪器由美国ABI公司提供。注意严格遵循标准操作要求[6]。
1.3观察指标 (1)对比3种方法结核性胸膜炎阳性检出率情况。(2)对比3种方法诊断结核性胸膜炎的准确性、灵敏度、特异度情况[7]。(3)根据3种方法的灵敏度和特异度绘制成受试者工作特征曲线(ROC曲线),以诊断阳性为状态变量拟合ROC曲线,计算ROC曲线下面积(AUC)。

2 结 果
2.13种方法结核性胸膜炎阳性检出率比较 119例患者中,确诊为结核性胸膜炎患者共101例。TB-CPA法的结核性胸膜炎阳性检出率为74.26%(75/101),较液体培养法(40.60%,41/101)、传统PCR法(61.39%,62/101)更高,差异均有统计学意义(P<0.05)。
2.23种方法诊断效能的准确性、灵敏度、特异度比较 TB-CPA法诊断准确性为74.26%,灵敏度为71.26%,特异度为63.52%,较液体培养法(40.60%、53.18%、32.74%)及传统PCR法(61.39%、64.09%、49.38%)更高,差异有统计学意义(P<0.05)。见表1。
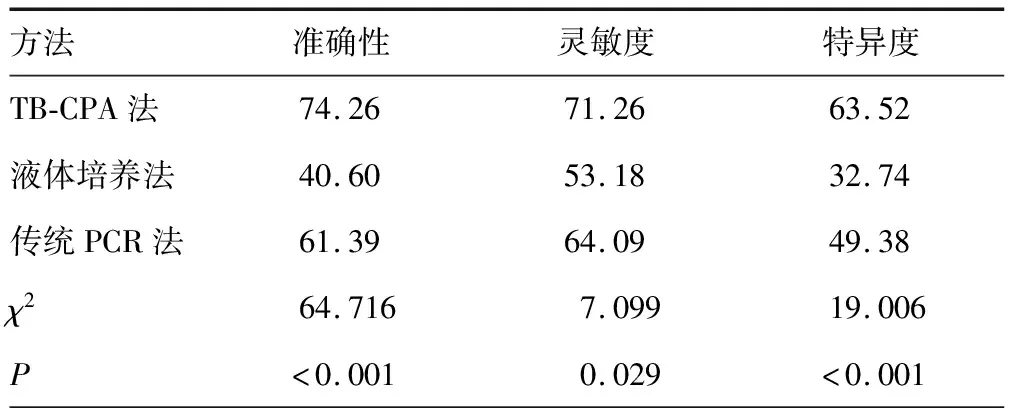
表1 3种方法诊断效能的准确性、灵敏度、特异度比较(%)
2.33种方法ROC曲线分析结果比较 TB-CPA法、液体培养法、传统PCR法诊断ROC曲线下面积分别为0.837、0.715、0.809,差异有统计学意义(P<0.05)。
3 讨 论
结核性胸膜炎属于呼吸系统疾病范畴,是肺外结核中常见的一种类型。结核性胸膜炎是形成胸膜腔积液的最主要原因,临床上结核性胸膜炎患者常以出汗、乏力、发热等为主要症状,且表现出不同程度的呼吸困难或胸痛症状,若不及时诊断和治疗,可损伤呼吸、循环系统,进而导致结核性脓气胸、包裹性积液等[8]。相关数据显示,2018年中国肺结核发病数为88.9万例,居22个结核病高负担国家的第2位,占全球结核病总发病率的9%[9]。结核具有较强传染性,常通过呼吸道进行传播,尤其当人体免疫力下降时,若受到结核分枝杆菌感染,发病的概率更高。对于已感染结核分枝杆菌的患者来说,可导致抵抗力进一步降低,间接增强细胞介导的变态反应,加重疾病的严重程度。对于结核性胸膜炎患者来说,若想改善预后,提高生存质量,需要尽早诊断并采取治疗措施干预。
现有的几种结核性胸膜炎诊断技术中,液体培养法培养时间较长,无法满足早期临床诊断的需求,难以在临床中得到广泛使用,且液体培养法受多种因素的影响,诊断价值相对较低。传统PCR法也受多种因素影响,尤其是易受到假阴性及假阳性诊断结果的困扰。根据临床研究显示,传统PCR法出现假阴性结果的最主要原因是由于胸腔积液中存在细菌代谢产物或者标本中含有TaqDNA酶抑制物、胸腔积液中菌量太少等,而出现假阳性结果的主要原因为实验室污染及操作不规范导致的交叉串孔现象,因此,一旦操作过程中出现污染情况,就会出现误诊、漏诊[10]。不可否认的是,以上2种方法都具备一定诊断价值,但无法满足简单、快速、准确诊断的要求,实际临床诊疗中需要寻求一种快速和灵敏的诊断方法。
近年来,TB-CPA法在临床中得以广泛使用。TB-CPA法灵敏度高,分析速度快,突变率低,不需要升降温过程,对仪器要求低、成本低,且方便、快速。TB-CPA法10 min内可快速提取核酸,并在等温(63 ℃)下进行DNA扩增,耗时仅需60 min左右,且可直接目视判读结果。DIEL等[11]研究提出,TB-CPA法通过添加不同活性的酶、各种特异性的引物,达到快速进行核酸扩增的目的。TB-CPA法具备独特的优势,反应过程始终维持在恒温下。从成本效益方面来看,与传统PCR法相比,TB-CPA法对于仪器的要求大大简化,实验过程只需要一个温度,反应时间大大缩短,更能满足临床诊断的需求,并且TB-CPA法还可有效解决实验室污染的问题,预防核酸扩增物交叉污染现象的发生。分析其优势可以发现,TB-CPA法价格相对便宜,不需要分子实验室及昂贵的仪器和设备,操作简单,检测试剂更易运输,无需冷链,室温即可,从标本检测到得出结果仅需120 min。
申洁等[12]研究显示,2011年我国3家三级甲等医院共收治957例结核患者,以L-J 培养为“金标准”,TB-CPA检出结核分枝杆菌的准确性高达90.50%,较荧光定量PCR 检测结果更优。本研究结果显示,TB-CPA法的结核性胸膜炎阳性检出率高于液体培养法与传统PCR法,这一结果与李玉雪等[13]研究结果基本一致。王少华等[14]研究显示,TB-CPA法诊断肺结核的灵敏度、特异度为85.50%、96.80%,在与实时荧光定量核酸扩增法等PCR方法的比较中,其占比最高。本研究中TB-CPA法诊断结核性胸膜炎准确性、灵敏度、特异度较液体培养法、传统PCR法均更高,与王少华等[14]研究结果一致,证实TB-CPA法是一种可靠实用的诊断方法,可作为诊断结核性胸膜炎的首选方式。同时,由于本研究中标本数量选取存在一定的局限性,可能导致研究结果存在一定偏差,后续临床研究可提高标本选取数量,使临床研究准确性进一步提高,从而为临床诊断和后期治疗提供更可靠的依据。
