新型冠状病毒肺炎患者胸部MSCT影像表现与预后的关联性分析
2020-08-05谢宗玉邓雪飞
郭 飞,朱 林,许 红,谢宗玉,张 莉,邓雪飞
(1. 蚌埠医学院第一附属医院放射科,安徽 蚌埠 233004;2. 蚌埠医学院医学影像学院医学影像诊断教研室,安徽 蚌埠233004;3. 蚌埠医学院医学影像学院医学影像设备学教研室,安徽 蚌埠233004;4. 安徽医科大学基础医学院人体解剖学教研室,安徽 合肥 230032)
2019 年 12 月开始,在我国湖北省武汉市出现了一种由新型冠状病毒感染引起的疾病,即 2019 冠状病毒病(corona virus disease-19,COVID-19)[1],2020年2月7日,国家卫生健康委员会将该新型冠状病毒感染引起的肺炎命名为新型冠状病毒肺炎[2]。在COVID-19的诊断标准中,流行病学、临床表现、CT影像和核酸检测,四者缺一不可[3]。随着疫情的快速发展和第三、甚至第四代病毒的出现,很多确诊患者并无明确的疫区接触史,临床表现和实验室检查指标与普通病毒感染患者无明显差别;虽然目前核酸检测被认为是确诊COVID-19的金标准,但实际工作中由于诸多因素的影响会出现假阴性结果。多层螺旋计算机体层摄影术(multi-slice spiral computed tomography,MSCT)容积扫描既能显示毫米级磨玻璃阴影,又能对病变所累及的范围和程度进行精确定位及定量,还能重建三维图像,很多学者已达成共识,将CT检查作为COVID-19最简单有效的筛查方法。近期,国内外很多学者[4-20]分析了COVID-19的各种CT征象及其与其他疾病的鉴别诊断。但是,少有文献通过患者不同时期的CT影像表现评价COVID-19患者的病程和预后情况。蚌埠医学院第一附属医院是安徽省蚌埠市COVID-19重症患者定点收治医院,截至2020年3月8日,共收治79例COVID-19患者,其中治愈74例,死亡5例。本研究利用胸部MSCT容积扫描影像表现探讨COVID-19患者的预后情况,并分析患者预后的影响因素。
1 资料与方法
1.1 一般资料收集2020年1月22日—3月8日蚌埠医学院第一附属医院收治并出院或死亡的COVID-19确诊患者资料。纳入标准:①入院时多次咽拭子COVID-19核酸检测结果呈阳性;②患者住院期间临床资料和所有影像学资料完整;③除死亡患者外,其余患者出院时临床症状消失3 d以上,多次咽拭子COVID-19核酸检测结果呈阴性,MSCT影像表现为病灶消散或明显吸收。排除标准:①临床症状未能完全消失;②MSCT图像质量欠佳。最后本研究共纳入COVID-19患者79例,其中男性44例,女性35例,平均年龄56岁(21~86岁)。入院时临床分型:普通型48例,重症型27例,危重症型4例。
1.2 MSCT检查方法扫描时使用GE Lightspeed 64排螺旋CT机,患者仰卧位,从胸廓入口扫描到双侧肋膈角,扫描电压100 kV、电流50 mA,层厚设定为0.625 mm。图像自动上传至GE ADW 4.4工作站。分别由2名有3年以上工作经验的主治医师对患者的原始薄层轴位图像进行分析和后处理,包括多平面重组技术显示病灶的细微结构和最小密度投影技术显示全面立体病灶,评价资料包括病灶侧别、累及肺段数、分布类型和密度等。若评价意见不一致则请第3名副高级以上职称的影像科医师进行重新评估,直至取得一致意见。
1.3 统计学分析数据输入Excel 2007中进行整理,采用IBM SPSS 25.0统计软件进行统计学分析。患者年龄、住院时间、发病至入院时间、累及肺段数、病灶数和体温为定量资料,经Shapiro-Wilk正态性检验,其中累及肺段数、病灶数、体温和年龄符合正态分布,其余数据不符合正态分布,均以中位数和四分位数间距[M(P25, P75)]表示;性别构成、不同临床和影像表现患者例数为计数资料,以百分率表示。
患者出院前后累及肺段数、病灶分布和病灶数比较采用两配对样本非参数检验(Wilcoxon符号秩和检验)或配对χ2检验(McNemar检验)。患者年龄、住院时间、发病至入院时间、累及肺段数、病灶数和体温组间比较采用两独立样本非参数检验(Mann-WhitneyU检验)。建立受试者工作特征曲线(receiver operating characteristic curve, ROC),计算相应的曲线下面积(area under curve,AUC),评价各指标对患者预后不良的预测价值,并计算最佳临界值、灵敏度和特异度;计数资料组间比较采用χ2检验或Fisher确切概率法。将单因素分析中存在明显差异的变量进行二分类Logistic回归分析(向前逐步回归法),分析COVID-19患者预后不良的独立危险因素。以P<0.05为差异有统计学意义。
2 结 果
2.1 COVID-19患者胸部MSCT影像表现本组79例患者中,治愈出院74例,死亡5例,病死率为6.3%。2例(2.5%)患者出院时出现了胸腔积液(图1);2例(2.5%)患者入院时MSCT检查结果未见异常,入院后复查出现磨玻璃影(图2);2例(2.5%)患者入院时为普通型,出院时CT显示病灶完全消散(图3);2例普通型患者病情发展迅速,死亡前床旁胸片显示肺广泛纤维化(图4);6例患者肺内表现为广泛性纤维化。
患者入院时肺部两侧共累及肺段数6.0 (4.0, 10.0)个(包括MSCT检查未见异常患者),患者出院或死亡时累及肺段数6.0 (4.0, 13.0)个(包括MSCT病灶消散病例),患者入院时与出院或死亡时累及肺段数比较差异有统计学意义(Z=2.853,P=0.004);进一步分析显示:与入院时比较,出院或死亡时25例患者累及肺段数下降1~6个肺段,7例累及肺段数不变,其余47例累及肺段数增加1~13个。
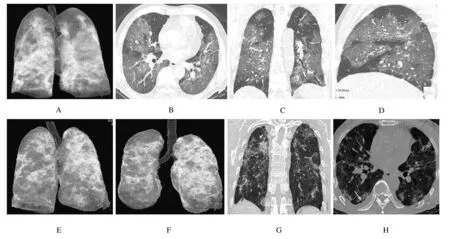
A-D: MSCT images at admission (extensive ground glass shadows in bilateral lungs); E-H: MSCT images at discharge (extensive mixed density shadows in bilateral lungs and a small amount of pleural effusion on the right side).
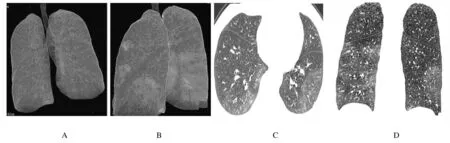
A: First CT image; B-D: Scattered ground glass shadows in bilateral lungs after admission.
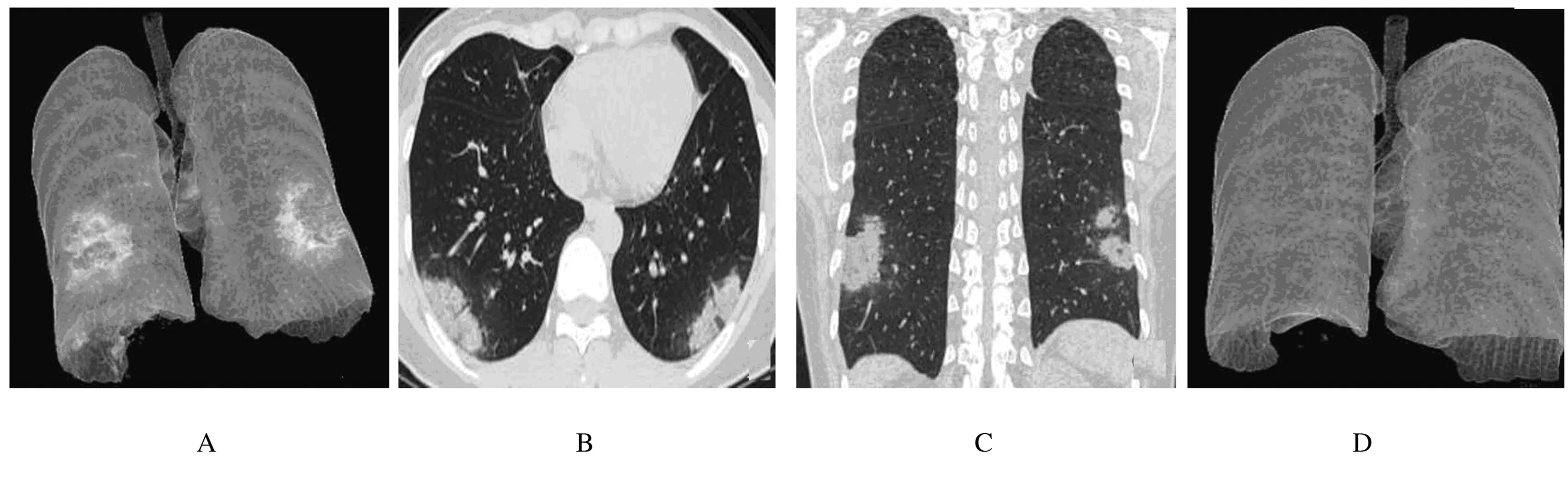
A-C: MSCT images at admission (subpleural consolidation of bilateral lower lungs); D: MSCT images at discharge (complete absorption and dissipation of lesion).
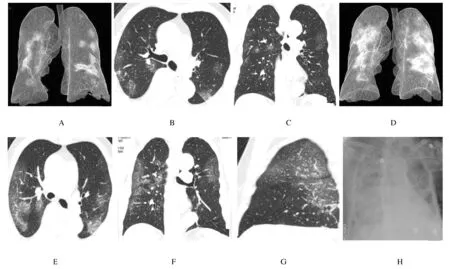
A-C: MSCT images at admission (scattered ground glass shadows in bilateral lungs); D-G: MSCT images 2 d after admission(larger and more numerous lesions);H: Chest radiograph beside bed before death (diffuse mixed density shadow in bilaternal lungs,white lung).
肺部病灶分布结果显示:入院时肺部病灶呈弥漫分布患者19例(24.1%),散在分布患者58例(73.4%),肺部未见异常患者2例(2.5%);出院或死亡时肺部病灶呈弥漫分布患者29例(36.7%),散在分布患者48例(60.8%),肺部病灶完全消散患者2例(2.5%);与入院时比较,出院或死亡时患者病灶弥漫分布的比例稍高(P=0.021);进一步分析显示:入院时19例肺部病灶呈弥漫分布患者中有3例转为散在分布;入院时58例肺部病灶呈散在分布患者中有2例完全消散,13例转为弥漫分布,43例仍为散在分布;入院时2例肺部无病灶患者转为病灶呈散在分布。
除病灶呈弥漫分布的患者外,入院时患者肺部病灶数为6.0 (4.0, 10.0)个,出院或死亡时患者肺部病灶数为6.0 (4.0, 9.8)个,入院时与出院或死亡时病灶数比较差异无统计学意义(Z=0.120,P=0.904)。
病灶密度分布结果显示:入院时肺部MSCT影像表现为磨玻璃影患者34例(44.2%),混合型患者36例(46.8%),实变患者7例(9.1%);出院或死亡时肺部MSCT影像表现为磨玻璃影或消散患者27例(34.2%),混合型患者41例(51.9%),纤维化患者11例(13.9%)。
2.2 不同预后COVID-19患者入院时胸部MSCT影像表现COVID-19患者根据出院或死亡时的MSCT表现分为预后较好组和预后不良组,预后较好组患者68例(MSCT表现为消散或磨玻璃影、混合影),预后不良组患者11例(MSCT表现为肺广泛纤维化)。有2例患者首诊MSCT影像阴性,故在后续的首诊影像资料统计中删除,其余77例患者预后与入院MSCT影像中的病灶侧别、累及肺段数、病灶分布、病灶数和病灶密度的关系见表1。预后不良组患者入院MSCT影像中病灶弥漫性分布比例明显高于预后较好组(54.5%vs19.7%,P<0.05),累及肺段数更多(10.0个vs6.0个,P<0.05),不同预后组患者的病灶侧别、病灶数和病灶密度比较差异均无统计学意义(P>0.05)。见表1。
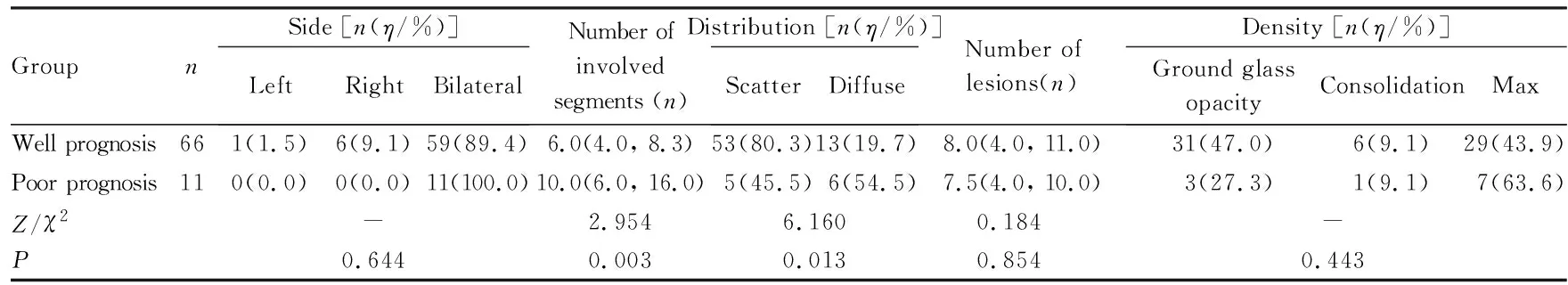
表1 不同预后COVID-19患者入院时胸部MSCT影像表现
2.3 不同预后COVID-19患者的临床指标COVID-19患者比较常见的临床表现为发热、咳嗽、乏力、呼吸困难和胸闷。COVID-19患者预后与入院时的临床分型、体温和白细胞计数有关联。其中,预后较好组患者最常见的临床分型为普通型,预后不良组患者临床分型最常见为重型。与预后较好组比较,预后不良组患者体温明显升高(39.2℃vs38.0℃,P<0.05),白细胞升高患者所占比例明显升高(36.4%vs7.4%,P<0.05);不同预后组患者年龄、性别、住院时间、发病至入院时间、基础疾病、临床表现(咳嗽、乏力、呼吸困难和胸闷)、淋巴细胞计数、C反应蛋白(C reaction protein,CRP)水平和血沉(erythrocyte sedimentation rate,ESR)比较差异均无统计学意义(P>0.05)。见表2和表3。
2.4 各定量指标评估COVID-19患者预后不良的ROC曲线分析将上述定量数据作为检验变量,采用ROC曲线评价各指标是否能作为COVID-19患者预后不良的客观指标,结果显示:入院时患者累及肺段数、病灶数、年龄、住院时间、发病至入院时间和体温的AUC 分别为0.785(P=0.003)、0.520(P=0.854)、0.638(P=0.143)、0.529(P=0.761)、0.587(P=0.357)和0.733(P=0.013);累及肺段数的临界值为9.5个时,其评估COVID-19患者预后不良的灵敏度和特异度分别为72.7%和80.9%;体温的临界值为39.1℃时,其评估COVID-19患者预后不良的灵敏度和特异度分别为54.5%和92.6%。见图5。

表2 不同预后COVID-19患者的临床资料
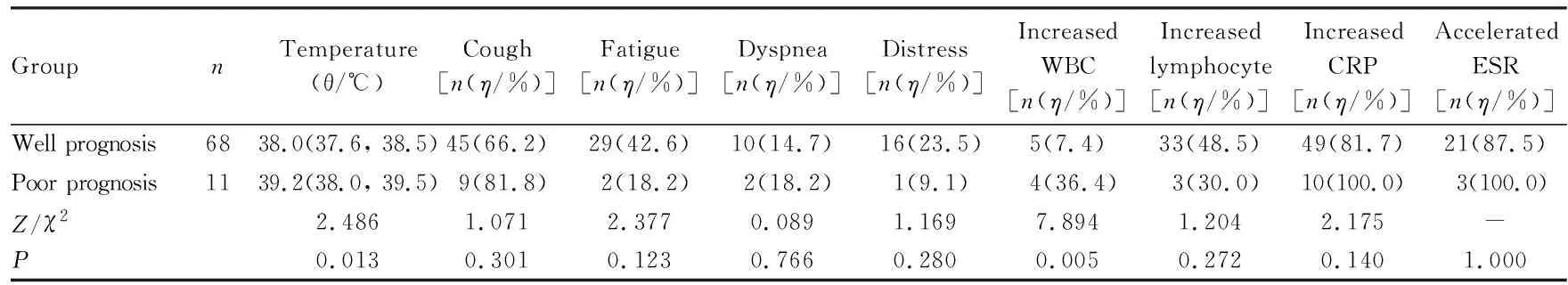
表3 不同预后COVID-19患者的临床症状和实验室指标
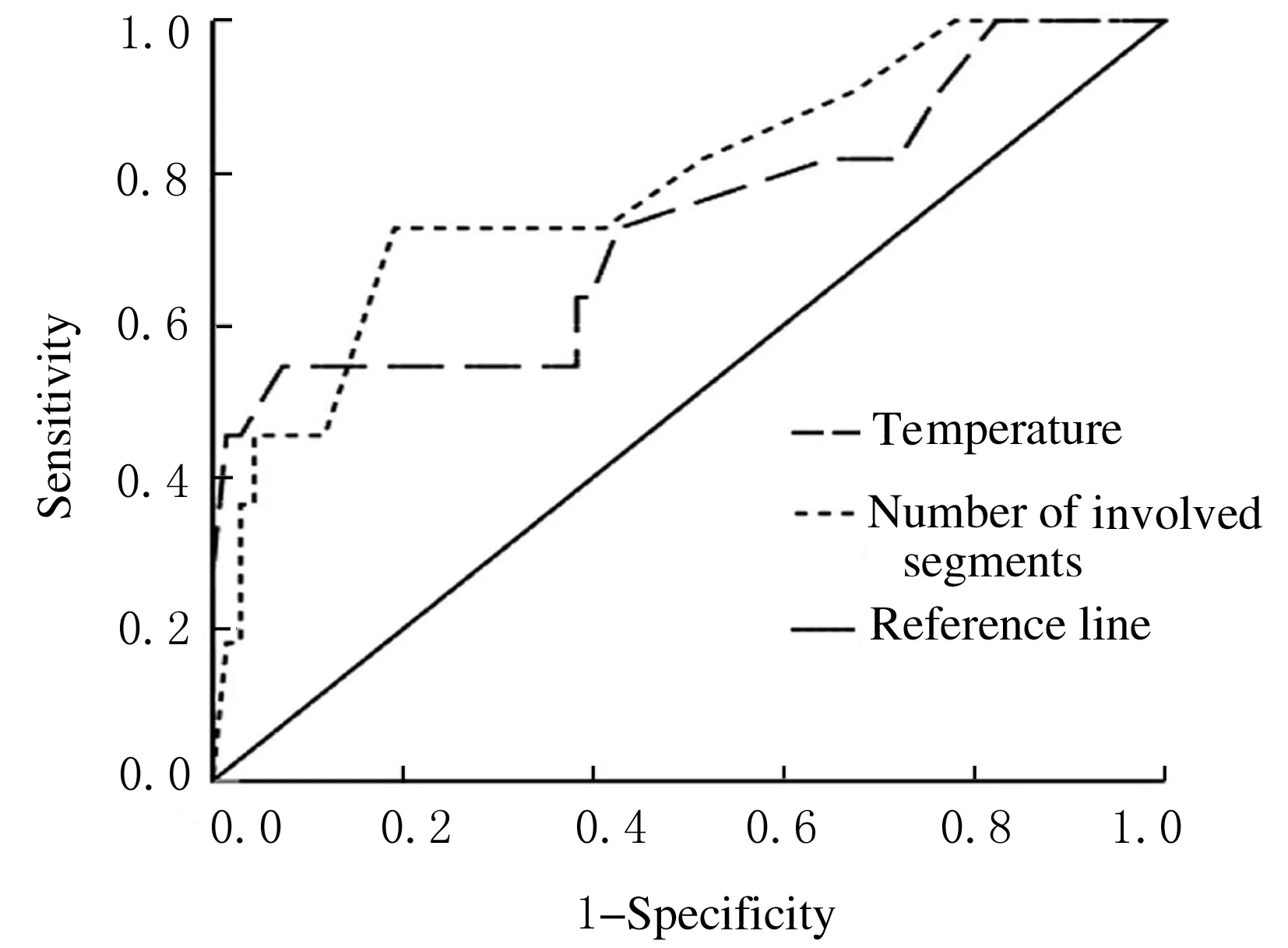
图5 累及肺段数和体温预测COVID-19患者预后不良的ROC曲线
2.5 评价COVID-19患者预后不良的多因素分析以上述单因素分析中存在明显差异的因素作为因变量进行二分类Logistic回归分析,包括累及肺段数、病灶分布、临床分型、体温和白细胞计数5个指标(其中累及肺段数和体温按上述临界值转换为定性数据),结果显示:累及肺段数和体温是COVID-19患者预后不良的独立危险因素(P=0.014,P=0.003)。见表4。
3 讨 论
虽然目前COVID-19的确诊需要进行核酸检测,但由于实际工作中诸多因素的影响,核酸检测结果敏感性较低。目前在COVID-19的诊断中,MSCT容积扫描发挥了重要作用,其不仅能够清晰显示病灶,准确定位,而且结合多种后处理技术,如最小密度投影、容积再现和多平面重组等,可综合分析病灶范围、大小、形态、边缘、数目、密度、肺外表现以及病灶体积,对COVID-19的筛查、诊断、病程变化和预后判断起到指导作用[21]。本组有2例核酸检测为阳性的患者首诊时CT扫描未发现病灶,但入院后复检CT时均表现为多发磨玻璃影,考虑与患者发病时间较短有关。
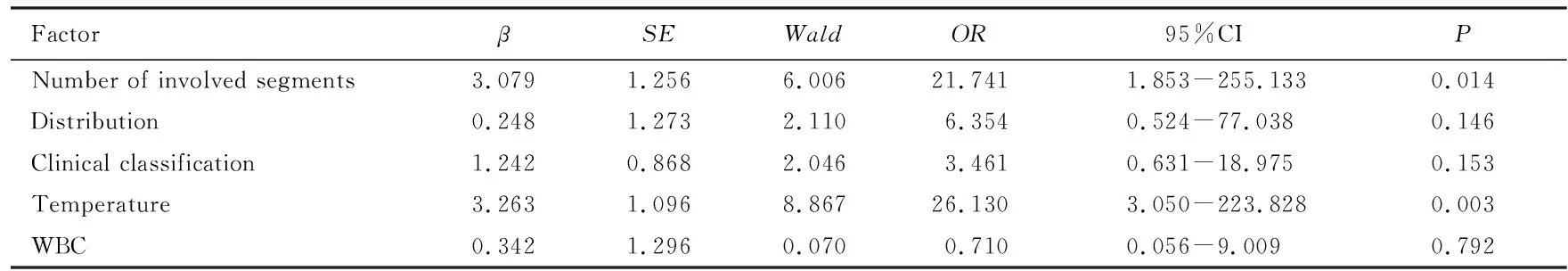
表4 COVID-19患者预后不良影响因素的Logistic回归分析
COVID-19患者肺部 CT 表现具有特征性, 早期主要表现为两侧中下肺野中外带紧贴胸膜下的磨玻璃影[22],与SARS影像表现(磨玻璃影并发不同程度实变,多分布在两肺下叶外带[23])相似,该表现与两者感染机制有关,病毒均通过S-蛋白与人血管紧张素转化酶2(angiotensin-converting enzyme 2,ACE2)相互作用后感染人呼吸道上皮细胞[24]。当病灶进入进展期时会出现“铺路石”征和“马赛克”征,提示肺间质内存在很多液体和细胞渗出,小叶间隔增厚,肺泡过度充气,肺泡壁破坏。当病情进展到危重期时,短期内可发生急性呼吸窘迫综合征,表现为“白肺”样改变。本组有5例患者死亡,其病理机制可能为大量组织细胞和增生的纤维组织形成细胞团栓,堵塞小气道和气腔,引起通气障碍[25]。
从本组出院患者的肺部病灶密度看,MSCT影像为消散或磨玻璃影、混合影患者的肺部炎症可以逐渐吸收,预后较好;有6例患者肺部表现为弥漫性纤维化,胸膜广泛性增厚,提示该类患者的肺功能已受到严重影响,预后不良。本研究进一步分析了COVID-19患者预后不良的影响因素,单因素分析显示:患者预后与其入院时的MSCT影像表现有密切关联,病灶呈弥漫性分布和累及肺段数较多的患者预后不良,与更多的肺组织受到侵犯有关。病灶分布和累及肺段数是影响COVID-19患者临床分型的重要因素[26],尽早对患者进行MSCT影像检查不仅可以评估疾病当时的严重程度,还能够对患者的预后进行评估。临床指标方面,重型患者容易预后不良,这与疾病的进展有关。虽然患者的年龄与疾病临床分型有关[26],但是本研究结果并未显示患者年龄与预后之间存在直接联系。在临床症状和实验室指标方面,高热和白细胞计数升高意味着COVID-19患者容易发生广泛性肺纤维化,可能与患者的免疫功能有关联,但还需要进一步研究。
本研究采用ROC曲线进一步分析了各定量指标对于预测COVID-19患者预后不良的价值,结果显示:累及肺段数和体温能有效预测COVID-19患者的预后情况,累及肺段数的临界值为9.5个时,其评估预后不良的灵敏度和特异度分别为72.7%和80.9%;体温的临界值为39.1℃时,其评估预后不良的灵敏度和特异度分别为54.5%和92.6%。按临界值将累及肺段数和体温转换为定性数据,对单因素分析中存在明显差异的全部因素进行二分类Logistic回归分析,结果显示:仅累及肺段数和体温是COVID-19患者预后不良的独立危险因素。熊娟等[27]在研究中也未发现COVID-19患者预后与临床分型有关,表明重症患者只要进行及时的治疗仍能获得较好的预后。本文作者之前的研究[26]显示:累及肺段多的患者更容易表现为重症,因此在对COVID-19患者的预后评价中,应重点关注累及肺段数这一客观指标。
综上所述,通过对79例COVID-19出院或死亡病例的分析可见:COVID-19患者不同临床分型、入院时不同胸部MSCT影像表现、不同临床症状及实验室指标,对其预后均有不同程度的影响。尤其是COVID-19患者入院时病灶累及肺段数和体温与预后关系最为密切,累及肺段达9个、体温在39.1℃以上意味着患者容易出现肺广泛纤维化,预后不良。MSCT是对核酸检测金标准的有效补充,不仅能对COVID-19患者进行早期诊断,而且其早期影像表现也能预测COVID-19患者的预后。
