双乳钼靶正常的乳头溢液临床研究
2020-07-30吕复君丁丹丹冀峰焦冬晓
吕复君 丁丹丹 冀峰 焦冬晓
乳头溢液(nipple discharge,ND)是乳腺疾病的常见症状,可分为生理性乳头溢液和病理性乳头溢液。病理性乳头溢液(pathological nipple discharge,PND)指女性非妊娠期、非哺乳期有液体自乳头溢出。乳腺的良、恶性病变均可以导致PND。乳头溢液是临床多发的乳腺疾病类型,发病率较高,发病机制较为复杂,有恶变倾向,对患者的生活质量与身体健康造成严重威胁。既往报道的乳头溢液的研究较多,而门诊仅有彩超提示异常且易被忽视的人群未见报道,本研究收集彩超提示导管扩张及低弱回声区而钼靶正常的79 例乳头溢液患者进行分析,并探究其临床特点与乳腺癌变、重度不典型增生及乳头状瘤之间的相关性。研究重度不典型增生或恶变患者实施进一步手术如乳房再造术后的临床随访情况。
1 材料与方法
1.1 临床资料收集我院2016年7月~2018年4月79 例经住院收治并手术的乳头溢液患者的临床资料。纳入标准:①彩超提示导管扩张及低弱回声区;②钼靶正常(未见明显导管扩张);③专科查体未触及肿物,以乳头溢液为首发症状,轻压或有持续乳头溢液患者;④在本院行手术治疗;⑤术后有完整病理资料。79 例患者均为女性,年龄25~74 岁,中位年龄48 岁。病程中位数1 个月。术后随访18~36 个月。
1.2 研究内容收集患者的性别、年龄、怀孕次数、泌乳素检查结果、术后病理、发病时间、手术方式及随访信息。
1.3 方法本研究79 例患者全部由我院1 名副主任技师在同一台彩超机器下操作及诊断,同样双乳钼靶检查也是由同一人完成并诊断。79 例患者均行乳管镜检查,术前由术者本人定位,沿溢液导管口注射适量亚甲蓝再次定位病变导管,确定准确的切除范围,局部麻醉下选用环乳晕和放射状切口相结合的方式,有利于病变完整切除,手术切除均行乳腺腺叶切除术。若术后病理示重度不典型增生或恶变者均行第二次手术。
1.4 随访采用门诊复查、住院检查、信访、电话随访相结合的方式。术后每3 个月随访1次。随访截至2019年11月1日。
1.5 统计学方法应用SPSS 25.0 统计软件包进行数据分析。计量资料采用均数±标准差表示,分类变量采用卡方检验,计数资料采用t检验进行比较。检验水准α=0.05。
2 结果
2.1 一般资料比较收集符合条件的患者83 例,失访4 例,失访率为4.82%,有效病例79 例。79 例患者随访至2019年11月1日未见复发病例。术后病理结果:重度不典型增生16 例(20.25%),早期癌变10 例(12.66%),其中重度不典型增生合并早期癌变6 例(7.59%)。乳头状瘤60 例(75.95%)。
需要再次手术患者20 例(25.32%),保留乳头,乳晕乳房切除术+前哨+假体+乳房补片乳房再造5 例。保留乳头,乳晕腺体切除+单纯假体乳房再造6 例。仅全乳房切除+前哨,不进行乳房再造5 例(其中1 例外院再次手术),4 例局灶性重度不典型增生行局部腺体扩大切除术。乳房再造率达55.00%(11/20)。
2.2 患者手术情况分析根据手术情况分为区段切除术组(即第一次手术组)和再次手术组,两组比较年龄和乳头溢液情况无统计学差异(P>0.05),有无不典型增生具有统计学差异(P<0.05)。伴有不典型增生的患者再次手术率明显增加。有重度不典型增生及恶变的病例均需行再次手术治疗。见表1。
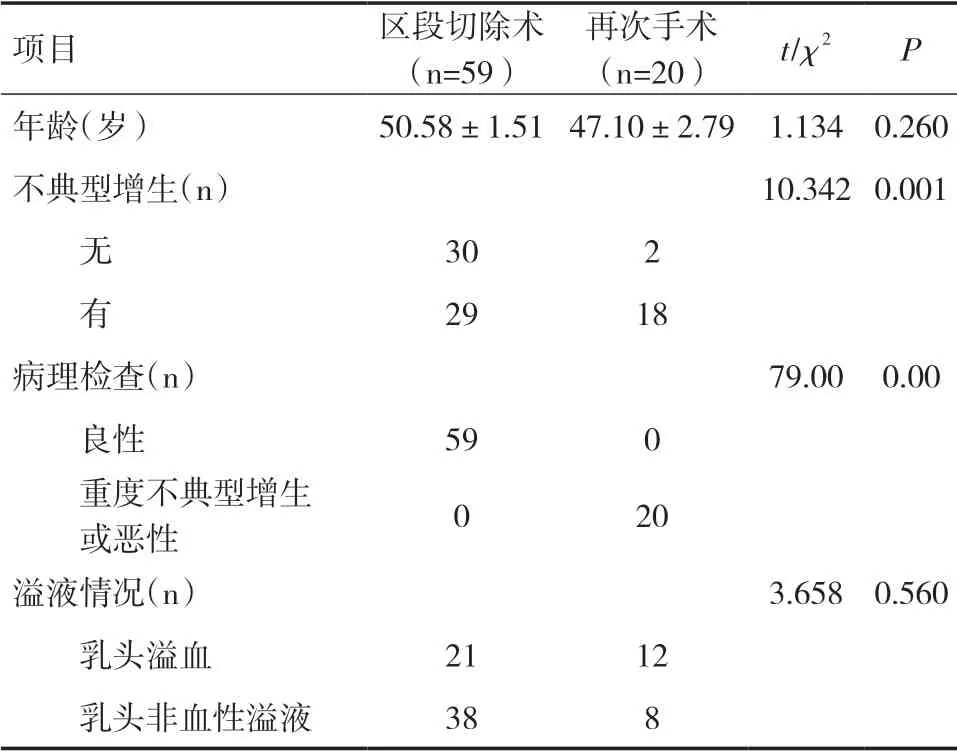
表1 患者手术情况分析
2.3 导管乳头状瘤分布情况在有无乳头状瘤分组中泌乳素、流产次数及不典型增生均有统计学差异;而年龄无统计学差异。乳头状瘤合并不典型增生病例达40 例(66.7%),流产次数多、血泌乳素水平低的乳头状瘤患病率高,见表2。

表2 导管乳头状瘤状态分布情况
2.4 患者年龄分组分析在不同年龄段增生情况、溢液情况、有无乳头状瘤均具有统计学差异(P<0.05)。乳头非血性溢液、不典型增生及乳头状瘤的高发年龄均在40 岁以上。见表3。
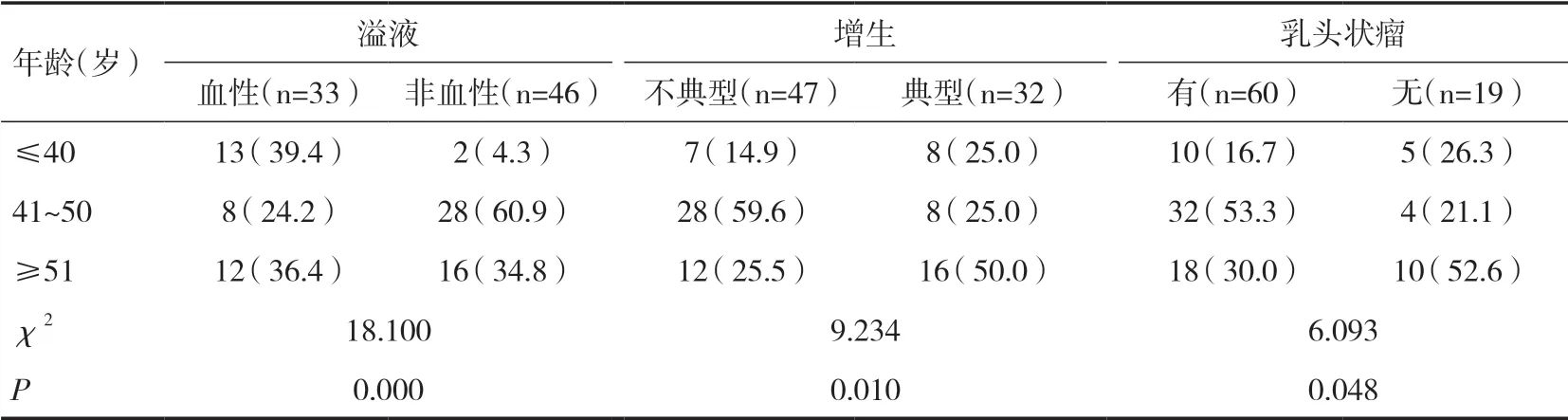
表3 患者年龄分组分析[n(%)]
3 讨论
乳头溢液是门诊最常见的临床症状,尤其以乳头溢液为首发症状,常提示有乳腺疾病存在,乳腺恶变的发病风险也随之升高。在临床,患者出现病理性乳头溢液症状,尤其是溢液量较大,都需提高警惕,应及早行手术治疗。乳腺导管病变患者的乳头溢液时间较长,若不予手术治疗,乳头溢液症状不会自行消失,对大量乳头溢液的患者,及早手术治疗可预防乳腺导管早期癌变的发生,预后良好,是临床对乳头溢液的首选治疗手段[1]。乳腺造影的敏感性和特异性分别为77.4%和75.7%,MRI 的敏感性和特异性分别为85.7%和71.4%,若临床、乳腺X 线摄影、超声和乳腺造影检查呈阴性,恶性肿瘤的发生率可以忽略不计[2]。在乳头溢液和阴性或非结论性乳房X 光检查结果的女性中,恶性肿瘤的风险较低,为5.7%[3]。Li 等[4]通过多变量分析显示,年龄、可触及肿块和异常影像学与恶性肿瘤独立相关,大多数病理乳头溢液是良性的,但建议导管切除排除恶性肿瘤。而本研究中,因MRI 未检查,仅对彩超提示有低弱回声区及导管扩张,钼靶检查未见异常的患者中乳腺的早期癌变及重度不典型增生占乳头溢液的25.32%,乳头状瘤占乳头溢液的75.95%。而我们的结果较徐颖等[5]的乳头状瘤占病理性乳头溢液的53.18%高。这一结果可能与我们本次研究对象选择有关。
本研究显示乳头非血性溢液与乳头溢血对病变导管的良恶性鉴别无统计学意义,这与杨丽等[6]的研究结果一致。Morrogh 等[7]报道血性溢液并不是预示着恶性病变或高危风险,而非血性溢液并不能排除恶性肿瘤的可能。但是乳头溢液性状与病变导管性质的关系仍然存在较大争议,需要更多的研究分析来证实。杨丽等[6]单因素分析显示年龄大于50 岁、伴乳房肿块或乳腺钙化是乳头溢液患者与乳腺癌相关的高危因素,我们的结果显示年龄与乳头溢液无明显相关性,同时不伴有乳房肿块,而乳头非血性溢液、乳头状瘤及不典型增生患者年龄在40 岁以上。因此40 岁以上的人群有乳头溢液更需要我们临床医生加以重视。
导管内乳头状瘤是癌前病变的一种。数据显示不伴有非典型性病变的乳头状瘤继发乳腺癌的风险将增加2倍;伴有非典型性增生病变,此类风险增加5倍[8]。一项前瞻性研究显示乳腺病变伴有非典型性增生发生同侧乳腺癌的风险增加5.27 倍,而不伴有非典型性增生的导管内乳头状瘤不增加乳腺癌发生风险[9]。这与我们的研究基本一致,导管内乳头状瘤伴非典型增生使不伴有非典型增生癌变(包括重度不典型增生)风险增加4 倍(2/16);伴有不典型增生的患者再次手术风险明显增加,而不伴有不典型增生的患者再次手术风险明显降低。非典型增生病变也是乳腺导管内乳头状瘤术后复发的重要预测指标[10]。
本研究还显示流产次数增多、低泌乳素水平及伴有不典型增生的患者导管内乳头状瘤患病率升高。宋晶晶[11]的研究认为多产、多孕等涉及女性内分泌的改变是导管内乳头状癌的高危因素。导管内乳头状瘤患病率升高,恶变的风险同样增加。这可能与女性内分泌失调或是多次妊娠雌孕激素刺激有关。Salzman 等[12]认为乳头溢乳的发生是由内分泌失调(高泌乳素血症或甲状腺功能障碍)引起。
本研究再次手术20 例,其中11 例在病理证实乳头乳晕切缘未见恶性病变的前提下行保留乳头乳晕乳房再造手术,术后随访18~36 个月未见局部复发。乳头溢液的乳腺癌患者通常是早期癌症。乳头溢液的存在并不等同于乳头乳晕的累及,如果确定了阴性切缘,乳头乳晕保留在临床上是安全的[13,14]。一些报道显示[15~19]早期乳腺癌保留乳头乳晕随访2年左右未见肿瘤转移,并能在恢复原状后具有更好的外观和更好的生活质量。因此乳头溢液恶变的患者保留乳头乳晕是可行的。由于本次研究病例有限,今后我们将继续收集更多有关数据,做进一步分析。
在乳头溢液伴不典型增生患者中恶变风险明显增加,同样再次手术也明显增加。流产次数增多、低泌乳素水平及伴有不典型增生的患者导管内乳头状瘤患病率升高。乳头非血性溢液、不典型增生及乳头状瘤的高发年龄均在40 岁以上。乳头溢液患者病理证实恶性肿瘤行保留乳头乳晕乳房再造手术是可行的。
