新型冠状病毒肺炎患者382例早期临床特征分析
2020-07-27陶飞杨飞阮细祥夏德志李家胜吴翔
陶飞 杨飞 阮细祥 夏德志 李家胜 吴翔
1佛山市禅城区中心医院重症医学科(广东佛山528031);2华中科技大学协和江北医院济和病区/武汉济和医院急诊科(武汉430100)
2019年12月以来,武汉陆续出现了多例新型冠状病毒肺炎(coronavirus disease 2019,COVID-19)感染患者[1],目前我国的疫情传播已基本阻断。危重型患者的救治工作是重中之重,但笔者检索相关文献发现,对COVID-19危重型病例研究较少,远不能满足临床需要。本研究收集了在华中科技大学协和江北医院济和病区/武汉济和医院住院治疗的382例普通型、重型和危重型COVID-19 患者的临床资料,分析其早期临床特征,为诊断和治疗提供科学依据。
1 资料与方法
1.1 资料来源选取广东医疗队援鄂期间,华中科技大学协和江北医院济和病区/武汉济和医院2020年1月24日至3月1日住院 确 诊为COVID-19的382 例患者为研究对象,诊断标准和临床分型参照国家卫生健康委员会办公厅颁布的《新型冠状病毒肺炎诊疗方案(试行第六版)》,并取得患者的书面知情同意。
1.2 诊断标准疑似病例,且具备以下病原学证据之一者:(1)实时荧光RT-PCR 检测新型冠状病毒核酸阳性;(2)病毒基因测序,与已知的新型冠状病毒高度同源。临床分型:(1)普通型:具有发热、呼吸道等症状,影像学可见肺炎表现。(2)重型:符合下列任何一条:①出现气促,RR ≥30 次/min;②静息状态下,指氧饱和度≤93%;③动脉血氧分压(PaO2)/吸氧浓度(FiO2)≤300 mmHg(1 mmHg=0.133 kPa)。胸部影像学显示24 ~48 h内病灶明显进展>50%者按重型管理。(3)危重型:符合以下情况之一者:①出现呼吸衰竭,且需要机械通气;②出现休克;③合并其他器官功能衰竭需ICU监护治疗。
1.2 研究方法通过电子病历收集相关数据,汇总
于Excel 电子表格,采用回顾性分析方法,根据入院时确诊患者的病情程度,分为普通型(n=285)、重型(n=63)、危重型(n=34);收集患者一般情况、基础疾病、临床症状、实验室指标。实验室指标包括:血常规、肝功、肾功、心功及炎症生化指标,上述指标收集于入院24 h 之内,对患者的临床表现、实验室检查结果进行描述,比较普通型、重型、危重型不同临床分型间的结果差异。
1.3 统计学方法采用SPSS 20.0 软件进行统计学分析,计量数据均进行正态性检验,对于满足正态分布的数据采用均数±标准差表示,3 组间计量资料的比较采用方差分析,计数资料采用χ2检验,P<0.05 为差异具有统计学意义。
2 结果
2.1 年龄特点共收集2020年1月24日至3月1日在华中科技大学协和江北医院济和病区/武汉济和医院住院确诊为COVID-19 患者382 例,根据入院时病情程度分为3 组,其中普通型285 例(74.6%),重型63 例(16.5%),危重型34 例(8.9%),382 例患者中,男190 例,女192 例,男女比例基本相同(P>0.05);年龄范围22~84岁,平均年龄(52.0±14.1)岁,与普通型相比,重型及危重型患者的平均年龄明显较大(P<0.01,表1)。
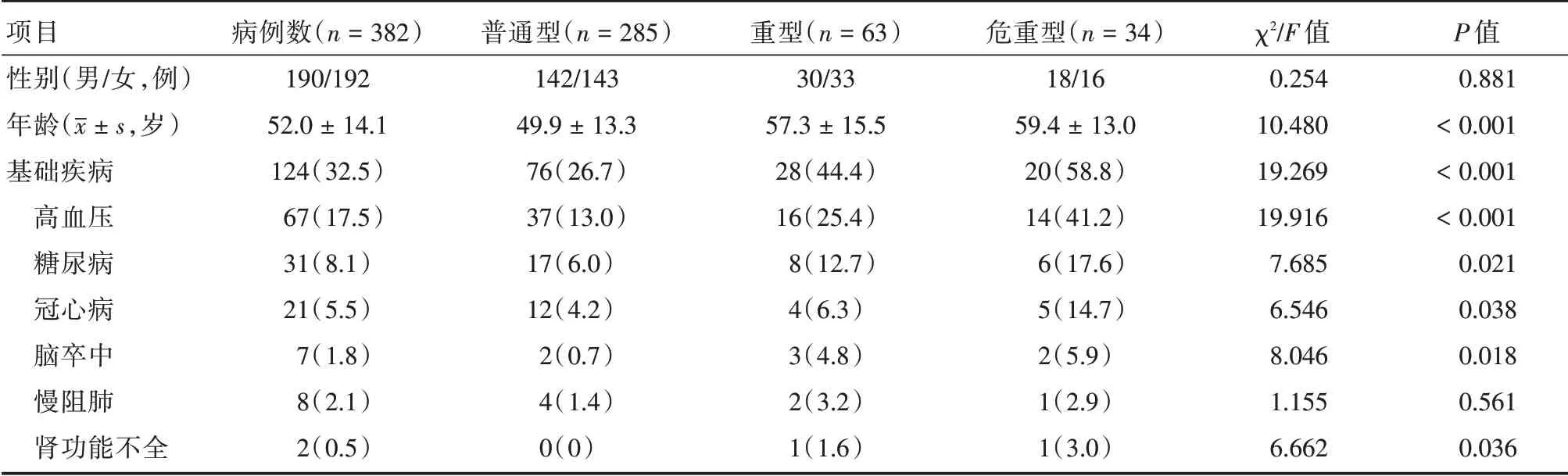
表1 382 例新冠肺炎患者不同临床分型的一般情况Tab.1 Comparison of clinical data of 382 patients with common and severe type COVID-19 例(%)
2.2 基础疾病382 例患者中有124 例(32.5%)合并1 种或以上基础疾病,普通型患者中有76 例(26.7%),重型患者中有28 例(44.4%),危重型患者中有20 例(58.8%)合并1 种或以上基础疾病,重型及危重型患者合并基础疾病的比例较普通型组明显增多(P<0.01);基础疾病中,重型及危重型患者合并高血压、糖尿病、冠心病、脑卒中、肾功能不全的比例均明显高于普通型(P<0.01,表1)。
2.3 临床表现382 例患者主要临床表现包括发热、咳嗽、乏力、气促、胸闷、腹泻等症状,重型及危重型患者出现乏力、气促、胸闷的比例均明显高于普通型(P<0.01,表2)。
2.4 实验室检查所有患者均行人感染H7 亚型禽流感抗原、甲型流感病毒IgM 抗体、乙型流感病毒IgM 抗体等病毒检查,且均为阴性,382 例患者:(1)血常规。109 例(28.5%)患者出现白细胞计数(WBC)<4 × 109/L,144 例(37.6%)患者出现淋巴细胞计数(L)<0.8 × 109/L,14 例(3.7%)患者出现血小板计数(PLT)<100 × 109/L,重型及危重型患者L、PLT 显著低于普通型患者(P<0.01)。(2)凝血功能:与普通型患者相比,重型及危重型患者凝血酶原时间(PT)、活化部分凝血酶时间(APTT)、D-二聚体(D-Dimer)明显延长(P<0.01)。(3)炎症指标:重型及危重型患者的超敏C 反应蛋白(HCRP)、血沉(ESR)较普通型显著升高(P<0.01)。(4)肝功能:与普通型患者相比,重型及危重型患者天门冬氨酸氨基转移酶(AST)明显升高(P<0.01),而重型及危重型白蛋白(ALB)较普通型明显降低(P<0.01),丙氨酸氨基转移酶(ALT)、碱性磷酸酶(ALP)、总胆红素(TBiL)3 组间差异无统计学意义(P>0.05)。(5)肾功能:重型及危重型患者尿素氮、β2-微球蛋白(β2-M6)较普通型明显升高(P<0.01)。(6)心功能:与普通型患者相比,重型及危重型患者肌酸激酶(CK)、肌酸激酶同工酶(CK-MB)、乳酸脱氨酶(LDH)明显升高(P<0.01),重型及危重型患者心肌肌钙蛋白(cTnI)>0.10 ng/mL 比例较普通型组明显升高(P<0.01,表3、4)。
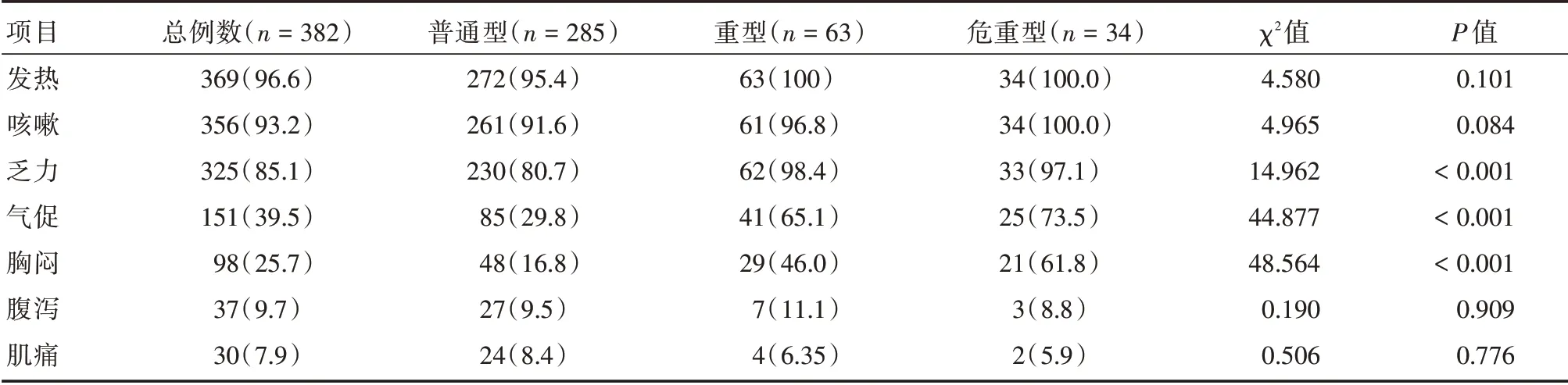
表2 382 例新冠肺炎患者不同临床分型的主要症状Tab.2 Comparison of symptoms of 382 patients with common and severe type COVID-19 例(%)
3 讨论
由严重急性呼吸综合征冠状病毒2(SARSCoV-2)引发的COVID-19 疫情对全球公共卫生造成了巨大威胁,已被WHO 列为国际关注的突发公共卫生事件(PHEIC)[2]。笔者所在医院收治的均为普通型、重型及危重型患者,因此轻型患者没有纳入本项研究范畴。
本研究共纳入382 例COVID-19 患者,男女比例基本相同,年龄范围22~84 岁,平均年龄52 岁,说明该病感染人群以中、老年为主,儿童及青少年较少见,与普通型相比,重型及危重型患者的平均年龄明显增大;382 例患者中有124 例(32.5%)合并1 种或以上基础疾病,基础疾病中主要以高血压、糖尿病、冠心病为主,且重型、危重型患者合并高血压、糖尿病等基础疾病比例更高,说明高龄、合并基础疾病可能是COVID-19 预后不良的危险因素,与国内学者相关研究结果一致[3]。
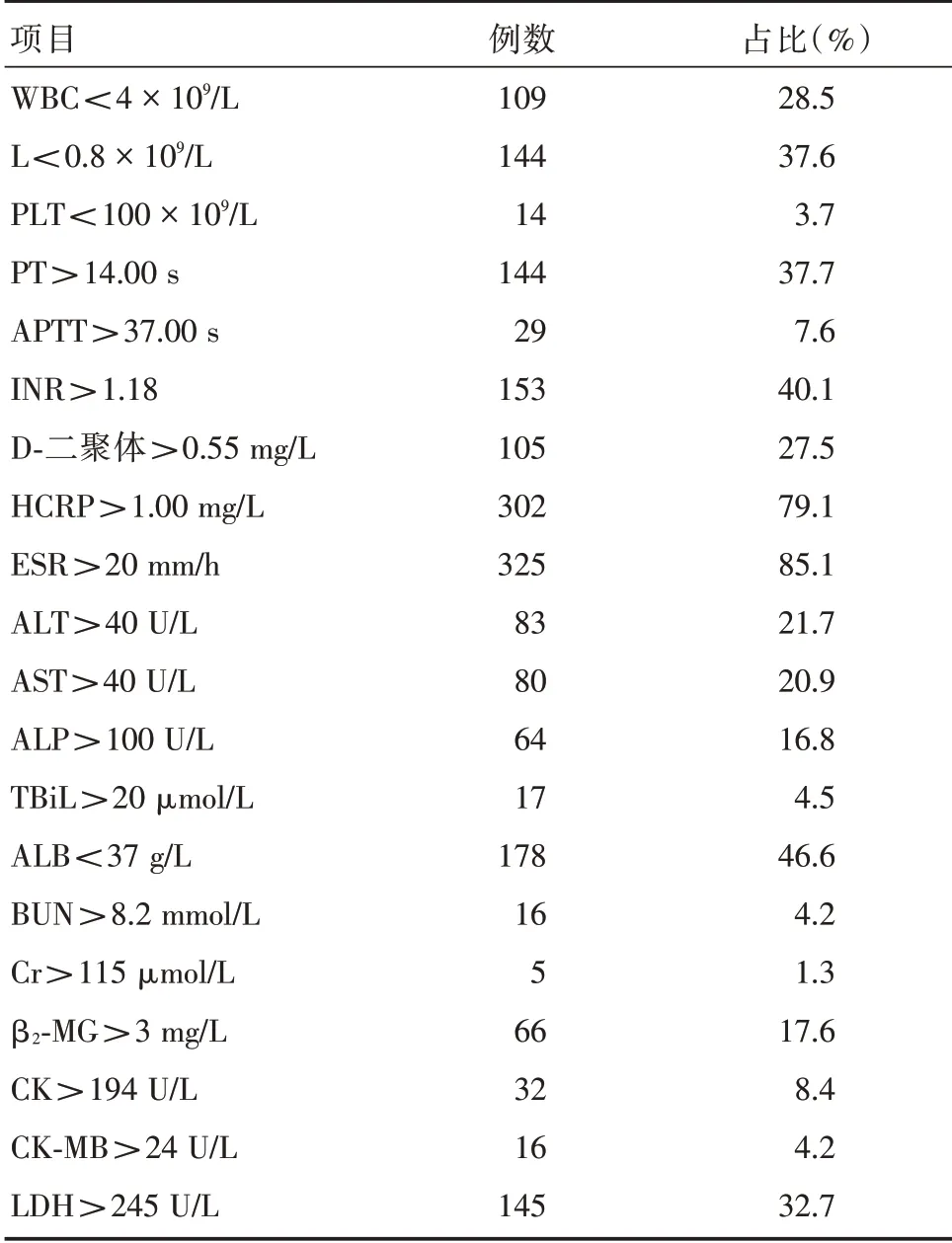
表3 382 例新冠肺炎患者检验结果Tab.3 Laboratory tests of 382 patients with COVID-19
本研究中COVID-19 患者的临床表现以发热、咳嗽、乏力最为常见,其次为气促、腹泻等症状,这些特征与SARS-CoV、MERS-CoV 感染症状相似[4-5],提示感染的部位可能主要位于下呼吸道;此外,少数患者无发热症状,而是以气促、腹泻起病,对此类患者在初诊时应提高警惕,积极进行SARS-CoV-2核酸筛查,防止漏诊。
实验室检查方面,382例患者中109例(28.5%)患者出现WBC<4 × 109/L,144 例(37.6%)患者出现L<0.8 × 109/L,且重型及危重型患者淋巴细胞显著低于普通型患者,提示淋巴细胞减少与病情密切相关;淋巴细胞计数减少,可能与病毒感染时机体免疫系统受到抑制,病毒颗粒的靶向侵袭损伤淋巴细胞的细胞质成分并导致其被破坏有关,病毒可能主要作用于T 淋巴细胞,并诱发体内炎症风暴,使患者病情加重[6];研究表明超过80%的危重患者出现了淋巴细胞减少,淋巴细胞减少是SARS-CoV-2 感染重症患者的显著特征[7];另有研究显示,新冠肺炎生存患者从发病第9日起淋巴细胞计数开始逐渐恢复正常,而死亡患者的淋巴细胞计数仍持续减少[5],说明淋巴细胞减少的程度反应了COVID-19 患者病情的严重程度,密切监测淋巴细胞水平的变化可能是评估病情、预测疾病转归的重要指标。
表4 382 例新冠肺炎患者不同临床分型的检验结果Tab.4 Comparison of laboratory tests of 382 patients with common and severe type COVID-19 ±s
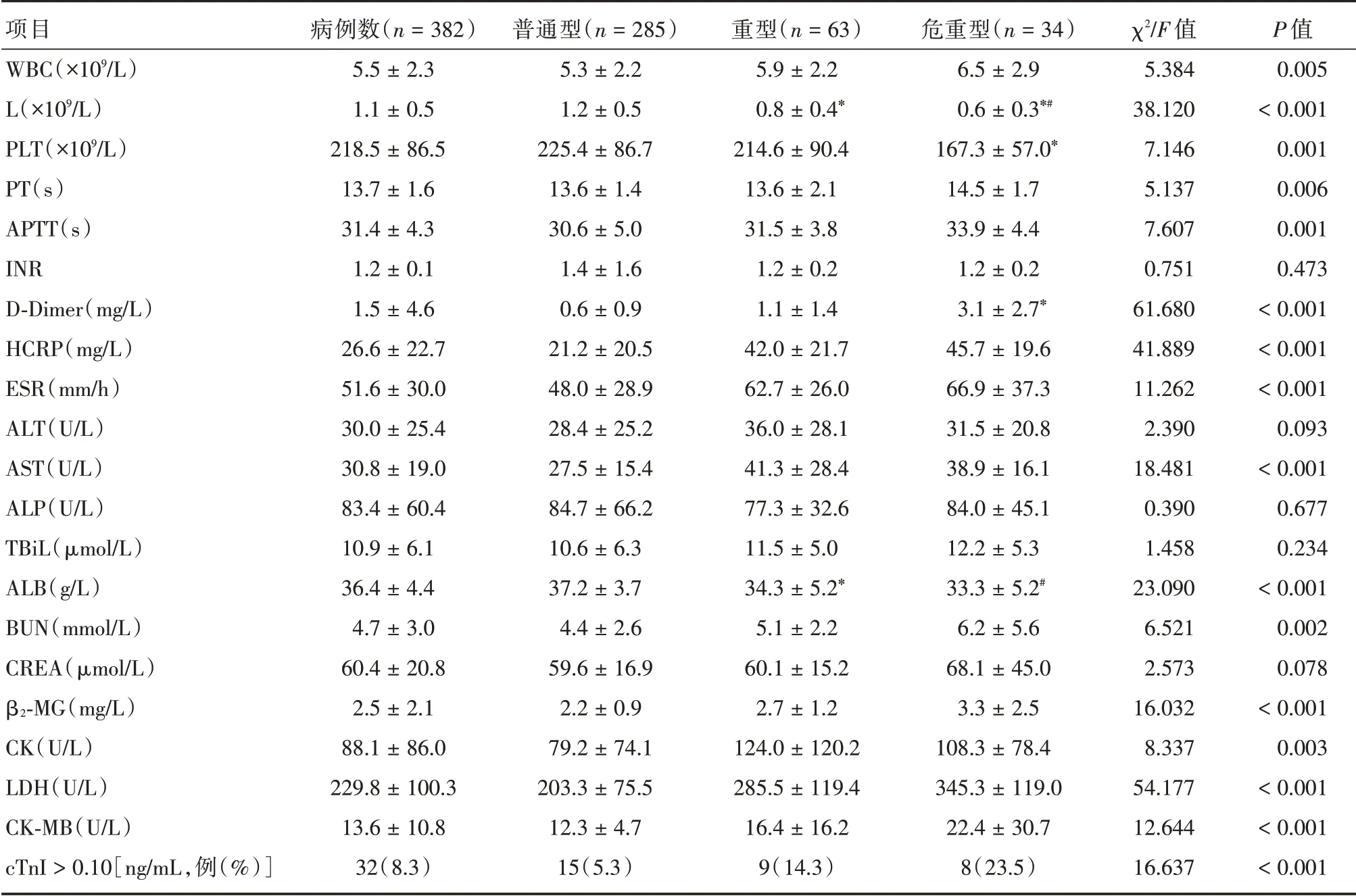
表4 382 例新冠肺炎患者不同临床分型的检验结果Tab.4 Comparison of laboratory tests of 382 patients with common and severe type COVID-19 ±s
注:与普通型相比,*P<0.05;与重型相比,#P<0.05
项目WBC(×109/L)L(×109/L)PLT(×109/L)PT(s)APTT(s)INR D-Dimer(mg/L)HCRP(mg/L)ESR(mm/h)ALT(U/L)AST(U/L)ALP(U/L)TBiL(μmol/L)ALB(g/L)BUN(mmol/L)CREA(μmol/L)β2-MG(mg/L)CK(U/L)LDH(U/L)CK-MB(U/L)cTnI>0.10[ng/mL,例(%)]病例数(n=382)5.5±2.3 1.1±0.5 218.5±86.5 13.7±1.6 31.4±4.3 1.2±0.1 1.5±4.6 26.6±22.7 51.6±30.0 30.0±25.4 30.8±19.0 83.4±60.4 10.9±6.1 36.4±4.4 4.7±3.0 60.4±20.8 2.5±2.1 88.1±86.0 229.8±100.3 13.6±10.8 32(8.3)普通型(n=285)5.3±2.2 1.2±0.5 225.4±86.7 13.6±1.4 30.6±5.0 1.4±1.6 0.6±0.9 21.2±20.5 48.0±28.9 28.4±25.2 27.5±15.4 84.7±66.2 10.6±6.3 37.2±3.7 4.4±2.6 59.6±16.9 2.2±0.9 79.2±74.1 203.3±75.5 12.3±4.7 15(5.3)重型(n=63)5.9±2.2 0.8±0.4*214.6±90.4 13.6±2.1 31.5±3.8 1.2±0.2 1.1±1.4 42.0±21.7 62.7±26.0 36.0±28.1 41.3±28.4 77.3±32.6 11.5±5.0 34.3±5.2*5.1±2.2 60.1±15.2 2.7±1.2 124.0±120.2 285.5±119.4 16.4±16.2 9(14.3)危重型(n=34)6.5±2.9 0.6±0.3*#167.3±57.0*14.5±1.7 33.9±4.4 1.2±0.2 3.1±2.7*45.7±19.6 66.9±37.3 31.5±20.8 38.9±16.1 84.0±45.1 12.2±5.3 33.3±5.2#6.2±5.6 68.1±45.0 3.3±2.5 108.3±78.4 345.3±119.0 22.4±30.7 8(23.5)χ2/F 值5.384 38.120 7.146 5.137 7.607 0.751 61.680 41.889 11.262 2.390 18.481 0.390 1.458 23.090 6.521 2.573 16.032 8.337 54.177 12.644 16.637 P 值0.005<0.001 0.001 0.006 0.001 0.473<0.001<0.001<0.001 0.093<0.001 0.677 0.234<0.001 0.002 0.078<0.001 0.003<0.001<0.001<0.001
382例患者凝血功能显示:27.5%D-Dimer 水平明显升高,与普通型患者相比,重型及危重型患者PT、APTT、D-Dimer 明显延长(P<0.01),国内学者[8-9]研究也发现将近20%的COVID-19 患者会出现凝血功能异常,几乎所有的重型和危重型患者存在凝血功能紊乱,故在临床工作中应常规监测凝血功能,尤其对于重型患者需关注深静脉血栓,尤其是肺栓塞的风险,酌情考虑抗凝治疗。
在炎症指标检测方面,382例患者中有79.1%的HCRP,85.1%的ESR 超过正常上限,重型及危重型患者的HCRP、ESR 较普通型显著升高,LIU 等[10]对40 例患者的研究显示,大多数COVID-19 患者CRP 随病情发展呈现进行性升高。LIU 等[10]报道其观察的99 例COVID-19 患者ESR 有85%的患者超过正常上限,提示炎症反应在重型COVID-19 患者中比轻型患者更严重,在临床上对患者进行炎症指标的检测与动态观察,对判断病情变化有重要价值。
在器官功能损伤方面,肝功能:21.7%的患者ALT、20.9%的患者AST、16.8%的患者ALP 高于正常值,重型及危重型AST 较普通型明显升高,提示COVID-19 除肺部发生病变之外,还可引起肝损害。有研究[11]发现胆管上皮可表达新型冠状病毒的受体血管紧张素转换酶2(angiotensin converting enzyme2,ACE2),认为胆管细胞来源的肝实质细胞代偿性增生,导致ACE2 在肝组织中的总体表达上调,可能是SARS-CoV-2 感染造成肝组织损伤的机制之一,但本研究中反应胆管损伤的标志物ALP 水平3 组间无明显差异,因此除上述机制外,全身炎症反应、缺血缺氧再灌注损伤和药物因素可能也是导致肝细胞损伤的重要原因;此外,重型及危重型ALB 较普通型明显降低,推测与肝功能受损导致白蛋白合成障碍及重症患者体内消耗增加有关。
肾功能:4.2%的患者BUN、1.3%患者的Cr 轻度升高,WANG 等[12]报道116 例COVID-19 患者中10.8%的患者BUN 轻度升高,7.2%的患者Cr 轻度升高,以上研究似乎提示COVID-19 患者肾功能损伤轻微,而本研究中17.6%的患者β2-MG 超过正常值,重型及危重型患者的β2-MG 较普通型明显升高,β2-MG 的升高可反映肾小球滤过功能受损,提示仍有部分COVID-19 患者在病程早期即存在不同程度的肾损伤,因此,临床上应检测β2-MG,与BUN、Cr 相比,对肾功能损伤更敏感,有利于对COVID-19 患者病情发展的监测。
心功能:382 例患者中有32.7%患者的LDH 升高,与普通型患者相比,重型及危重型患者心肌损伤标志物CK、CK-MB、LDH、cTnI 明显升高,提示心功能受损,OUDIT 等[13]研究显示其损伤机制可能是SARS-CoV-2 通过ACE2 受体感染细胞,而ACE2受体广泛表达于心血管系统,ACE2 表达下降与SARS-CoV-2 所致心肌损伤相关;此外由于可能存在Th1 和Th2 反应失衡所引发的细胞因子风暴,及机体缺氧、代谢障碍也可能是心肌损伤机制之一。
综上所述,COVID-19 患者临床表现以发热、咳嗽最为常见,但少数患者是以气促、腹泻起病,初诊时应提高警惕;老年人及合并基础疾病者易发展为重症,可能是COVID-19 患者预后不良的危险因素,COVID-19 重症患者常合并血液、凝血、肝、肾、心等多器官功能损伤,损伤程度与病情加重成正比,提示临床治疗中在抗病毒的基础上,应严密监测相关易损器官功能指标,加强多学科合作,积极防治并发症,从而降低COVID-19患者病死率。
本研究局限:(1)该研究为回顾性,单中心观察性研究,所有数据均来自于患者入院早期的检测结果,由于医生专注于大量患者的救治和伦理学等方面的原因,未能提供各项指标的动态变化过程;(2)在提交该研究报告时,仍有部分患者尚在治疗中,临床转归情况不明,无法估计病死率。
