经鼻导管微旁流式PETCO2监测在ERCP麻醉中的临床应用
2020-07-22罗中辉杨艳唐惠罗婕向勇惠胡啸玲
罗中辉,杨艳,唐惠,罗婕,向勇惠,胡啸玲
(南华大学附属第一医院麻醉科,湖南 衡阳 421001)
随着医学影像技术的发展与临床经验的积累,经内镜逆行胰胆管造影术(endoscopic retrograde cholangiopancreatography,ERCP)的治疗领域不断拓展,如括约肌切开、引流、胆道取石等诊疗技术逐渐涌现[1]。但内镜置入过程中引起的咽喉反射,括约肌切开、引流等有创操作均会导致患者强烈不适,甚至引发心律失常、喉痉挛、出血、误吸等严重并发症[2-4]。为ERCP患者实施镇静与麻醉,能降低患者应激反应,增加患者舒适感,减少上述并发症发生。
ERCP患者多为老年人,心肺等基础疾病较多,肝功能濒临衰竭,且手术体位多为俯卧位或侧俯卧位,对呼吸功能造成干扰,所以麻醉风险较大[5],特别是麻醉药物引起的呼吸抑制风险让麻醉医生尤为担心,严重时可导致患者呼吸心搏骤停[6]。我院自2015年引进ERCP技术以来,通过不断探索与改进,现提倡在不插管保留自主呼吸静脉全麻下实施ERCP。此麻醉方案能有效抑制应激反应而又不影响外科医生操作,但麻醉相关的呼吸抑制、低氧血症常有发生。经鼻导管微旁流式呼气末二氧碳分压(PETCO2) 监测设备(capnostream-20P)有特别设计的经鼻二氧化碳采样管路,可用于保留自主呼吸全身麻醉患者肺通气的监测,且较主流式、旁流式PETCO2监测更敏感,反应更快。PETCO2值及波形可较为准确地反应患者的肺通气状况,指导我们及早实施呼吸干预。本研究拟观察经鼻导管微旁流式PETCO2监测能否及时指导我们对患者的肺通气不足做出干预,进而预防ERCP麻醉期间低氧血症的发生,并探讨其优缺点。
1 资料和方法
1.1 一般资料
本研究经南华大学附属第一医院伦理委员会批准,与患者及家属签署知情同意书。选取我院肝胆外科2017-03/2019-05期间因胆道结石择期于非气管插管全身麻醉下行ERCP取石的患者240例,采用随机数字表法分为2组,每组120例。试验组:经鼻导管吸氧,采用微旁流式PETCO2监测设备监测PETCO2值及波形;对照组:仅经鼻导管吸氧,不监测PETCO2值及波形。纳入标准:年龄 40~65岁;ASA分级Ⅱ或Ⅲ级;BMI为18~25 kg/m2;Child-Pugh分级为A级;既往无麻醉药物过敏史,无严重心肺疾患。排除标准:严重的心、肺、肾等脏器功能不全者;有神经、精神疾病者;困难气道。
1.2 麻醉方法
患者术前禁食8 h,禁饮2 h,入室前 15 min 肌肉注射阿托品0.5 mg,入室后常规开放上肢静脉通道,鼻导管吸氧(氧流量3 L/min),2组患者均监测无创血压(NIBP)、心电图(ECG)、心率(HR)和脉搏血氧饱和度(SpO2)。试验组患者经鼻导管吸氧,经鼻导管微旁流式PETCO2监测设备监测PETCO2、SpO2、呼吸频率(RR)、脉率(PR)以及PETCO2波形,对照组仅经鼻导管吸氧。
两组患者手术时均采取俯卧位,置入十二指肠镜前10 min予以瑞芬太尼0.04 μg/(kg·min)持续泵注,置镜前2 min予丙泊酚1.5~2.0 mg/kg缓慢静脉推注,直至睫毛反射消失后置镜。置镜成功后予以丙泊酚3~5 mg/(kg·h)持续泵注直到手术结束。当患者出现体动或呛咳时予以丙泊酚0.5 mg/kg静脉推注直到体动或呛咳消失。
试验组经鼻导管微旁流式PETCO2监测设备监测 PETCO2、SpO2、RR、PR以及PETCO2波形,并按其实施呼吸管理。当PETCO2高于术前基线值5及以上时考虑肺通气不足,结合患者RR改变予以挤压胸廓辅助呼吸、减浅麻醉等处理;当患者PETCO2波形陡直上升支变得平坦,且PETCO2低于术前基线值5及以上时,考虑呼吸道有梗阻,予以托下颌处理;当PETCO2波形突然消失时考虑呼吸暂停,予以挤压胸廓辅助呼吸处理;当SpO2≤80%时,予以紧急放体位垫使患者处于侧俯卧位,然后面罩加压通气直到SpO2恢复至术前水平。
对照组经鼻导管吸氧,当SpO2≤95%时予以托下颌处理,当SpO2≤90%时予以托下颌及挤压胸廓处理,当SpO2≤80%时,予以紧急放体位垫使患者处于侧俯卧位,然后面罩加压通气直到SpO2恢复至术前水平。术毕时停用所有麻醉药物。所有手术由同一组医生完成,所有麻醉亦由同一组麻醉医生完成。
1.3 观察指标
记录2组患者姓名、性别、年龄、BMI、手术时间、苏醒时间等一般情况,并记录2组患者丙泊酚总用量;记录并比较2组患者麻醉期间低氧血症(SpO2<90%)的发生率(低氧血症发生的病例数/该组总病例数)、面罩加压给氧率(需要面罩加压给氧的病例数/该组总病例数)、托下颌率(需要托下颌的病例数/该组总病例数)、挤压胸廓辅助呼吸率(需要挤压胸廓辅助呼吸的病例数/该组总病例数)。
1.4 统计学处理
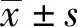
2 结果
2.1 两组患者的一般情况比较
两组患者的性别、ASA分级、年龄、BMI、手术时间、丙泊酚用量、苏醒时间等一般情况比较,差异无统计学意义(P>0.05,表1)。
表1 两组患者一般情况比较
2.2 两组患者低氧血症发生率、面罩加压给氧率、托下颌率、挤压胸廓辅助呼吸率比较
试验组有3例患者发生了低氧血症,无患者需要面罩加压给氧,对照组有12例患者发生了低氧血症,有5例患者需要面罩加压给氧,2组患者低氧血症发生率、需要面罩加压给氧率比较,差异有统计学意义(P<0.05)。试验组有35例患者进行了托下颌处理,有21例患者进行了挤压胸廓辅助呼吸处理,而对照组只有16例患者需要进行托下颌处理,7例进行挤压胸廓辅助呼吸处理,2组患者托下颌率、挤压胸廓辅助呼吸率比较,差异有统计学意义(P<0.05,表2)。
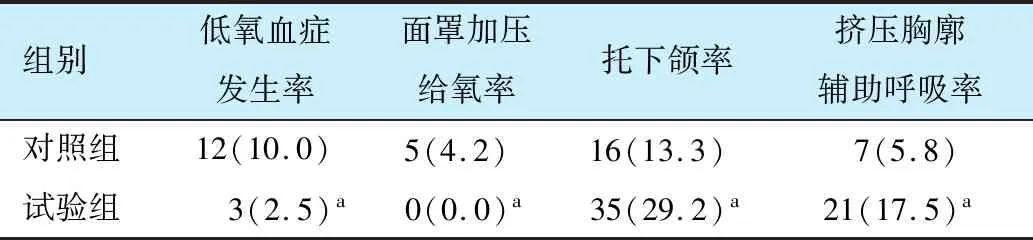
表2 两组患者低氧血症发生率、面罩加压给氧率、托下颌率、挤压胸廓辅助呼吸率比较
aP<0.05vs对照组.
3 讨论
为ERCP患者实施麻醉是舒适化医疗的重要组成部分,1968年ERCP的首次问世便在镇静麻醉联合局部浸润麻醉下完成[7]。我院目前实施非气管插管丙泊酚联合瑞芬太尼的全身麻醉方案,此方案简单、快捷,又能满足手术需要,但由于丙泊酚及瑞芬太尼在应用时个体差异较大,较大剂量应用时可能导致呼吸相关并发症的发生。
ERCP麻醉最常见的并发症是呼吸抑制及气道梗阻[8]。在以往的临床工作中,我们主要根据SpO2来评价患者的肺通气状态及氧合水平。但是SpO2降低是氧合不足的晚期征象,只有在没有辅助供氧的情况下,SpO2才能可靠地反映患者的肺通气功能[9]。此外,SpO2无法鉴别出患者肺通气不足的原因。目前,门诊胃肠镜手术麻醉有应用PETCO2监测设备监测患者的肺通气,其表现比SpO2监测更及时、更准确。Vargo等[10]研究发现在49例接受上消化道镜检镇静的患者中,通过PETCO2及波形监测发现有28例患者出现54次呼吸暂停,而SpO2监测仅发现27次出现呼吸暂停。而Jiang等[11]研究发现经鼻导管旁流式PETCO2监测可以减少门诊流产手术丙泊酚静脉麻醉引起的SpO2下降和低氧血症的发生。更重要的是PETCO2监测能根据PETCO2值及波形实时地掌握患者肺通气状态,并鉴别出患者肺通气不足的原因是RR异常还是呼吸幅度变浅,是呼吸暂停还是气道梗阻。因此,大多数胃肠内镜检查的镇静和麻醉指南推荐:深度镇静/麻醉时应常规监测PETCO2[12-14]。
我科应用的经鼻导管微旁流式PETCO2监护设备可用于不插管全身麻醉患者PETCO2的监测,其有PETCO2、RR、SpO2、PR 4个主要参数。在临床工作中,我们能通过PETCO2、RR参数的变化及PETCO2波形的变化实时准确地了解患者的肺通气状态,并鉴别出肺通气不足的原因,从而针对性地进行托下颌、挤压胸廓辅助呼吸处理。通过试验发现,较多患者存在10 s以上的呼吸暂停,或存在不同程度的呼吸道梗阻或RR改变,但患者SpO2在很长一段时间内仍保持在正常范围,这再次验证了SpO2对于肺通气功能的监测是一个相对滞后的指标。而试验组患者通过经鼻导管微旁流式PETCO2监测设备的应用和实时的呼吸干预措施,低氧血症的发生率下降,需要紧急面罩加压给氧的病例数下降。这说明经鼻导管微旁流式PETCO2监测可有效地预防ERCP麻醉低氧血症发生及降低面罩加压给氧率。但是,过多的托下颌、挤压胸廓辅助呼吸会增加麻醉医生工作的强度,而且会让麻醉医生更多地暴露在射线环境下。
综上所述,经鼻导管微旁流式PETCO2监测可实时指导我们对患者进行托下颌、挤压胸廓辅助呼吸等处理,从而预防ERCP麻醉低氧血症的发生,最终降低ERCP麻醉期间低氧血症的发生率和面罩加压给氧率。
