早期腹腔镜胆囊切除术与延迟腹腔镜胆囊切除术治疗急性胆囊炎的疗效比较
2020-07-17鲍景国刘旭日吴红萍张仙梅周晓正
鲍景国 刘旭日 吴红萍 张仙梅 宁 俊 周晓正
急性胆囊炎患者发病时的症状之一为腹部剧烈疼痛[1],临床对于急性胆囊炎的发病机制尚无统一定论。目前,针对急性胆囊炎的治疗主要采用手术方式[2]。胆囊切除术是治疗胆囊炎的金标准。腹腔镜胆囊切除术由于创伤小、恢复快,已逐渐成为治疗胆囊炎的首选方法。但针对急性胆囊炎手术时机的选择在医学界仍存有争议。早期胆囊切除术是指患者在发病72 h内即采用手术方法进行手术,延迟胆囊切除术相对来说情况可能更为复杂一些,对于急性胆囊炎患者在病情允许的情况下会先进行三天以上的药物治疗,待炎症控制好后(6~8周后)再采取手术方式。本研究选取安徽省铜陵市中医院微创外科收治的112例轻中型急性胆囊炎患者,通过对早期胆囊手术患者和延迟胆囊手术患者的术后疗效对比,拟为急性胆囊炎手术时机的选择提供参考。
1 资料与方法
1.1 一般资料 选择2017年3月至2019年10月安徽省铜陵市中医医院微创外科收治的112例轻中型急性胆囊炎患者,根据手术时机不同分为两组:观察组60例患者为早期腹腔镜胆囊切除术(early laparoscopic cholecystectomy,ELC) ,即急性胆囊炎发作在72 h内进行腹腔镜胆囊切除术;对照组52例为延迟腹腔镜胆囊切除术(delayed laparoscopic cholecystectomy,DLC) ,即患者在出现症状72 h后进行腹腔镜胆囊切除术。观察组60例,男性21例,女性39例,年龄28~60岁,平均(46±2.5)岁;对照组52例,男性19例,女性33例,年龄25~58岁,平均(43±4.2)岁,两组患者性别、年龄等一般资料比较,差异无统计学意义(P>0.05)。
1. 2 纳入与排除标准 纳入标准:①符合《急性胆囊炎东京指南核心要点》中的诊断标准[3-4];②首次入急诊治疗;③年龄25~60岁。排除标准:①既往急性胆囊炎病史、腹腔镜手术病史者;②心肺功能差,不适宜行手术者;③合并肝、肾、心等器官严重疾病患者;④合并胰腺炎、胆总管结石的患者。
1.3 方法
1.3.1 手术方法 两组患者均采用全麻下常规四孔法操作。观察组术中先分离粘连,合并胆囊颈部结石嵌顿导致胆囊肿大明显者,先用电凝钩电灼戳孔减压吸出胆汁,三角区采用钝锐结合前后三角分离并汇合,早期炎症三角区仍较疏松,容易分离,游离出胆囊管,游离过程勿电凝过度或力度过大,以免损伤胆总管、右肝管或血管;胆囊管结石嵌顿者,需要切开远端胆囊管,取出结石后再结扎胆囊管。
对照组患者早期炎症较重或结石嵌顿,胆囊壁炎症细胞浸润及纤维组织增生,导致三角区纤维化,伴有致密粘连,甚者三角区冰冻状粘连,不易分离,使用吸引器边冲吸创面渗血边钝性刮除粘连,在创面渗血多时采用肾上腺素冲洗液对创面进行冲洗,达到较好的止血效果[5];解剖结构不清者可顺逆结合切除胆囊,如胆囊床嵌入肝脏较深,需部分切除胆囊;胆囊床或残留内膜用电凝棒地毯式烧灼破坏,防止出血或迷走胆管漏。两组患者术中均根据情况进行对症处理,必要时立即中转开腹手术,术后视情况选择性放置腹腔引流管。
1.3.2 术后处理 术后常规预防抗炎用药48~72 h,根据具体情况决定用药时间,予以奥硝唑及第三代头孢联合应用;早期进食和下床活动,患者清醒后,可适当给予少量喝水,早期下床活动,以利于肺功能及肠功能恢复,减少腹腔粘连的发生等。第二天低脂半流饮食,逐渐恢复饮食,如患者术后呕吐剧烈,可适当推迟进食时间;如有腹腔引流管,术后观察24 h后拔除,如引流液量多则适当延长;拔除引流管前复查腹部彩超了解是否有结石残留及腹腔积液、胆漏、出血,及胆总管有无狭窄梗阻等情况。
1.4 观察指标 比较两组患者术中出血量、中转开腹率、手术时间、术后恢复时间、以及术后并发症发生率等。
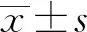
2 结果
2.1 两组患者手术指标比较 ELC组术中出血量较DLC组少,手术时间、术后恢复时间均短于DLC组,差异有统计学意义(P<0.05)。见表1。

表1 两组患者手术指标比较
2.2 两组患者手术效果比较 两组患者术后并发症发生率、中转开腹率比较,差异无统计学意义(P>0.05)。见表2。
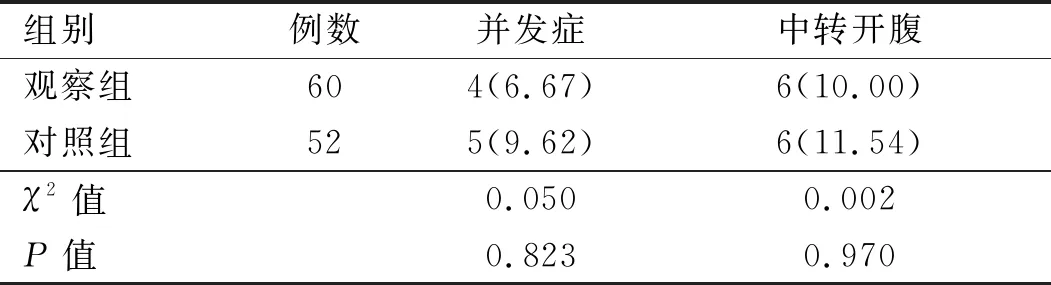
表2 两组患者手术效果比较[例(%)]
3 讨论
急性胆囊炎是外科常见病,如不及时治疗,可能会出现胆囊坏疽、穿孔或气肿性胆囊炎等[6]。目前,腹腔镜胆囊切除术已成为治疗急性胆囊炎的标准术式[7]。但是在临床治疗中,手术时机的选择在医学界仍然存有很大争议[8-9]。本研究结果显示, ELC组术中出血量较DLC组少,手术时间、术后恢复时间均短于DLC组,两组术后并发症发生率、中转开腹率比较,差异无统计学意义(P>0.05),这与杨勇[10]、朱一维等[11]研究结果一致,为更好的选择手术时机指明了方向,早期手术给患者治疗赢得了时间,避免二次住院,减少痛苦减少费用等,值得推广。当然,本研究也有不足之处:样本量较少、术后远期效果尚需跟踪随访;患者发病时间和急性炎症轻中重程度上需制定统一标准;术者的腹腔镜手术经验及技巧也至关重要。
传统认为,急性胆囊炎发病时,胆囊壁充血水肿变脆伴有渗出,周围组织易粘连,镜下分离容易误伤胆总管、右肝管、胆囊血管、肝脏组织等,给患者造成极大伤害;其次,认为急性胆囊炎是腹腔镜手术中转率高的危险因素[12],因此主张先行炎症控制后,延期行腹腔镜胆囊切除术,即所说的延迟性手术治疗手段[13]。延期手术亦有不足之处:①保守治疗抗炎用药时间长;有些患者在短时间内即可能再次发作,需再次住院保守治疗,不能在预期内进行手术,增加住院次数及住院时间,增加患者痛苦和经济负担;②保守治疗过程中可能出现胆囊破裂、穿孔、胆漏、胆汁性腹膜炎,以及难以控制的腹痛等,导致保守治疗失败,失去腹腔镜微创手术机会,增加急诊开腹手术概率;③延期手术,炎症渗出转变为增生期,三角区纤维组织增生致致密粘连,根据笔者经验在保守后6~8周时炎症仍没有完全消退吸收,手术操作难度大,更易出现更严重并发症,如胆管损伤等;④保守治疗症状暂时得到缓解,但是病因并没有得到消除,复发率高,所以手术治疗逐渐成为首选的治疗方式[14];⑤结石可进入胆总管导致胆总管梗阻、胆管炎及胆源性胰腺炎等,故即使合并胆源性胰腺炎时也主张早期行腹腔镜胆囊切除术[15]。基于以上几点,随着科技的发展、腹腔镜器械的不断更新、术者技术不断提高以及人们对疾病规律认识的提高,早期手术可能是患者期待的手术时机。
综上所述,早期腹腔镜胆囊切除术治疗急性胆囊炎患者术中出血量少,术后恢复快,避免因保守治疗可能导致的再次急性发作、胆源性胰腺炎及胆管炎等严重并发症的发生,符合患者利益,值得临床推广。
