睡眠障碍性呼吸对老年脑梗死患者血压变异性及短期预后的影响
2020-06-29张淑玲周艳丽朱太卿肖悠美滕军放周俊超
方 立 张淑玲 周艳丽 朱太卿 刘 瑞 肖悠美 滕军放 周俊超△
1)郑州人民医院,河南 郑州 450000 2)郑州大学第一附属医院,河南 郑州 450000
睡眠障碍性呼吸(sleep-disordered breathing,SDB)是一组与睡眠障碍相关的呼吸疾病,包括鼾症、睡眠呼吸暂停低通气综合征(obstructive sleep apnea hypopnea syndrome,OSA)、陈施式呼吸等[1]。脑卒中患者50%~80%伴发SDB,且>90%SDB患者表现为OSA[2]。OSA与心脑血管疾病风险密切相关[3-4]。老年脑卒中早期病情进展较为常见,高达25%~40%[5]。有研究认为,睡眠障碍可引起卒中事件进展加重[6]。且睡眠障碍已被证明是与血压变异性异常相关[7]。而血压变异性与患者神经损害的严重程度及梗死预后相关[8]。由此推测睡眠障碍性呼吸可能通过介导血压变异改变对老年脑梗死短期预后产生影响。国外有相关的少量研究,但国内目前尚未见相关研究。为此本研究通过对226例急性老年脑梗死患者进行多导睡眠监测及动态血压监测,以探查急性期老年脑梗死患者SDB与血压变异的关系,并对短期预后的影响进行分析,为卒中较好预后探寻更多方法。
1 对象与方法
1.1对象选取2012-06-2019-09在郑州人民医院神经内科住院就诊的患者226例。纳入标准:(1)年龄≥65岁;(2)既往无脑卒中史,首次发病,发病时间在 48 h 内,头部CT或MRI确定脑梗死病灶;(3)除外房颤、风湿性心脏瓣膜病等引起的脑栓塞,符合全国第 4 届脑血管病学术会议修订的诊断标准;在患者入院当天及入院后3 d应用NIHSS评分评估患者的神经功能缺损程度;(4)入院后均能够配合完成多导睡眠监测及动态血压监测;(5)自愿签署知情同意书。排除标准:(1)有脑卒中史;(2)意识障碍或口服精神类药物者,病情进展后影像学检查脑出血、短暂性脑缺血发作、梗死后出血或其他脑动脉发生的脑梗死,因全身性疾病,如感染、电解质紊乱、低血糖等所致的病情进展;(6)合并各种精神科疾病患者。剔除标准:(1)睡眠监测资料数据可靠性<90%者;(2)动态血压有效数据<80%者;(3)其他不符合纳入标准者。将NIHSS 评分中的肢体肌力、意识水平、凝视3项指标中,任意1项下降≥2分或在语言测评中评分下降≥3分,或在发病3 d内死亡的患者纳入进展组,其余情况认定病情稳定或好转。226例患者中男98例,女128例,年龄65~85(72.8±11.2)岁。白天血压值(154.2±9.4)mmHg,夜间血压值(133.6±10.4)mmHg。将226例入组患者按照是否发生终点事件分为进展组和非进展组,2组基线资料比较差异均无统计学意义(P>0.05)。见表1。本组患者住院期间无死亡病例。本研究得到郑州人民医院伦理委员会的批准,所有患者均签署知情同意书。
1.2方法
1.2.1 监测设备和方法:入组患者入院后第1天即行多导睡眠监测(由携带式睡眠监测信号采集仪和测评数据分析系统(CardioPulmonary Coupling,CPC)组成,型号:ALLIS-6)。方法:将采集仪贴片贴在左侧胸骨旁第2~3肋间(男性)或左侧锁骨正中线第2肋间位置(女性)。监测当晚应禁止口服精神类药物,睡前禁止饮酒、咖啡和茶以及剧烈活动、情绪激动等。次日将结果上传,分析评价结果。测评指标:总睡眠时间(total sleep time,TST)、入睡潜伏期(sleep latency,SL)、夜间觉醒次数(awaking number,AN)、睡眠效率(sleep efficiency,SE)、睡眠分期S1、S2、S3、S4 占整个睡眠时间的百分比,即 S1%,S2%,(S3+S4)%(S3 和 S4 属于深睡眠,合为1个统计单位)、快速眼动睡眠(rapid eye movement,REM) 百 分 比、REM 潜 伏 期(rapid eye movement latency,RL),睡眠呼吸暂停低通气指数(apnea hypopnea index,AHI)。呼吸睡眠紊乱指数RDI=(整夜的呼吸暂停+伴或不伴氧减低通气)/总监测时间[9]。
1.2.2 24 h动态血压监测:采用德国IEM公司生产的动态血压记录及分析仪。方法:袖带位于非优势肘上。初始值与使用标准水银柱血压计测量同臂血压值的差值应<5 mmHg。监测当天正常活动,但避免剧烈活动,感受到自动测压时保持上臂静止并袖带平于心脏水平。设定(06:00~22:00)每30 min自动测量1次,(22:00~06:00)每60 min自动测量1次。24 h后将结果上传,进行分析。血压变异度指标:全天收缩压的标准差、血压变异系数(coefficient of variability,CV),即血压平均值的标准差/平均血压×100%(SD/×100%)[10]。夜间血压下降率=(昼间平均压-夜间平均压)/昼间平均压×100%。根据夜间血压下降百分率的幅度分为:夜间血压下降10%~20%者为杓型血压,0~9%者为非杓型血压[10],并计算非杓型患者比例。
2 结果
2.12组睡眠及血压变异比较2组SL、深浅睡眠比例、REM 期睡眠潜伏期及AN、舒张压标准差比较,差异无统计学意义(P>0.05),而SE、TST、S3+S4/%、REM 期睡眠比例及RDI、AHI、收缩压标准差比较,差异有统计学意义(P<0.05)。见表2、表3。
2.2中高度睡眠呼吸紊乱指数组与轻度组比较高收缩压标准差、非杓型比例明显增多,差异有统计学意义(P<0.05)。见表3。
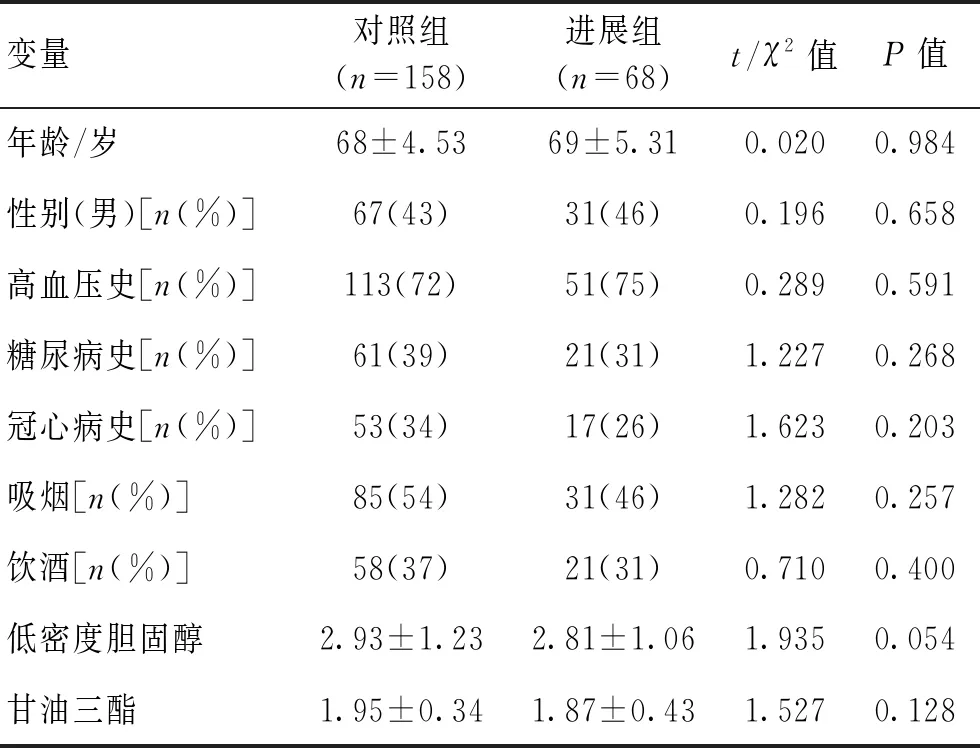
表1 进展组与对照组一般资料对比
3 讨论
SDB与卒中的发生相关[11]。研究表明,卒中尤其内囊区梗死患者具有较高的SDB发生率。与无SDB患者相比,伴有SDB的卒中患者急性期预后更差,病死率更高[12]。证实SDB是卒中后死亡相关的独立危险因素[12]。任何导致睡眠减少或分裂的原因,如睡眠限制、睡眠呼吸暂停,都会对心血管系统造成损伤[11]。研究证实,OSA的存在与卒中患者早期死亡风险增加有关[12]。睡眠中重复性呼吸暂停导致慢性间歇性缺氧、频繁微清醒等可能是导致脑血管疾病进展的原因[3,5]。另外,睡眠碎片化会导致非杓型血压[13]。非杓型血压与卒中风险增加有关[11]。与脑功能状态恶化和脑血流量降低有关[14]。同时,生物睡眠期间的血压调节与心血管风险(包括卒中风险)有着独特的关系[15]。睡眠期典型的非杓型血压与许多不良的心脏和神经结局相关[16]。本研究也发现,中重度RDI组患者非杓型血压比例明显增高。同时发现夜间觉醒次数及低通气指数与患者病情进展有关,与上述结论相一致。
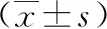
表2 进展组与对照组睡眠及血压变异比较

表3 睡眠呼吸紊乱指数分组与血压变异关系
一项卒中和短暂性脑缺血发作患者睡眠呼吸暂停频率的荟萃分析发现,其中AHI>5的卒中患者中71.4%存在SDB[17]。在68例经证实的腔隙性梗死患者中,SDB的发生率更高,其中69%的患者更是AHI≥10[18]。与无陈施式呼吸的患者相比,陈施式呼吸的患者表现出更高的AHI指数,以及预后中更低的Barthel指数和加拿大神经量表得分CNS(作为衡量卒中严重程度的指标),更长的住院时间[19]。而且,AHI>10的患者存在复发性卒中比例更高,差异有统计学意义。而不明原因卒中患者中SDB发病率最高,证实SDB对脑血管事件影响程度超出了其他传统心血管危险因素[17]。本研究还发现,反映睡眠障碍呼吸的其他指标(总睡眠时间、睡眠效率、呼吸暂停低通气指数、呼吸紊乱指数以及REM期睡眠比例)与患者短期病情进展有关。
病理生理研究发现,该类患者存在脑灌注量减少和凝血能力增加,以及代谢、血液学和血流动力学均有改变,SDB的存在被认为是引起以上病理生理改变的潜在机制[12]。另有研究发现,腔隙性脑卒中合并SDB患者中皮层下穿支动脉存在不同程度的血流减少[20]。
在一项161例首次卒中患者2 a内随访研究中,AHI>30是生存率较低的独立因素,每增加一个额外的AHI单位,病死率风险就增加5%[21]。提示SDB可能是与首次卒中后死亡结局的独立危险因素[21]。OSA作为SDB中的一种亚型。与无OSA患者相比,卒中患者OSA的存在与早期死亡风险增加相关[22]。对SDB的早期干预治疗中,也证实OSA对卒中的影响。同一组患者共随访5 a,持续气道正压(continuous positive airway pressure,CPAP)组患者无心血管事件生存率高于对照组[23]。无并发症的重度OSA患者用CPAP治疗4个月,动脉粥样硬化及颈动脉内膜中层厚度得以改善。早期鼻腔CPAP对卒中合并中重度OSA患者的长期生存有积极影响。早期诊断和及时CPAP,对于降低与睡眠障碍相关的卒中风险是必要的[12]。在OSA患者的脑循环中发现了一些更具体的机制。研究表明,SDB可在缺血半暗带区引起损伤。经颅多普勒检查证实窒息期间脑血流减少和变化[12]。VALIPOUR等[23]观察到呼吸暂停和低通气时大脑氧合降低,这可能导致缺血半暗带进展和加重预后。世卫组织发现,睡眠期较高的AHI和较长的呼吸暂停时间与较低的脑血管缺氧反应性相关。提示OSA相关的间歇低氧是初始损伤的主要原因。另一方面,OSA破坏了脑血管的自动调节。自动调节是脑血管系统在灌注压(即血压)波动时维持相对恒定血流的机制,当大脑自动调节功能受损时,脑血流被动地跟随全身血压波动,在血压较低期间容易增加脑缺血的风险,在血压升高期间容易增加脑血管损伤的风险。提示OSA增加了血压变异性。研究发现,RDI>33.1的患者在常氧下的血压缓冲能力较低[24]。RDI较高者短期预后较差,提示SDB严重程度与脑自动调节改变之间的剂量-反应关系[24]。本研究也发现,RDI较高患者短期预后较差,与上述研究结论相一致。
另外,对于OSA患者血压变异性升高可能是心血管事件的有力触发因素。研究提示,AHI与标准差和收缩压变异系数独立相关,且呈正相关[25]。接受CPAP治疗依从性良好的的患者中,CPAP治疗显著减少BPV,CPAP治疗的合并OSA急性脑梗死患者在卒中的第1天(病程≤30 d)内NIHSS评分的平均下降幅度更大[5]。提示CPAP可能是通过纠正血压变异性,改善血管自动调节机制,改善神经功能预后。
本研究发现,AHI指数、RDI指数可能是预测合并SDB老年脑梗死患者的短期预后的简便指标。推测合并SDB老年脑梗死患者短期预后较差的原因可能与血压变异性升高有关。
