基于离散事件模拟模型的急诊拥挤度评价方法研究
2020-06-11祝鹏英高亚翠
陈 琪,祝鹏英,高亚翠,石 娟,么 颖
(天津医科大学总医院,天津300052)
急诊科拥挤是指急诊医疗服务需求超过急诊、医院或两者所能给病人提供的资源。急诊室过度拥挤和病人在急诊室的滞留会增加不良事件发生率,延长病人住院时间,降低病人满意度,增加住院费用和病死率[1-4]。医院可以通过拥挤评分来量化急诊科的拥挤程度,使卫生专业人员能够预测即将到来的拥挤问题,并提前做出更好的资源和人力配置决策[5-8]。目前使用较广泛的评分量表是视觉模拟评分(VAS)和国家急诊科拥挤度评分表(NEDOCS)[3]。本研究对这两种评价方法用于急诊科拥挤度的评价效果进行探究,现将结果报道如下。
1 资料与方法
1.1 一般资料 天津医科大学总医院共有2 468 张病床,年急诊量超过30 万例。收集2018 年12 月21 日—2019 年1 月19 日该医院急诊科就诊病人数据,依据2018 版《急诊预检分诊分级标准》规定将病人病情危急程度分为4 级,记录每例病人4 个关键时间点数据:①到达时间,即病人通过救护车或步行到达急诊科的时间;②获得床位时间,即病人被分配至急诊床位的时间;③处置决定时间,即医生决定将病人收住院,或完成治疗、护理后嘱病人回家时间;④离开时间,即病人离开急诊科到达病房或回家时间。
1.2 研究方法 使用Arena 仿真软件创建急诊离散事件仿真模型[9]。该模型的到达点是非平稳的,通过该模型生成每个模拟病人的预检分诊分级和4 个关键时间点,然后将这些时间点与医护人员配比结合起来,用于计算拥挤度评分值并进行分析。在离散事件仿真模型中,每例仿真病人按照给定顺序遇到以下过程:到达急诊科;按预检分诊标准接受分诊;获得急诊科床位;开始接受诊疗;决定收住院或无须住院;开具医嘱离开急诊科。使用原始病人数据拟合到达时间和离开时间分布,并将结果纳入模型。利用K-S 检验和平方误差值,对不同分布函数的拟合优度进行评价。使用入口-通过-出口方法分析急诊拥挤度[10-11]。急诊科工作时间≥5 年的医生、护士及分诊护士4 h(00:00、04:00、08:00、12:00、16:00、20:00)对拥挤度进行1 次评分,计算评分平均值作为最终评分。找到每个评分检测到的报警阈值,并通过与急诊拥挤度的历史数据90%阈值进行比较[12],检测2 种拥挤度评分在“拥挤”和“严重拥挤”2 种假设情况下的预测能力。
1.3 评价工具 ①VAS:研究者即时评估00:00、04:00、08:00、12:00、16:00、20:00 的急诊科拥挤度,并将结果在直观评分量表上记录。直观评分量表刻度分为0~10,0 表示“不忙”,2 表示“忙”,4 表示“特别忙但不拥挤”,6 表示“拥挤”,8 表示“严重拥挤”,10 表示“危险拥挤”[13]。②NEDOCS:NEDOCS=(Pbed/Bt)×85.8+(Padmit/Bh)×600+Wtime×5.64+Atime×0.93+Rn×13.4-20。其中Pbed为急诊总在床病人数(包括急诊科平车和输液椅上治疗的病人,不包括候诊区病人);Bt为急诊治疗床位数(卫生行政部门批准的床位);Padmit为等候住院床的病人数(急诊留观病人数);Bh 为医院床位数;Wtime为最后上急诊病床的病人候床时间;Atime为等待住院最长时间;Rn为机械通气病人数。NEDOCS 拥挤度评分0~20 分表示“不忙”,20~60 分表示“忙”,60~100 分表示“特别忙但不拥挤”,100~140 分表示“拥挤”,140~180 分表示“严重拥挤”,180~200 分为“危险性拥挤[3,14]”。
2 结果
2018 年12 月21 日—2019 年1 月19 日就诊的病人中约4%的病人由于缺少4 个关键时间点数据或急诊滞留时长无效(如从到达到离开只有几分钟)被排除。将剩余病人数据作为仿真模型估计和拥挤度评分计算的数据来源。
2.1 离散事件仿真模型构建与数据分布拟合性分析 根据病人实际到达时间计算其到达间隔时间,通过评估到达间隔时间分组,将数据分布进行拟合性分析。K-S 检验结果显示:P>0.13,平方误差<0.003,表明间隔时间数据分布具有良好的拟合性,到达间隔时间近似服从泊松分布[15]。
2.2 仿真模型验证 构建仿真模型后,首先需验证该模型是否是对急诊科的合理重构[9]。研究者使用模拟模型,在365 d 的热身期后进行为期30 d 的单次复制。对实际数据和模拟数据的急诊科病人平均滞留时长(统计每日00:00、04:00、08:00、12:00、16:00、20:00 病人滞留时长,均值即为平均滞留时长)以及每日16:00~24:00 的VAS 拥挤度评分、NEDOCS 拥挤度评分进行评估、计算。为减少数据在序列中出现自相关影响,规定每天获取1 次数据,最终实际数据序列与模拟数据序列各获得15 个数据点,其中,模拟数据来自奇数日数据,实际数据来自偶数日数据。采用配对t 检验检验实际数据和模拟数据平均性能指标之间的差异,结果显示:滞留时长差值95% 置信区间(CI)为(-0.093,0.663)h,P=0.779;VAS 拥挤度评分差值95%CI 为(-0.143,0.087)分,P=0.601;NEDOCS 拥挤 度 评 分 差 值95%CI 为(-0.496,17.254)分,P=0.662。其结果为仿真模型在繁忙时段的平均滞留时长和2 个拥挤度评分提供了有效的统计支持,表明仿真模型是对急诊科的合理重构。
2.3 仿真模型数据与实际数据比较 在24 h 预热期后人工模拟急诊科2019 年2 月1 日—2019 年2 月7 日的100 组数据,计算VAS 和NEDOCS 拥挤度评分以及病人平均滞留时长。平均滞留时长估算方法为将急诊科病人总滞留时长(到达急诊科到离开急诊科的时长)除以给定周内观察时点的病人数量。由于模拟数据的平均拥挤度评分和平均滞留时间95%CI 较小,故以平均值绘制拥挤度评分和平均滞留时间图。模型输出数据与实际数据的拥挤度评分和平均滞留时间比较情况详见图1~图3。如给定周的100 次拥挤度评分和平均滞留时长高于90%阈值表示拥挤,低于90%阈值表示正常运行。
图1~图3 显示:实际数据曲线与模型数据曲线相比平滑度较差,但二者数值总体趋势吻合度较好。图3 显示:模型数据与实际数据的VAS 拥挤度评分均在每日约02:00 开始快速提高,约08:00 开始快速下降。可能是由于此时间段人员配置及床位分配变化较大。02:00 医护人员和可使用床位减少使VAS 分数提高;08:00 医护配置和可使用床位数量恢复至正常水平,VAS 拥挤度评分降低。从VAS 和NEDOCS 拥挤度评分以及病人平均滞留时长时间变化趋势来看,VAS拥挤度评分的时间变化趋势与平均滞留时长相似,尤其是每日峰值时间二者基本相同。NEDOCS 拥挤度评分的每日峰值时间在平均滞留时长之前。
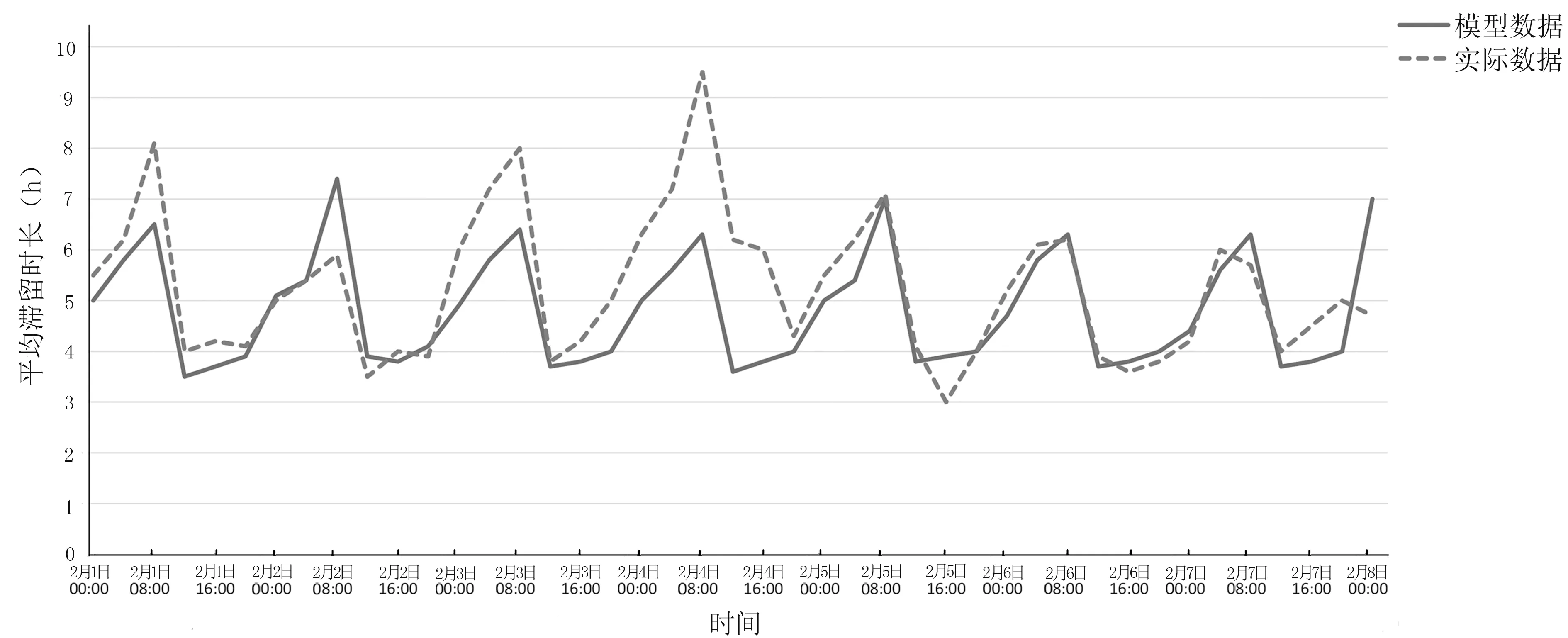
图1 模型数据与实际数据平均滞留时长比较
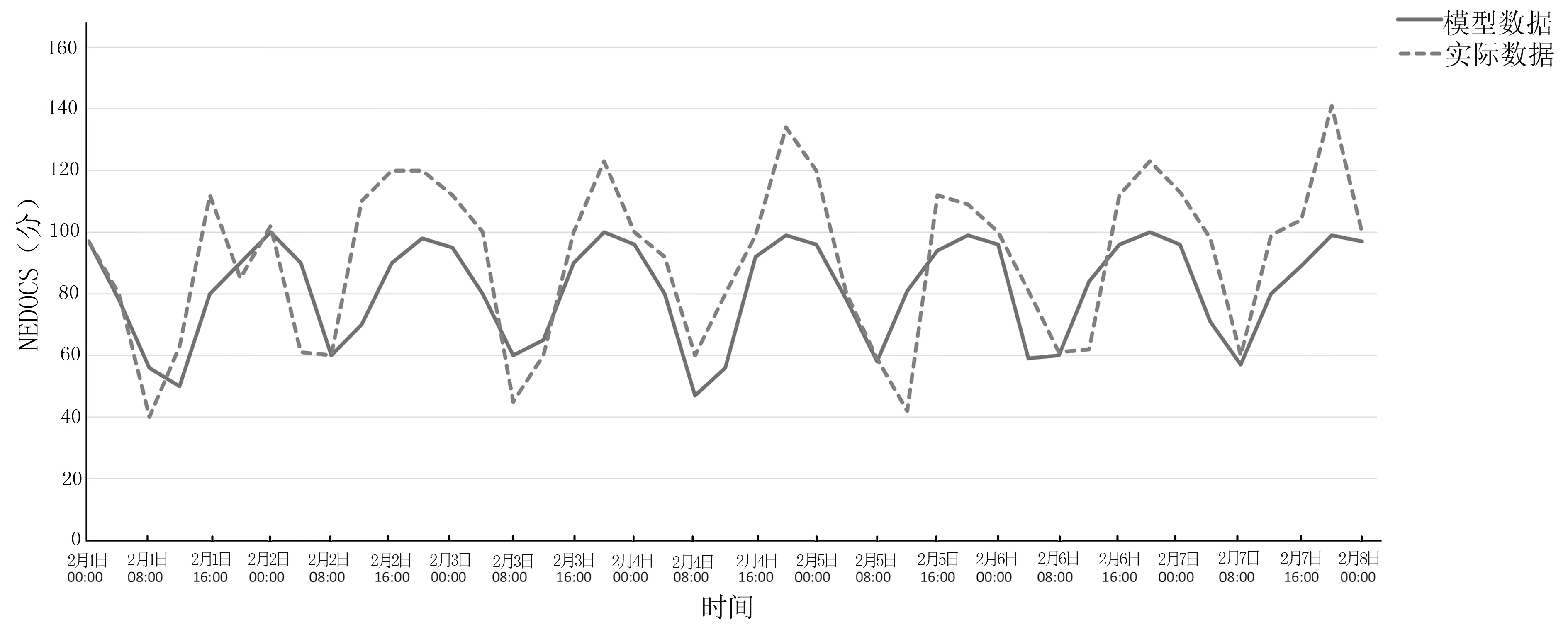
图2 模型数据与实际数据NEDOCS 拥挤度评分比较
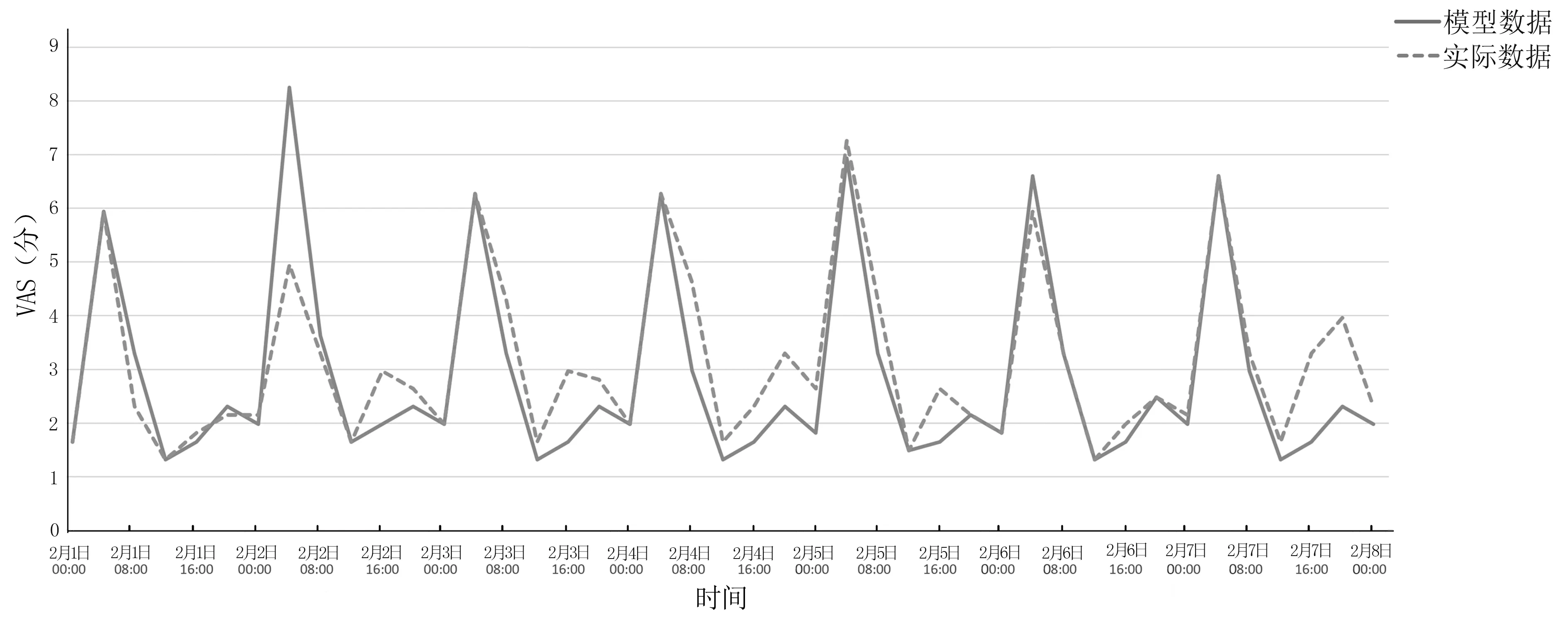
图3 模型数据与实际数据VAS 拥挤度评分比较
2.4 拥挤场景及严重拥挤场景模拟结果 调整基线模型以模拟急诊科拥挤和严重拥挤场景。
2.4.1 拥挤场景 根据正常到达病人的百分比,逐步增加病人数量以模拟拥挤场景。假设某疾病暴发,急诊科会在1 周的第1 天08:00 接诊第1 例病人,病人数量约为正常数量的105%;第2 天和第3 天病人数量约上升为正常数量的125%;第4 天,病人数量逐渐下降至正常。
为分析VAS 和NEDOCS 拥挤度评分在预测和检测此拥挤场景的准确度,研究者对2 种评分的每小时阈值均进行计算,该阈值模拟了医护人员在实践中评估拥挤度评分的方式。以90%每小时阈值为观测值。在正常运行条件下对急诊系统进行为期30 d 的模拟,将评分结果按小时分组并按升序排列,确定每小时阈值为x,x 在观测值90%的范围内。在实时情况下,可以将基于历史数据的每小时阈值纳入急诊监控中,拥挤度得分超过阈值,提醒医护人员注意潜在的拥挤情况。图4 为来自100 个拥挤试验的模拟拥挤NEDOCS评分与90%每小时阈值比较情况,图5 为来自100 个拥挤试验的模拟拥挤VAS 评分与90%每小时阈值比较情况。
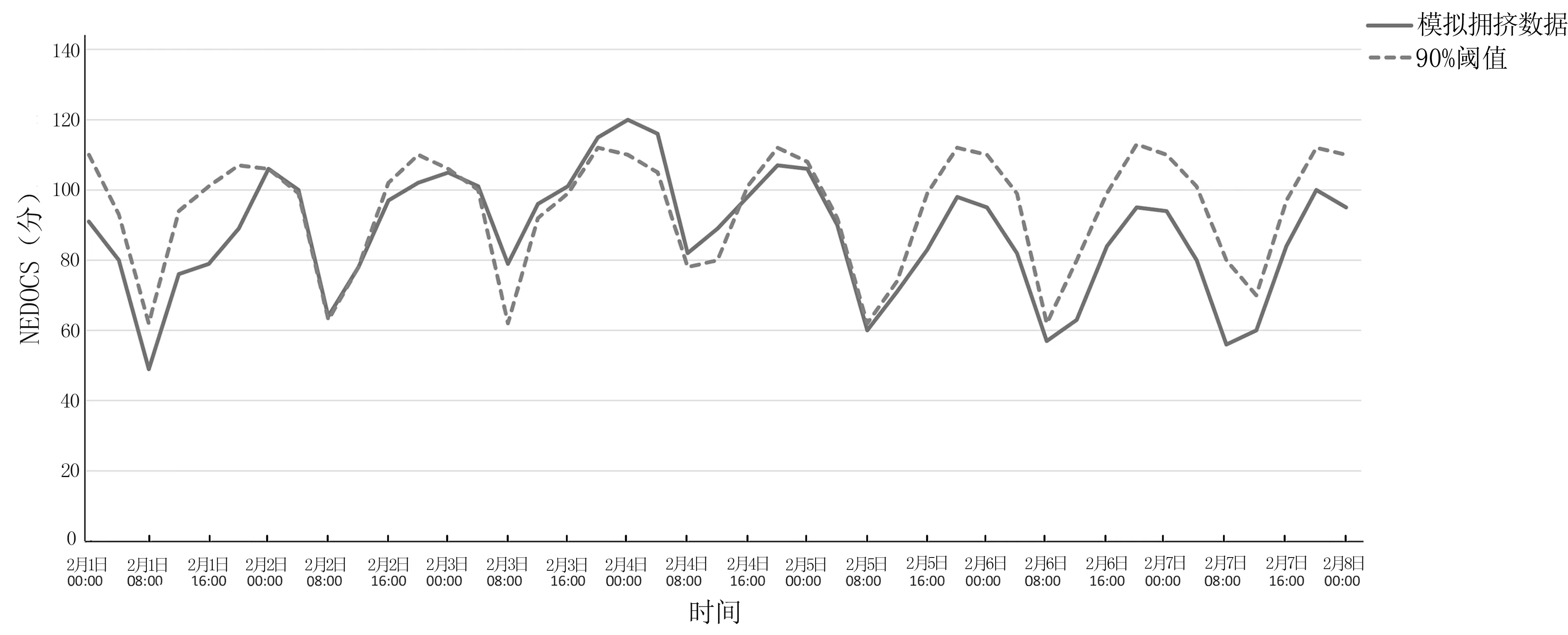
图4 模拟拥挤NEDOCS 评分与90%每小时阈值比较
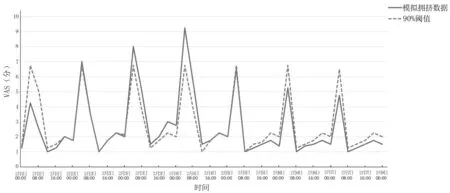
图5 模拟拥挤VAS 评分与90%每小时阈值比较
图4 和图5 显示:在拥挤场 景 中,第2 天VAS 和NEDOCS 拥挤度评分开始超过90%每小时阈值,前期VAS 和NEDOCS 拥挤度评分值围绕阈值上下波动,从第2 天约05:00 开始VAS 拥挤度评分在较长一段时间内始终保持在阈值之上,从第3 天约02:00 开始NEDOCS 拥挤度评分在较长一段时间内始终保持在阈值之上。
为进一步明确VAS 和NEDOCS 拥挤度评分对拥挤场景的预测能力,研究者对VAS 和NEDOCS 拥挤度评分在疾病暴发前未超过90%每小时阈值的试验百分比(100 个)进行计算,发现当病人负荷增加时VAS 和NEDOCS 拥挤度评分超过90%每小时阈值,VAS 在73% 的试验中出现了报警,而NEDOCS 在47%的试验中出现了报警。说明VAS 和NEDOCS 拥挤度评分均可能为拥挤场景提供警报,且VAS 拥挤度评分可能比NEDOCS 拥挤度评分有更强的预测能力。
2.4.2 严重拥挤场景 以拥挤场景中,2 倍的病人数量模拟急诊科严重拥挤场景。图6 为来自100 个严重拥挤试验的模拟拥挤NEDOCS 评分与90%每小时阈值比较情况,图7 为来自100 个严重拥挤试验的模拟拥挤VAS 评分与90%每小时阈值比较情况。
图6 和图7 显示:模拟严重拥挤VAS 和NEDOCS评分与90%每小时阈值相比,偏离幅度较大。VAS 拥挤度评分与NEDOCS 拥挤度评分相比,超过90%阈值的时间较早,从第1 天约09:00 开始VAS拥挤度评分超过90%每小时阈值,从第1 天约08:00 开始NEDOCS拥挤度评分超过90%每小时阈值。就警报数量而言,VAS 和NEDOCS 拥挤度评分在严重拥挤情景下出现报警的特点与拥挤情景相似,警报出现时间与拥挤情景相比更早。

图6 模拟严重拥挤NEDOCS 评分与90%每小时阈值比较
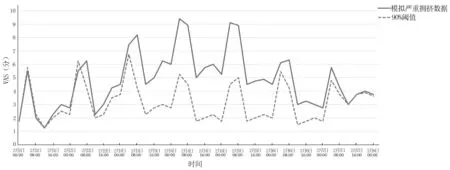
图7 模拟严重拥挤VAS 评分与90%每小时阈值比较
3 讨论
利用天津医科大学总医院急诊病人数据建立离散事件仿真模型研究2 种急诊拥挤评分的预测能力。首先通过比较预测数据(平均滞留时长和2 个拥挤度评分)与实际数据的结果验证模型。随后使用这个模型进行实验,以比较VAS 和NEDOCS 拥挤度评分的预测和检测能力,结果显示:VAS 和NEDOCS 拥挤度评分有助于预测和检测当前拥挤状况。以急诊平均滞留时长为指标对VAS 和NEDOCS 拥挤度评分结果进行比较,结果显示:NEDOCS 拥挤度评分能较好地描述急诊科拥挤情况。在正常工作流程下,NEDOCS 拥挤度评分的峰值出现在午夜,第2 天09:00 前有所下降;VAS 和NEDOCS 拥挤度评分能够预测疾病暴发后即将到来的大量人群,VAS 拥挤度评分可以较早捕捉到模拟的拥挤场景。此外,VAS 拥挤度评分在模拟试验中为73% 左右的急诊条件变化提供了预警,高于NEDOCS 拥挤度评分(47%),显示了较好的预测能力。
总之,VAS 和NEDOCS 拥挤度评分在研究和评估急诊科拥挤度方面具有潜在价值,其可能能够预测疾病暴发后即将到来的大量病人,从而向急诊管理部门发出警报,提醒其人群异常增多,有利于医院提前做好准备工作,缩短病人等待时间,使病人获得及时救治。
