胸壁切除术和非胸壁切除术治疗非小细胞肺癌的效果对比
2020-06-01张茂增胡为才2姬弘涛
张茂增,胡为才2,姬弘涛
(1.河南省鹤壁市人民医院心胸外科,河南 鹤壁 458030;2. 华中阜外医院胸外科,河南 郑州 450000)
非小细胞肺癌(NSCLC)在TNM分期T3期会出现胸膜的侵袭,此时胸壁切除是治疗的一种手段,但相关研究显示,胸壁切除术后容易出现呼吸衰竭、伤口感染、胸腔积液等并发症,部分患者需要胸壁重建[1]。虽然呼吸功能锻炼、术前运动锻炼、术后有效咳嗽和雾化等能够减少肺部感染等并发症,但该结论缺少高级别临床证据的支持。目前,评价肺癌手术的效果不仅仅依靠彻底清除肿瘤组织和5年生存率,还包括肺癌术后生活质量,需要对患者生理和心理两方面进行评估[2]。本文旨在探究胸壁切除术治疗非小细胞肺癌的效果,现将结果报告如下。
1 资料与方法
1.1 研究对象 选取2016年1月—2019年1月于我院手术治疗的非小细胞肺癌患者312例,其中行胸壁切除术37例,非胸壁切除275例。纳入标准:①经病理证实为NSCLC;②均为首次治疗且采用肺切除术;③年龄在30~70周岁;④临床分期在ⅡB~ⅢA。采用1∶1匹配,匹配因素包括性别、年龄、临床分期、肺叶切除部位,最终纳入胸壁切除术(研究组)37例,非胸壁切除术(对照组)37例。两组在性别构成、年龄、吸烟、病理类型、临床分期、放化疗、肺功能上差异不具有统计学意义(P>0.05),见表1。
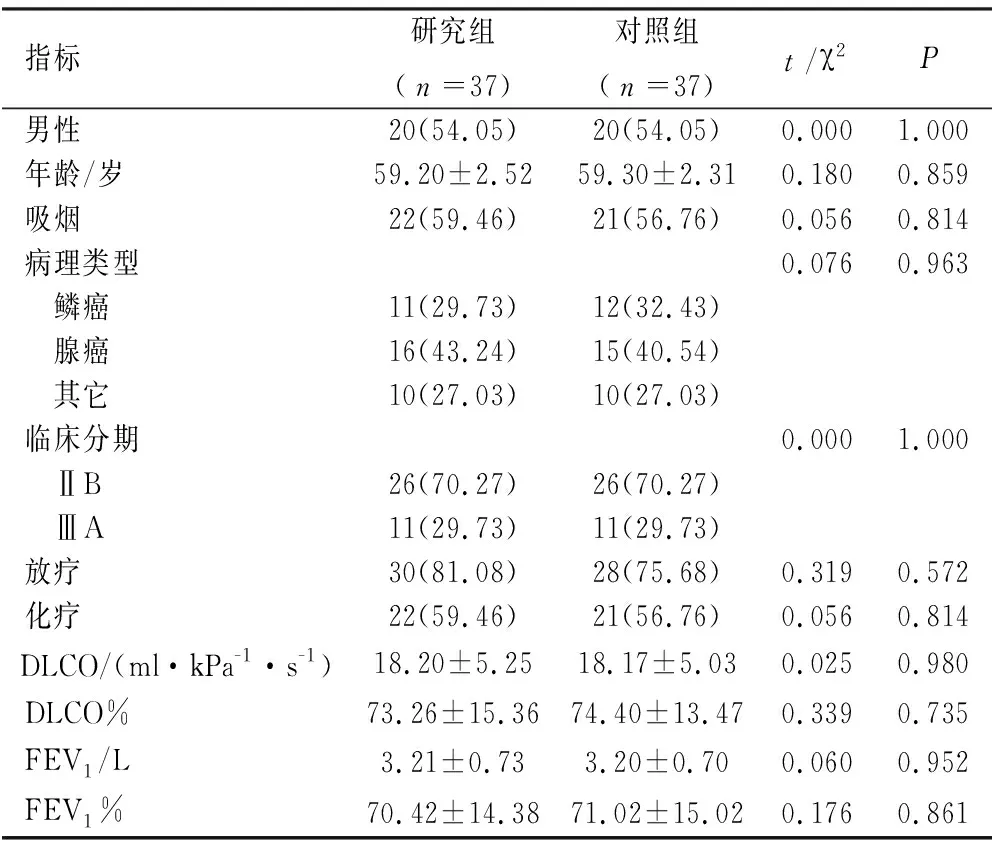
表1 两组基线资料比较

1.2 手术方法 对照组:术前CT、MRI或超声等检查未显示肿瘤组织侵犯胸壁。全身麻醉后,取侧卧位,在腋中线5~7肋间后外侧做一长约20 cm切口,逐层分离组织,术中观察胸腔纵隔淋巴结与肺门情况,闭合支气管后根据病变范围进行病变肺叶切除和淋巴清扫,彻底止血并留置引流管。研究组:患者术前CT、MRI或超声等检查显示肿瘤组织侵犯胸壁,并排除手术禁忌证,麻醉方式和体位同对照组,术中可见壁胸膜与肿瘤组织发生粘连,扩大3~5 cm后切除受累胸壁。若肿瘤组织未侵袭至胸膜深层或易剥离,采用胸膜外切除,范围包括肿瘤组织及其周边与壁胸膜。若已侵袭至深部结构或扩散至壁胸膜外则需切除整块胸膜。距肿瘤4 cm处切除肋骨组织,并利用胸壁肌肉组织或肩胛骨关胸。术中送切片标本进行病理检查,同时常规进行肺部切除和淋巴清扫,留置引流管。
1.3 疗效观察 比较两组总缓解率、围术期病死率、并发症发生率以及术后肺癌患者生存质量量表[肺癌症状量表(LCSS)]评分[3]。采用世界卫生组织(WHO)实体肿瘤近期疗效评价标准:完全缓解是指病灶组织消失且持续4周以上;部分缓解是指病灶组织的最大直径减少超过30%且维持4周以上;稳定是指病灶组织的最大直径减少小于30%且不能维持4周以上;病变进展是指病灶组织的最大直径不减反而增大且超过原直径的20%以上[4];总缓解率=(完全缓解+部分缓解)/每组总例数×100%。采用LCSS量表中3项总体评估得分(包括肺癌症状、疾病对正常生活的影响和总生活质量)对NSCLC患者治疗前、术后1个月、术后6个月进行肺癌生存质量的评估,通过视觉模拟量表来评估患者每一项总体得分的反应强度,让患者在100 mm水平线上进行标记评分,1 mm代表1分,范围0~100分,得分越高则患者术后生存质量越差[5]。

2 结果
2.1 围手术期病死率和并发症发生率 研究组围手术期病死率(5.41%)和对照组(2.70%)比较,差异无统计学意义(P>0.05),两组各类型并发症发生率差异无统计学意义(P>0.05)。见表2。
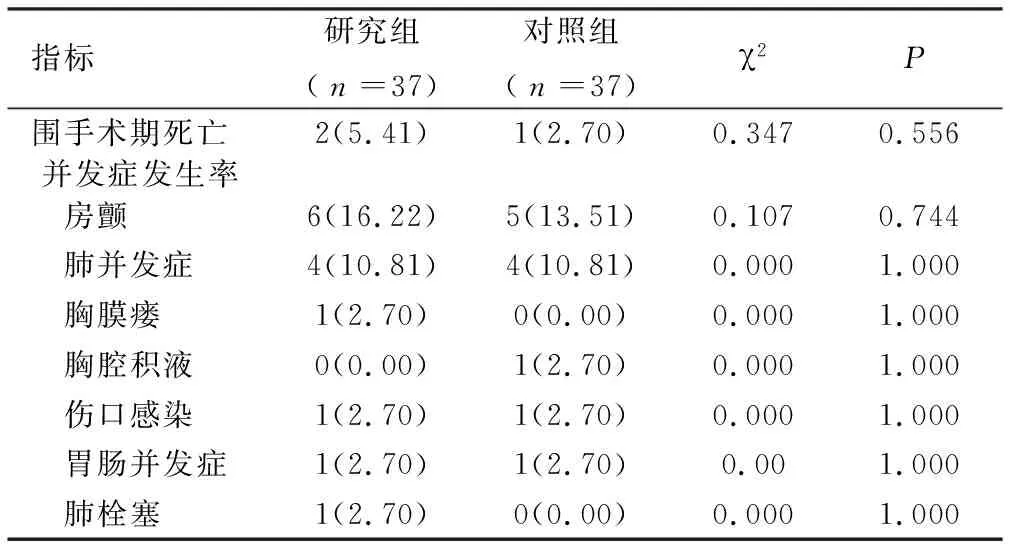
表2 两组围手术期病死率和并发症发生率
注:表内计数资料数据用[n(%)]表示
2.2 两组总缓解率 研究组总缓解率为48.57%,对照组总缓解率为41.67%,差异无统计学意义(P>0.05),见表3。
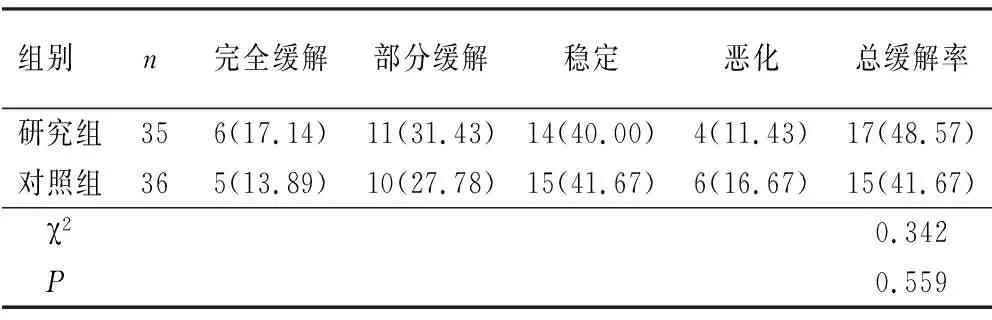
表3 两组治疗效果的比较
注:表内计数资料数据用[n(%)]表示
2.3 术前、术后LCSS评分 治疗后1个月和6个月,两组肺癌症状评分、正常生活的影响评分、总生活质量评分差异均无统计学意义(P>0.05)。见表4。
表4两组术前、术后LCSS评分比较单位:分
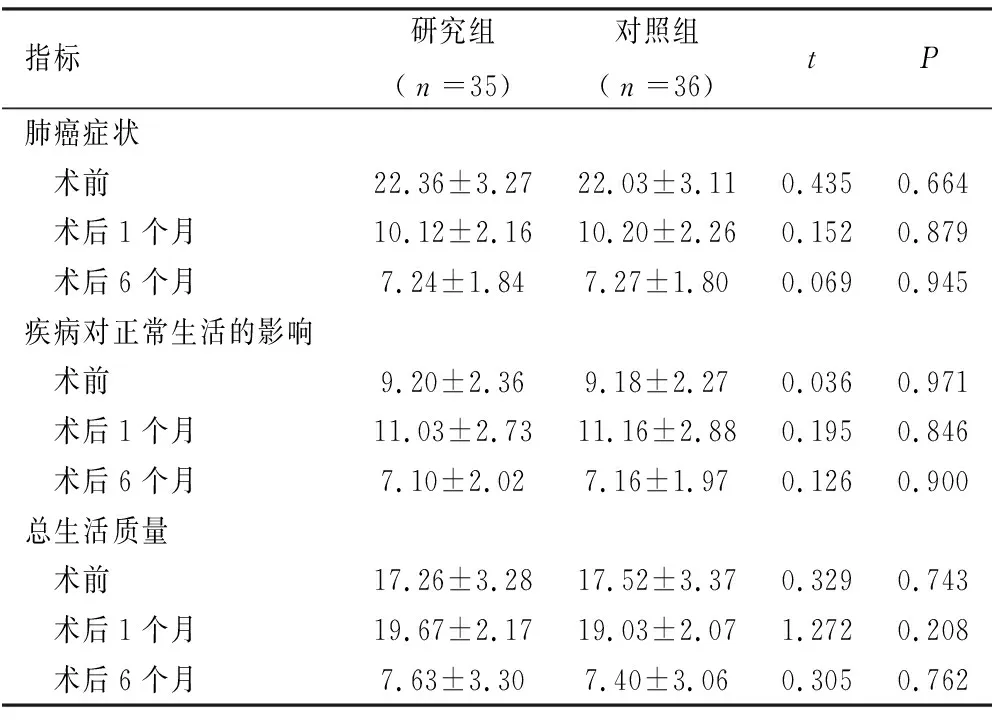
指标研究组(n=35)对照组(n=36)tP肺癌症状 术前22.36±3.2722.03±3.110.4350.664 术后1个月10.12±2.1610.20±2.260.1520.879 术后6个月7.24±1.847.27±1.800.0690.945疾病对正常生活的影响 术前9.20±2.369.18±2.270.0360.971 术后1个月11.03±2.7311.16±2.880.1950.846 术后6个月7.10±2.027.16±1.970.1260.900总生活质量 术前17.26±3.2817.52±3.370.3290.743 术后1个月19.67±2.1719.03±2.071.2720.208 术后6个月7.63±3.307.40±3.060.3050.762

3 讨论
NSCLC的治疗包括手术切除、放疗和化疗,并且同步放化疗可显著提高局部晚期NSCLC总体生存率[6]。研究表明,6%~8%NSCLC患者存在恶变组织侵袭胸膜[7]。对于临床分期在ⅡB~ⅢB的患者,肺部切除、胸壁切除加淋巴清扫是标准术式,但会因此造成胸壁大块缺损,胸壁完整性和密闭性受破坏,容易增加术后并发症,如胸壁浮动、反常呼吸,甚至造成呼吸衰竭,部分患者在软组织缺损、骨性缺损或复合缺损的基础上需要胸壁重建[8-9]。胸壁受侵袭患者肿瘤切除不完全会影响长期生存率,但是目前,对于肺癌术后效果的评价不只是局限于生存率,还包括术后生活质量。有研究显示,当NSCLC患者胸壁切除不可避免时,与未行胸壁切除的患者相比,接受胸壁切除并不会影响患者术后2年内的肺功能[10],但对生活质量影响暂不明确。
在本研究中,研究组与对照组在围手术期病死率、各类型并发症发生率差异不具有统计学意义,说明了胸壁切除术并未增加NSCLC患者手术病死率和并发症发生率。上述结果的可能原因在于胸壁切除术技术成熟,不增加肺癌手术整体难度,除患者一般状况差造成死亡外,一般均能耐受。赵夏等[11]研究显示,NSCLC患者行肺叶切除联合胸壁切除术围手术期死亡率4.7%,未行胸壁切除术组死亡率2.8%,两组无统计学差异。因此,NSCLC患者行肺叶切除联合胸壁切除术相对安全。
LSSC量表是一份具有疾病特异性和部位特异性的量表,用来评价肺癌相关的生理、心理和整体生活质量,具有较好的稳定性和可靠性,可用于多中心试验研究[12],比其它量表的发展更完善,能全面体现肺癌各方面的生存质量。治疗1个月后,两组肺癌症状评分较前均有所下降,疾病对正常生活的影响评分、总生活质量评分较前有所升高;治疗6个月后,其生活质量升高,评分降低,且优于治疗前。但是治疗后两组肺癌症状评分、疾病对正常生活的影响评分、总生活质量评分均无统计学差异。以上结果说明了肺癌手术会影响患者短期生活质量,但其长期生活质量有所改善,与非胸壁切除术相比,胸壁切除并不恶化NSCLC患者生活质量。产生上述结果的主要原因在于手术切除肺叶需要一定时间恢复,两组疾病短期正常生活的影响评分受肺癌手术的影响升高,接受肺切除的患者胸部稳定性受损和肋间肌损伤,影响气体交换功能造成短期肺功能下降,影响生活质量,但经过一段时间的恢复和功能锻炼,肺气体交换功能逐渐改善。此外,胸痛是需要行胸壁切除术NSCLC患者典型症状之一,对肿瘤侵袭胸膜的患者行胸壁切除能够降低胸痛发生率,改善肺癌症状评分(LCSS)评分。Heuker D等[13]研究发现,胸壁切除术后患者生活质量会短期受损,但长期随访未见患者生活质量下降,且胸痛发生率显著降低,与本文研究结论一致。因此,与非胸壁切除者相比,胸壁切除术并不恶化NSCLC患者长期生活质量。
对于行胸壁切除术的NSCLC患者,胸壁切除的完整性、淋巴结分期、浸润深度和切除方式等均与其预后具有相关性,且辅助放化疗能够提高患者预后生存率[14-15]。胸壁切除术虽在一定程度上增加了手术风险,但有助于患者生存。同时,随着胸腔镜技术的应用,NSCLC的手术创伤逐渐减小,并发症降低,能够提高生活质量[16-17]。
综上所述,与非胸壁切除术相比,NSCLC患者肿瘤侵犯胸壁行胸壁切除术并未增加围手术期死亡率和并发症,且胸壁切除术并未恶化患者长期肺癌生存质量。
