血管内皮生长因子表达及基因多态性与妊娠期糖尿病风险的相关性
2020-05-29王艳艳张静文蔡娅琼
王艳艳, 张静文, 蔡娅琼
(1.山东省济宁市第一人民医院产科, 山东 济宁 272000 2.山东省青岛市妇女儿童医院产科, 山东 青岛 266000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是一种在妊娠前糖代谢正常或存在糖耐量下降情况,在妊娠期出现的高血糖代谢疾病且是妊娠期严重的并发症之一[1]。近年来,虽然各地的GDM的发病率存在一定的差异,但是整体上呈现明显的递增趋势。有文献显示GDM一方面在一定程度上影响了胎儿的生长发育,另一方面会引起新生儿低血糖、巨大儿及呼吸困难等不良事件发生率增高,增加了胎儿死亡和母体分娩损伤等发生的风险[2]。目前,GDM的发病机制尚没有明确的结论,其发病原因可能与肥胖、遗传、胰岛素抵抗等因素有关[3]。大部分GDM产妇在产后糖代谢功能恢复正常,但是仍然存在少部分GDM产妇在产后远期会发展为Ⅱ型糖尿病,因此许多科研工作者普遍认为GDM的发病机制与Ⅱ型糖尿病的发病机制存在一定的相似之处。血管内皮生长因子(vascular endothelial growth factor,VEGF)是一种高度特异性的促血管内皮细胞生长因子,其参与糖尿病血管并发症的发生发展过程。有研究表明,VEGF的基因中存在着多个多态性位点,其中VEGF-460C/T基因多态性影响着VEGF的水平且与糖尿病视网膜病变紧密相关[4]。但是有关VEGF-460C/T基因多态性在妊娠期糖尿病中研究甚少。基于此,本研究探讨VEGF-460C/T基因多态性与GDM风险的相关性。
1 资料与方法
1.1 一般资料:选取在2016年2月至2018年2月期间来我院就诊的GDM孕妇76例及同期正常健康妊娠孕妇76例进行研究。纳入标准:①孕周为24~28周;②符合妊娠期糖尿病的诊断标准;③足月分娩。排除标准:①孕前患有糖尿病患者;②患有严重肝肾功能不全、代谢功能障碍及严重传染性疾病等患者;③不配合研究患者。其中GDM孕妇作为观察组,正常妊娠孕妇作为对照组。患者年龄22~34岁,平均年龄(25.60±3.68)岁;体质指数(body mass Index,BMI)24~28kg/m2,平均(26.33±2.32)kg/m2,分娩孕周37~42周,平均(38.53±1.21)周。本研究获得我院伦理委员会的批准同意,且患者签署知情同意书。
1.2 研究方法:在清晨抽取两组患者的肘静脉血5mL,其中1mL使用2%的乙二胺四乙酸进行抗凝处理,保存在-20℃的冰箱中,用以提取全血基因组DNA。剩余的4mL进行常规离心分离血清,同样保存在-20℃的冰箱中,进行生化指标的测定。采用酶联免疫吸附实验测定血清VEGF的水平,其中VEGF试剂盒购自武汉云克隆科技股份有限公司,多功能酶标仪购自美国PERKIN ELMER公司,操作流程严格按照试剂盒说明进行。采用全自动生化分析仪(购自日本东芝公司)测定空腹血糖(fasting plasma glucose,FPG)、血清总胆固醇(total cholesterol,TC)、三酰甘油(Triglyceride,TG)、高密度脂蛋白胆固醇(high density liptein cholesterol,HDL-C)、低密度脂蛋白胆固醇(low density lipoprotein chesterol,LDL-C)及糖化血红蛋白。 采用酚-氯仿经典方法体外外周血基因组。采用聚合酶链反应-限制性片段长度多态性检测VEGF-460C/T基因多态性。根据VEGF基因的核苷酸序列进行设计各位点的扩增引物,采用聚合酶链式反应(polymerase chain reaction,PCR)对目的基因片段进行扩增。其中PCR扩增的引物序列:VEGF-460C/T引物,上游:5-CTCTTTTAGCCAGAGCCGGG-3,,下游:5,-TGGCCTTCTCCCCGCTCCGA -C-3,;在PCR反应体系(25μl)中100ng提取的DNA,1.0 IU Taq DNA聚合酶(TaKaKa公司生产),2μl上游及下游引物2×PCR buffer。其中PCR的反应条件:95℃条件下变性6min;94℃ 30s,60℃ 30s,72℃ 45s,进行30个循环;最后进行72℃延伸10min。其中限制性内切酶BsaHI(购自北京百奥莱博科技有限公司),NIaⅢ酶切。其中酶切产物进行3%琼脂糖电泳,采用溴化乙锭染色成像用来判定酶切的基因型。
1.3 观察指标:记录两组孕妇的血清VEGF的水平以及统计VEGF-460C/T基因型及等位基因频率。
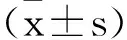
2 结 果
2.1 两组孕妇的一般临床及生化指标比较:观察组孕妇的FPG、糖化血红蛋白及VEGF水平显著高于对照组,但HDL-C水平却显著低于对照组(P<0.05)。两组孕妇在年龄、BMI、新生儿出生体重、TC、TG及LDL-C指标上差异无统计学意义(P>0.05)。见表1。
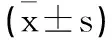
表1 两组孕妇的一般临床资料比较
2.2 两组孕妇VEGF-460C/T基因型及等位基因频率的比较:两组孕妇的VEGF-460C/T基因型CC、CT、TT及等位基因C、T分布符合Hardy-Weinberg平衡(观察组χ2=0.635、对照组χ2=0.056,P>0.05)。观察组患者的CC基因型及C等位基因频率(27.63%、51.32%)显著高于对照组(10.53%、34.87%)(P<0.05),见表2。

表2 两组孕妇VEGF-460C/T基因型及等位基因频率的比较n(%)
2.3 不同基因型孕妇GDM的发病率比较:CC、CT、TT型孕妇的GDM发病率分别为72.41(21/29)、49.31%(36/73)及47.50%(19/40),其中CC型孕妇GDM发病率显著高于CT、TT型孕妇(χ2=4.492、χ2=4.283,P<0.05)。
2.4 孕妇发生GDM的二元Logistic多因素回归分析:将上述单因素分析中糖化血红蛋白、FPG、VEGF、HDL-C、VEGF基因型纳入到二元Logistic多因素回归模型中,结果显示:血清VEGF水平、HDL-C及VEGF基因多态性是孕妇发生GDM独立危险因素。见表3。
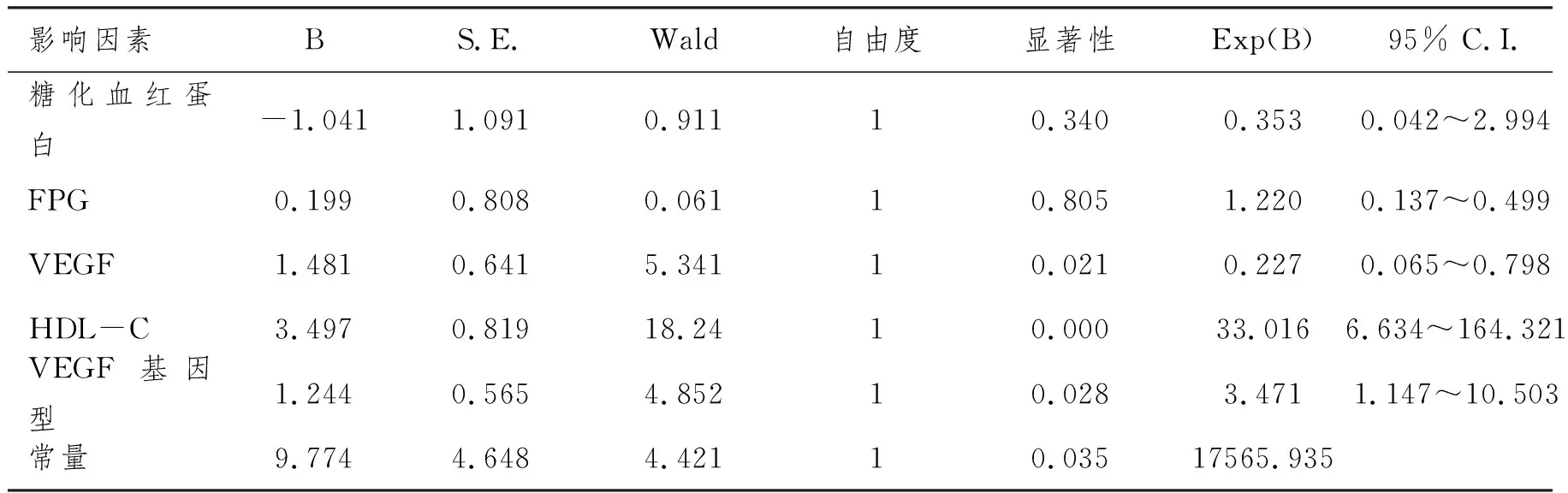
表3 孕妇发生GDM的二元Logistic多因素回归分析
3 讨 论
GDM是一种妊娠期血糖代谢异常的疾病。在我国,GDM的发病率为1%~5%,且随着饮食结构的改变,近年来,GDM的发病率逐年升高。GDM不仅影响产妇的身体健康;而且增加了围生儿不良事件的发生风险,例如新生儿低血糖症、呼吸困难及早产等,严重影响胎儿的身体健康和发育。目前,针对GDM的发病机制尚不明确,认为其可能与胎盘血管调节紊乱、分泌胰岛素抵抗物质及激素调节失衡等有关。目前,肥胖、遗传、胰岛素抵抗等因素是妊娠期妇女发生GDM的重要影响因素。并且妊娠在一定程度上会使隐性的糖尿病显性化,是未患糖尿病的孕妇发生GDM,增加了既往糖尿病患者的病情。因此,采取有效措施进行预防,可以降低GDM的发生率。
随着临床对VEGF研究的深入,发现不同糖尿病患者循环VEGF水平存在着明显的差异,并且在血小板被激活破坏的过程中,大量的VEGF被释放,使得血清的VEGF水平远远高于血浆[5]。Zorena K等研究[6]表明血清VEGF水平升高是1型糖尿病微血管并发症的独立影响因素,并且VEGF水平与糖血红蛋白呈正相关。在本研究中观察组孕妇VEGF水平显著高于对照组。这是因为母体的VEGF主要来源于胎盘和滋养细胞,当孕妇处于高血糖状态时,促进了有丝分裂激酶的介导作用;当GDM孕妇血糖水平升高时,胎盘微血管慢性缺氧,刺激了VEGF的表达。因此,在临床上可以通过检测VEGF的表达来判定糖尿病的病程及血糖的控制情况。
VEGF基因多态性的位点主要位于5,非翻译区和3,非翻译区。既往的研究发现VEGF基因多态性与肥胖及多囊卵巢综合征易感性有关,并且肥胖及多囊卵巢综合征与2型糖尿病的易感基因相类似[7]。邓仁生等[8]研究认为VEGF基因多态性增加2型糖尿病患者的发病风险。在本研究中VEGF-460C/T基因存在CC、CT、TT三种基因型,基因型和等位基因符合符合Hardy-Weinberg平衡,提示选择的全体具有代表性。在本研究中CC型孕妇GDM发病率显著高于CT、TT型孕妇,提示C等位基因可能是GDM的易感基因。另外本研究显示VEGF基因多态性及血清VEGF水平是孕妇发生GDM的独立危险因素。
综上所述:血清VEGF水平及VEGF基因多态性是孕妇发生GDM的独立危险因素,且C等位基因可能是GDM的易感基因。
