结直肠癌肝转移腹腔镜同期同切口手术可行性的临床研究
2020-05-15卢锐敏郑燕生罗立杰唐光华
卢锐敏,郑燕生,罗立杰,唐光华
结直肠癌是临床常见的消化道恶性肿瘤,近年来随着人们生活水平和方式的变化,其发病率逐年增长。肝脏是结直肠癌患者常见的远处转移器官,约15%~25%的患者经临床确诊为结直肠癌时已出现肝转移,同时随着疾病的发展,在临床确诊后仍有25%的患者会出现异时性肝转移[1],因其同时涉及结直肠和肝脏多个部位,因而结直肠癌肝转移逐渐成为临床治疗的重难点之一[2]。随着腹腔镜技术的不断发展,其较传统开腹手术安全、微创、术后恢复快等而被广泛应用,经腹腔镜手术治疗患者可获得较长生存期,因此近年来其也成为治疗结直肠癌肝转移患者的主要手段[3]。但外科手术中存在分期手术、同期联合切除手术和“肝脏优先”等不同的手术方式,不同手术方式的选择对手术的临床疗效有不同程度的影响[4]。本研究对腹腔镜下同期同切口手术、腹腔镜下分期不同切口手术、开腹同期同切口手术和开腹分期不同切口手术患者的临床疗效进行了比较,以期能为后期临床治疗提供参考。现分析报道如下。
1 资料与方法
1.1 一般资料
回顾性分析2011年1月至2016年1月两院收治的168例结直肠癌肝转移分期和同期手术患者的临床资料,依据患者是否采用腹腔镜手术治疗及是否为同切口将其分为四组:A组(腹腔镜下同期同切口,60例)、B组(腹腔镜下分期不同切口,58例)、C组(开腹同期同切口,28例)、D组(开腹分期不同切口,22例)。A组中男性39例,女性21例,年龄为18~85岁,平均(51.332±6.216)岁;原发病灶33例结肠,27例直肠。B组中男性35例,女性23例;年龄为21~83岁,平均(52.213±6.830)岁;原发病灶29例结肠,29例直肠。C组中男性17例,女性12例。年龄为19~84岁,平均(51.785±6.351)岁;原发病灶16例结肠,12例直肠。D组中男性15例,女性7例。年龄为20~85岁,平均(53.097±6.763)岁;原发病灶13例结肠,9例直肠。四组的年龄、性别等资料比较差异无统计学意义(P>0.050)。具有可比性。
1.2 入选标准
1.2.1 纳入标准 ①经临床确诊为结直肠癌肝转移患者;②Child-Pugh评分为A级或B级者;③单发肝转移瘤直径≤5 cm者;或多发肝转移瘤数目≤3个且直径≤3 cm者;④顺利完成手术治疗者;⑤临床资料和随访资料完整者;⑥本研究经两院医学伦理委员会批准。
1.2.2 排除标准 ①重度贫血或凝血功能障碍者;②合并严重脏器功能障碍者;③存在肝外癌转移灶或脉管癌栓者;④因其他原因死亡者。
1.3 方法
A组患者采用腹腔镜下同期同切口手术,B组患者采用腹腔镜下分期不同切口手术,C组患者采用开腹同期同切口手术,D组患者采用开腹分期不同切口手术。
1.3.1 腹腔镜下同期同切口手术 患者术前12 h禁食,6 h禁饮、行气管插管全身麻醉联合持续硬膜外麻醉,人工气腹压设定为12~14 mmHg,行4孔法腹腔镜结直肠癌D3根治术,离断肠管,完全游离右半结肠。若患者病灶位于右半肝则采用头高脚底左侧卧位,若位于左半肝则采取头高脚底右侧卧位,调整体位后行腹腔镜肝转移癌切除术。依据患者的病灶位置和病灶大小在4个Trocar基础上增加1~3个Trocar。结直肠癌切除手术具体如下:游离肝脏,将肝脏周围的韧带使用超声刀离断,确保肝血流正常,肝脏部位行楔形切除,采用超声刀结合Ligasure沿着拟定切线在病灶边缘2 cm位置离断肝实质。收集肝脏标本后放入标本袋内封存,并取出大肠肿瘤标本。冲洗肝脏断面,止血并喷洒生物蛋白胶,采用明胶海绵止血。完成结直肠癌切除术后行腹腔外肠管吻合术。
1.3.2 腹腔镜下分期不同切口手术 手术步骤同腹腔镜下同期同切口手术,患者完成4孔法腹腔镜结直肠癌D3根治术后两个月行腹腔镜肝转移癌切除术。
1.3.3 开腹同期同切口手术 患者经气管插管全身麻醉,腹部正中做一开口,逐层开腹,依照传统手术方法,先切除原发病灶,再行肝转移灶切除术。
1.3.4 开腹分期不同切口手术 手术步骤同开腹同期同切口手术,患者完成开腹结直肠癌根治术两个月行开腹肝转移癌切除术。需要遵循以下手术原则:无论原发病灶位于结直肠,转移肿瘤位于左肝/右肝,均通过右侧经腹直肌1个切口完成,辅以悬吊拉钩。若原发病灶位于直肠/降结肠,转移癌位于左肝,则向剑突延长切口;若病灶位于右肝,则做2个切口,经右肋缘下切口行肝转移癌切除术,调整体位后取左下腹经腹直肌切口行结直肠癌切除术;若原发病灶位于直肠,则经右肋缘下切口行肝转移癌切除术,调整为截石位后由下腹正中切口切除直肠。
1.4 观察指标
收集四组患者的围术期情况、术后病理、术后并发症和生存状况。①围术期和术后病理情况:记录并比较出血量、手术时间、原发灶及肝转移灶切缘阳性率、术后初次排气时间和术后平均住院时间;②并发症:包括吻合口瘘、消化道出血、胆漏、切口感染、肺部感染、腹腔脓肿;③生存状况:记录并比较术后1年、2年、3年的无瘤生存率和总生存率。
1.5 统计学方法

2 结果
2.1 围术期情况及术后病理比较
由表1可以看出,术后出血量和术后初次排气时间排序为A组
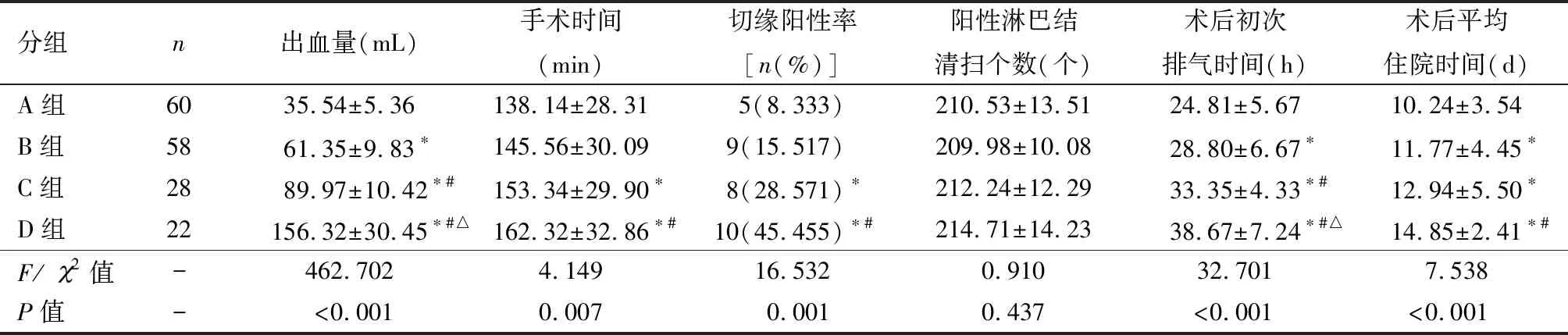
表1 围术期情况及术后病理比较
注:*与A组相比,P<0.05;#与B组相比,P<0.05;△与C组相比,P<0.05
2.2 术后并发症情况比较
A组、B组、C组和D组的术后并发症总发生率分别为3.333%、8.620%、21.429%和31.818%,四组并发症总发生率差异具有统计学意义(Fisher值=111.142,P<0.001),C组与D组的总发生率显著高于A组,同时D组总发生率显著高于B组(P均<0.05),见表2。
2.3 术后生存情况比较
A组、B组、C组、D组术后中位无瘤生存期分别为40.103月、29.430月、25.102月、17.413年;四组无瘤生存率差异具有统计学意义(P<0.05);其中B组、C组与D组的中位无瘤生存期显著低于A组,同时D组中位无瘤生存期也显著低于B组和C组(P<0.05),见图1。
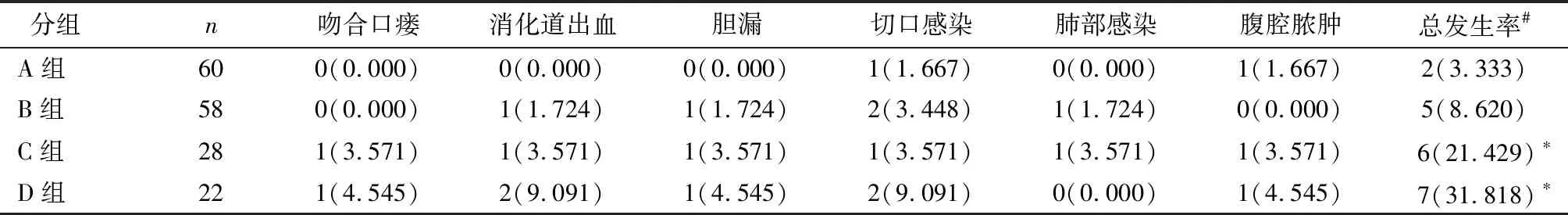
表2 术后并发症情况比较 [n(%)]
注:#四组总发生率比较,Fisher检验2=14.325,P<0.001;*与A组相比,P<0.050
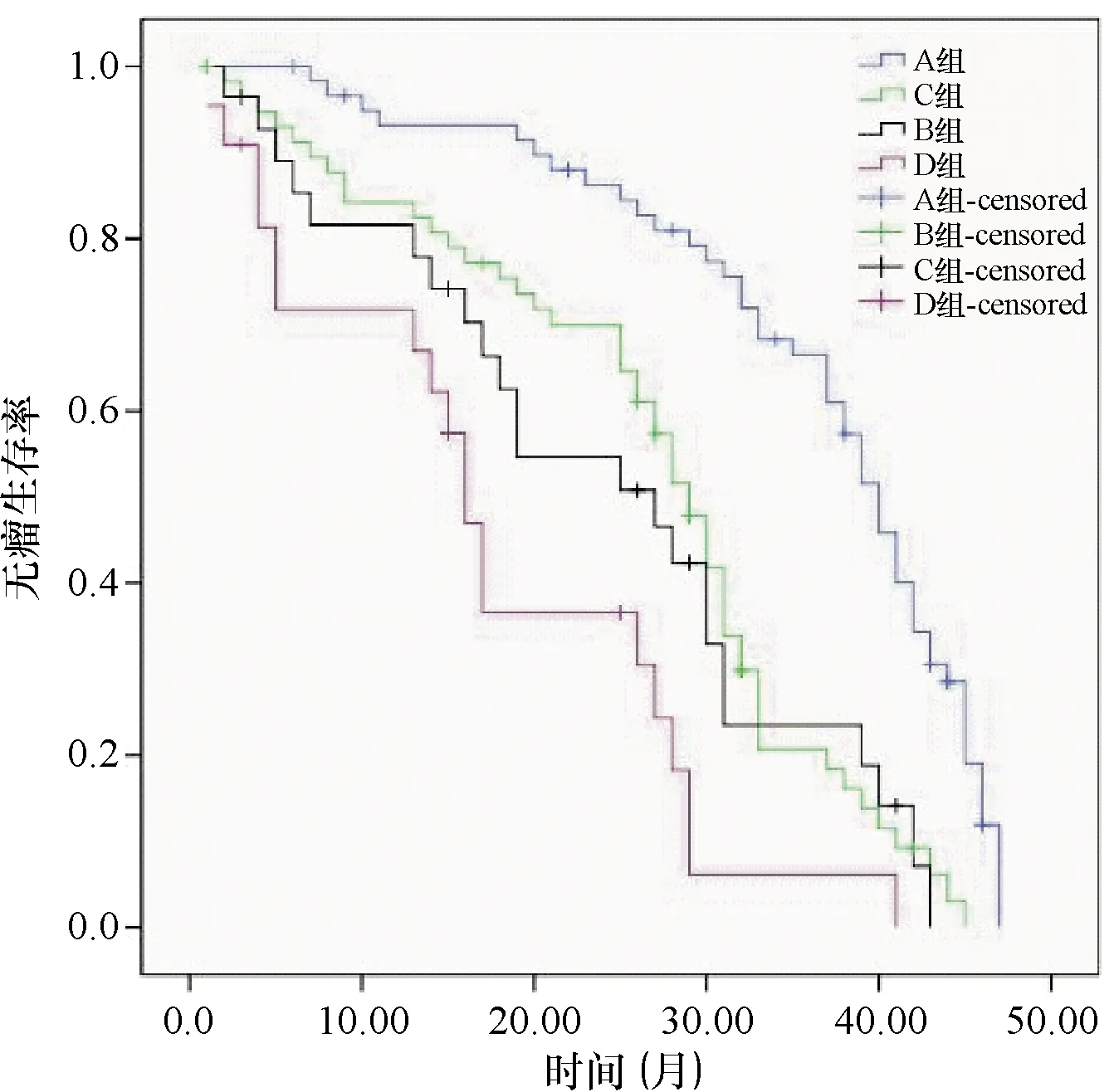
图1 四组术后无瘤生存率的比较 B组、C组与D组的中位无瘤生存率显著低于A组,同时D组中位无瘤生存率也显著低于B组和C组(P<0.05)
A组、B组、C组、D组术后中位生存期分别为43.178月、41.516月、30.923月、19.631月;四组生存率差异具有统计学意义(2=32.452,P<0.001);其中B组、C组与D组的生存率显著低于A组,同时C组和D组生存率显著低于B组(P<0.05),见图2。
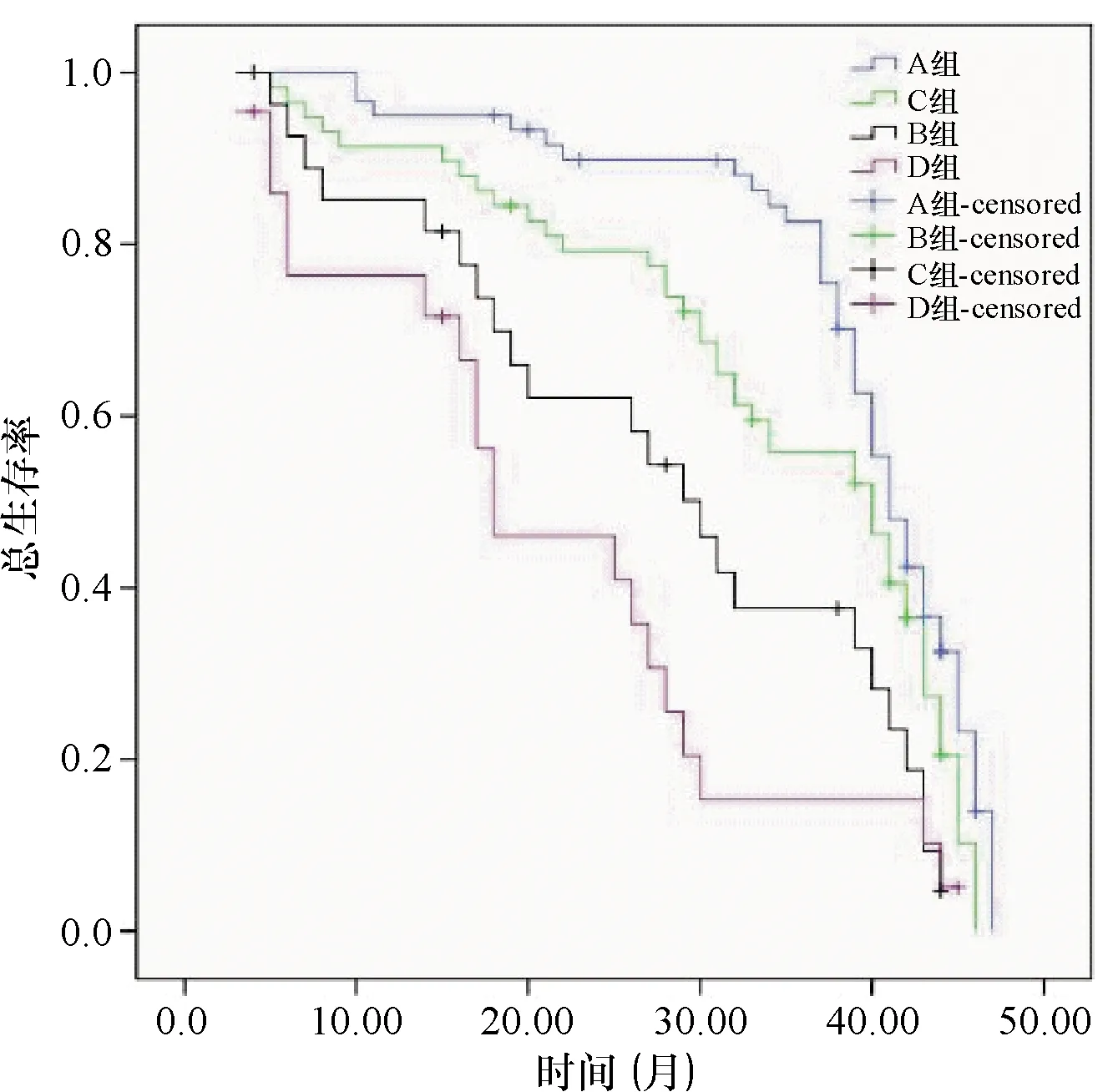
图2 四组总生存率的比较 B组、C组与D组的生存率显著低于A组,同时C组和D组生存率显著低于B组(P<0.05)
3 讨论
结直肠癌常见的转移部位为肝脏,约50%的结直肠癌患者随着疾病的进展发生肝脏转移,近15%~25%的结直肠癌患者确诊时已存在肝转移[5]。目前临床中将外科治疗作为结直肠癌肝转移患者唯一可能根治的治疗方法,已成为该病治疗的首选方案[6]。近年来随着微创治疗技术的不断发展,腹腔镜下切除在临床中受到广泛使用[7]。但临床中对于结直肠癌肝转移的同期手术治疗仍然采用传统开腹手术或者手助腹腔镜,一方面是由于外科科室分科细致,肝脏外科科室与胃肠外科的诊疗标准存在差异,同时性同期解决结直肠癌和肝脏转移瘤问题的难度较大[8];且临床中对于肝脏转移瘤切除的适应症也存在争议,部分学者认为肝转移癌同期小部分肝切除会增大并发症发生率,增高病死率[9]。以更加成熟的腹腔镜技术和日益进步的术后剩余肝脏功能评估能力为基础,本研究对结直肠癌肝转移腹腔镜同期同切口手术的可行性进行了探究,以期能为后期临床治疗提供参考。
结直肠癌治疗中同期手术与分期手术一直为临床争论的焦点,分期手术能够降低各次手术创伤,患者耐受性提高,但会增大患者麻醉和手术的相关风险[10];同期手术可同时切除结直肠原发病灶与肝脏转移病灶,可有效避免两次腹部大型手术所带来的痛苦,可降低并发症发生率,安全性较佳[11]。已有研究指出,结直肠癌肝转移患者经同期手术治疗的围术期情况与远期疗效较分期手术无显著差异,但传统同期开腹手术的切口通常为下腹至上腹,甚至会出现横行“十字”型切口,对患者造成的创伤较大[12]。因此本研究对腹腔镜下同期同切口手术、腹腔镜下分期不同切口手术、开腹同期同切口手术和开腹分期不同切口手术进行了比较,结果显示,A组患者的出血量、手术时间、原发灶及肝转移灶切缘阳性率、术后初次排气时间、术后平均住院时间、术后并发症总发生率均低于B组,C组和D组,B组患者短于C组和D组,C组患者短于D组,差异具有统计学意义(P<0.05)。这一结果提示腹腔镜下同期同切口手术可有效降低出血量,缩短手术时间、术后排气时间和住院时间,降低原发灶及肝转移灶切缘阳性率和并发症发生率。这是由于腹腔镜下同期同切口手术既具备腹腔镜手术的优势,具有较广的手术视野和放大作用,可有效判断腹腔内病灶和组织情况[13],降低了肿瘤通过静脉系统播散的风险,对吻合口局部血流动力学影响最小,手术操作精细,可降低腹腔内部脏器损伤,进而降低出血量,缓解疼痛,促进术后恢复,减少并发症发生率[14]。且患者术后并发症主要为切口感染等,腹腔镜同期同切口手术可有效控制手术切口的大小和数量,降低了肠道菌群污染[15];同期手术也可以避免两次麻醉风险,减少手术时间和卧床时间,降低了术后恢复期间并发症的发生率[16];肝肠的离段不会增加术后感染等并发症的发生,同时降低了肿瘤通过静脉系统播散的风险,对吻合口局部血流动力学影响最小,保证了吻合口的安全[17-18]。对四组患者的远期疗效进行观察,A组术后1年、2年、3年的无瘤生存率和总生存率均高于B组、C组和D组,B组高于C组和D组,C组患者高于D组,差异具有统计学意义(P<0.05)。这可能是由于腹腔镜同期同切口手术可有效降低各类并发症发生率,且肝脏转移灶直径通常较小,通过腹腔镜手术即可全面清除,同期手术能够降低两次手术对患者造成的创伤,机体各项功能恢复较佳,腹腔镜同期同切口手术可有效的保护患者的免疫功能,防止肿瘤的复发与转移,保证了术后辅助化疗的序贯实施[19-20],进而提高了其术后生存期。
综上所述,给予结直肠癌肝转移患者腹腔镜下同期通切口手术可有效减少出血量,缩短手术时间、术后排气时间和住院时间,降低原发灶及肝转移灶切缘阳性率和术后并发症的发生率,提高无瘤生存率和总生存率,改善预后。
