肿瘤专科医院如何开展多学科诊疗*
2020-04-29敬小梅张兆晖程川东
——敬小梅 李 扬 张兆晖 郭 鹏 程川东
多学科诊疗(Multi-Disciplinary Treatment,MDT)是肿瘤疾病规范化治疗的保障,可改变患者疾病分期或治疗计划[1],使癌症患者显著获益[2-4]。为加强癌症防治,国家卫健委提出将个体化医学、精准医学理念融入肿瘤诊疗,推行“单病种、多学科”诊疗模式以丰富肿瘤诊疗服务内涵,要求于2018年-2020年在全国范围内开展肿瘤MDT试点工作(国卫办医函〔2018〕713号)[5]。四川省肿瘤医院是省三级甲等肿瘤专科医院,自2013年组建肿瘤MDT团队,针对肿瘤单病种或系统疾病制定适合具体患者的最佳个体化方案,并对患者进行全程跟踪、随访,形成闭环管理。本研究对该院肿瘤MDT开展过程进行总结分析,旨在探讨具有肿瘤专科医院诊疗特色的肿瘤MDT模式。
1 实施方案
1.1 团队组建
围绕肿瘤病种组建MDT团队,由讨论会主席、讨论专家和协调员组成。讨论会主席原则上由医院该病种相关专业的学术带头人担任,特殊情况由医院决定。讨论专家由肿瘤外科、肿瘤内科、肿瘤放疗、介入、影像、病理、麻醉、护理、心理、康复、临床药学、营养等专业专家组成,原则上为医院副高职称及以上人员。由讨论会主席在本学科内选择一名责任心强的高学历医师作为协调员,负责团队的日常事务。
1.2 流程优化
1.2.1 预约登记 对于病情复杂、诊断不明、涉及多科或治疗难度大、效果不确切或临床诊疗数据具有科研、教学意义的患者,门诊由首诊医师、住院由主管医师负责将之纳入肿瘤MDT。所有参与患者统一经门诊MDT预约窗口进行登记、缴费。
1.2.2 会前准备 各团队协调员提前1天收集要讨论病例并准备必需的临床资料,通知讨论专家并为每位专家提供患者临床资料。
1.2.3 召开会议 讨论时,由主管医师/首诊医师介绍患者病史,相关专科专家提出诊断、治疗策略及目标,讨论会主席主持会议并促进达成最终的临床诊疗决策。
1.2.4 执行决策 会后,由主管医师/首诊医师与患方沟通临床诊疗决策并执行。
1.2.5 随访跟踪 门诊MDT患者由门诊首诊医师负责随访,住院MDT患者住院期间由主管医师、出院后由医院随访管理办公室负责随访。
肿瘤MDT诊疗流程如图1所示。
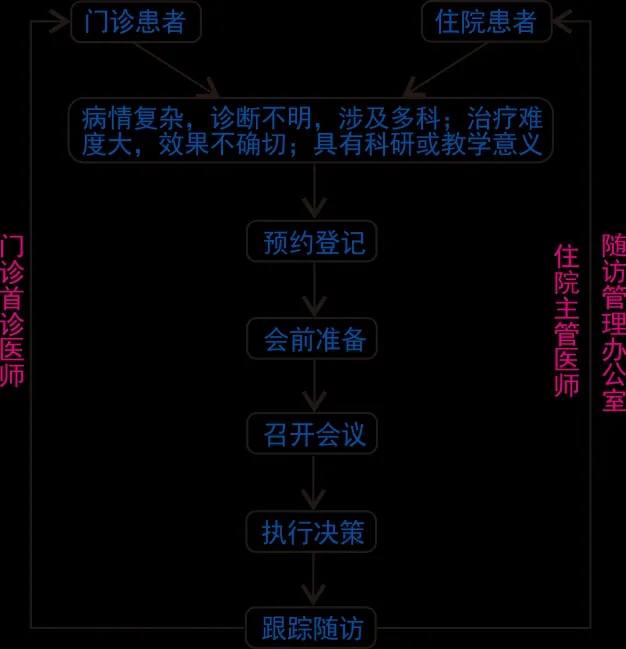
图1 肿瘤MDT诊疗流程
1.3 管理举措
1.3.1 健全组织 医院医疗质量管理专家委员会由分管院长领导,相关科室和管理部门参与,负责MDT的推动。下设肿瘤MDT办公室,负责医院肿瘤MDT日常管理和运行。
1.3.2 完善制度 建立肿瘤MDT诊疗体系,明确MDT管理人员和专业技术人员的岗位职责,制定MDT日常质控考核指标,定期对医院肿瘤MDT活动开展情况进行督查。
1.3.3 随访管理 医务部定期从收费系统中导出MDT患者信息并反馈给各团队,要求协调员定期汇总MDT运行情况及病例治疗效果指标。汇总表格由医务部反馈给随访管理办公室,对MDT患者进行预后评估。
1.4 监督考核
1.4.1 日常质控 医务部将讨论专家参加MDT情况纳入季度质控检查,科室/病区有专家参与MDT讨论的季度质控给予加分奖励。医务部每季度对MDT活动开展情况进行检查,检查内容包括专家签到、MDT讨论表、MDT治疗方案执行情况、MDT病例治疗效果评估等。
1.4.2 年终考核 医院年终组织专家对各MDT开展情况从以下方面进行评价:MDT质控指标、MDT运行情况指标、MDT病例治疗效果指标、临床指标、课题研究、论文发表、专利或获奖等。根据考核情况给予专项奖励。
2 成效
2.1 提高了诊疗水平
医院现有肠道肿瘤、胃部肿瘤、肝胆胰肿瘤、食管癌等12个MDT团队,截止2019年9月,共计2 700余名肿瘤患者接受了MDT。肿瘤MDT提高了科室之间的沟通与协调成熟度,使医院疑难复杂恶性肿瘤的诊治能力也随之提高。从2014年到2018年,MDT执行率从63%提升至75%,随访率从16%提升至78%,疑难危重患者占比从5%提升至19%,三四级手术占比从59%提升至92%。
2.2 规范了临床诊疗
MDT不仅是疑难讨论和多学科交流的平台,而且肩负着制定单病种诊疗指南、规范临床诊治行为的任务。医院借助MDT平台修订完成70条临床路径,纳入电子病历系统在全院推行。MDT团队主编肿瘤治疗规范、实用手册,制定或参与制定共识、规范、指南等共计30余项应用于临床。肿瘤MDT诊治模式成为疑难复杂恶性肿瘤最优的专科诊治模式。
2.3 促进了学科发展
各肿瘤MDT团队以线下线上相结合的方式与国内外大型综合及肿瘤专科医院进行互动。连线M.D.安德森癌症中心举办中美MDT医院管理线上培训;举行“多学科团队(MDT)在头颈肿瘤综合治疗中的价值研讨会暨国家级继续教育项目”“第一届东亚食管癌多学科综合治疗学术会议”;参与ASCO(American Society of Clinical Oncology,美国临床肿瘤学会)会议壁报交流、世界颅颌面外科大会发言及壁报评审等。
2.4 增强了技术辐射
医院与周边地区医院积极建立医联体关系,开展远程MDT病例讨论、远程靶区勾画教学指导等工作,依托云平台建立肿瘤专科医联体放疗远程诊疗协作体系,实现基于“互联网+”的肿瘤放疗新型服务模式,充分发挥医院的技术辐射和领头作用,为紧密型医联体、专科联盟提供了线上肿瘤MDT诊疗。
3 思考与建议
肿瘤MDT是现代肿瘤学的发展趋势。研究显示,我国大陆地区的肿瘤专科医院及非专科医院都承担着为肿瘤患者提供治疗的责任,但目前承担肿瘤治疗的医院未普遍采用MDT诊疗模式,推广和实施肿瘤MDT显得非常重要[6]。但肿瘤MDT的建设不可能一蹴而就,这需要各大医院的经验总结和探索评估,也需要卫生行政主管部门的政策引领,只有顶层设计的管理理念联合临床开展的实际反馈才可能推动肿瘤MDT诊疗管理和服务的规范化建设。
3.1 顶层设计,建立肿瘤MDT组织管理规范
为了支持和鼓励肿瘤MDT开展,医院医务、运管、护理、信息等职能部门以团队为中心进行配合,沟通衔接各临床医技科室以保障其诊疗质量。但目前肿瘤MDT团队的监管尚属真空地带,在组织模式、信息交流、风险分担、绩效激励、随访管理等方面存在争议。为了团队的可持续性发展,建议通过顶层设计建立肿瘤MDT组织管理规范,健全肿瘤MDT协调、监督及考评机制,明确诊断及治疗规范性的监管方式,确定风险和绩效的分摊比例,根据肿瘤病种细化疗效评估方式及随访管理周期。
3.2 资源整合,定义肿瘤MDT适用范围
MDT至少需要两个以上相关科室参与,医疗资源消耗巨大。而当前国内医疗的主要矛盾是有限公立医院资源供给与无限患者医疗需求之间的矛盾[7],医院所有患者照搬MDT模式并不现实。该院作为肿瘤专科医院,结合疑难重症定义肿瘤MDT适用范围,将肿瘤MDT主要应用于疑难疾病诊治,整合有限的优质资源以提高医疗资源利用率,具有可操作性,值得推广。
3.3 成本核算,建立肿瘤专科MDT定价体系
肿瘤MDT对缩短患者诊疗流程、降低医疗费用意义重大[8]。但国内多以特需形式自主定价,缺乏成本核算,也未考虑不同肿瘤病种的难度系数,其科学性及合理性值得商榷。目前,采取总额预算、项目付费、病种付费等综合方式的医保支付正面临向疾病诊断相关分类 (Diagnosis Related Groups,DRGs)支付制度过渡的重大变革,如果当下挂靠特需自费的MDT不能顺利衔接支付制度改革,将难以纳入国家医保支付范畴,直接影响肿瘤MDT的推广。建议通过对肿瘤MDT成本进行核算,结合DRGs核心指标中反映治疗病例技术难度水平的分组指标病例组合指数(Case-Mix Index,CMI)或反映各DRG组资源消耗情况的分组指标DRG权重(Relative Weight,RW)建立肿瘤MDT收费体系。对肿瘤疑难复杂疾病诊断或晚期癌症患者全程管理等需多专科参与的病种,积极落实MDT诊疗模式管理,减少该类患者的多科求医和重复诊治,进而降低其总体医疗费用。
3.4 智慧管理,建立肿瘤MDT病种相关同质化信息体系
国家卫健委对肿瘤MDT(消化系统)试点医院提出肿瘤MDT质量控制共计16个子指标,用于对肿瘤诊治规范性、MDT运行情况、MDT病例治疗效果和卫生经济学等进行评估。该院尚无系统的肿瘤MDT数据库,手工收集数据不仅加重了工作负荷,而且对数据质量也有一定影响。由于肿瘤病种众多,不同肿瘤的分期、治疗方式及疗效评估不能一概而论,如果没有建立信息化数据库,将严重影响肿瘤MDT的持续性开展,也难以对不同医院肿瘤MDT开展情况进行同质化监管和评价。因此,建议从上而下建立肿瘤MDT病种相关同质化信息体系,对纳入病例实行全生命周期智慧管理,切实减少临床工作量,有效调动临床医师参与MDT的积极性,便于提取MDT运行数据进行效果评估和卫生经济学分析,不断提高肿瘤MDT 质量和水平,促进MDT团队持续改进。
