超声引导前锯肌阻滞用于日间乳腺手术镇痛的效果
2020-04-28岳隆基邱宇飞王建刚
岳隆基,邱宇飞,朱 健,王建刚
日间手术,也称非住院手术,是指24~48 h完成手术并出院的一种新型手术模式[1]。近年来,我国日间手术发展迅速,乳腺良性病灶切除术已成为日间手术主要种类之一。这类手术创伤小,术后恢复迅速,手术结束后即可回家,因此,此类乳腺疾病在日间手术中很常见[2],由于患者数量多,日间手术在一定程度上可以缓解患者等待手术时间久的问题[3]。麻醉是手术顺利进行的前提,更是日间手术迅速发展必不可少的条件之一,而完善的术后镇痛亦是加快日间手术周转率、降低患者延迟出院率的重要因素之一[4]。随着乳腺日间手术量及患者对麻醉舒适度要求的增加,局部麻醉已经难以满足目前的手术需要。研究表明,区域神经阻滞技术用于乳腺癌手术、胸腔镜手术、肋骨骨折等胸部手术的术中术后镇痛,可提高患者的麻醉舒适度,减少相应并发症[5]。随着超声技术的发展和广泛应用,显著提高了神经阻滞的成功率[4],并且在实时超声的引导下,使局麻药更多集聚在目标区域,对患者的整体生理状态影响较小,安全性更高[6],使得胸椎旁神经阻滞技术在胸部手术的应用成为可能,并得以广泛应用。目前,国内外鲜见超声引导下前锯肌平面阻滞技术用于日间乳腺手术镇痛方面的研究,因此,本研究拟通过对超声引导下胸椎旁神经阻滞(thoracic paravertebral nerve block,TPVB)和前锯肌平面阻滞(serratus anterior plane block, SAPB)的比较,探讨日间乳腺手术患者的合理麻醉镇痛方案,为临床应用提供参考。
1 对象与方法
1.1 对象 选取2018-12至2019-02于我院行日间乳腺手术患者90例,所有入选患者均知情同意,并与患者及家属签署同意书。纳入标准:年龄20~40岁,ASA分级Ⅰ~Ⅱ级,BMI指数22~27 kg/m2,瘤体位于乳腺外象限且瘤体直径<3 cm,经评估符合日间手术指征。排除标准:伴有严重循环、呼吸系统并发症、胸壁疼痛性疾病,存在胸廓畸形、穿刺部位感染,局麻药过敏或者有局麻药使用禁忌证。随机分为T(TPVB)组、S(SAPB)组、C(局麻)组,每组30例。3组患者年龄、ASA分级、BMI指数、瘤体直径差异均无统计学意义,具有可比性。
1.2 方法 入选患者术前学习疼痛视觉模拟评分(VAS)标准,常规术前禁饮食;入室后建立静脉通路,监测心率(HR)、血压(BP)、心电图(ECG)、脉搏血氧饱和度(SpO2)。3组患者入室后术前均静脉泵注负荷剂量右美托米啶0.25 μg/kg,10 min内泵注完毕,并以0.05 μg/kg维持剂量持续泵注,于手术结束前15 min停止。神经阻滞组患者均在实施麻醉后20 min,由同一组手术医师手术。局麻组由同一组手术医师根据手术部位给予0.5%罗哌卡因30 ml,20 min后开始手术。

表1 3组日间乳腺手术患者一般情况比较
注:T.胸椎旁神经阻滞;S.前锯肌平面阻滞;C.局麻
1.2.1 T组 患者取健侧卧位,首先定位第7颈椎棘突,然后向下定位第5胸椎,并于第5胸椎棘突旁开2.5~3 cm处进行常规消毒。用超声对患者横突、椎旁间隙进行扫描,确认胸膜、横突、肋横突韧带位置,即肋骨,横突,肋横韧带构成的三角形区域内有胸椎旁神经,超声下可见胸膜滑动征,回抽无血,无气,推注生理盐水3 ml,超声图像中可观察到因液体注入壁层胸膜向下受压,确认针尖位置正确,椎旁间隙呈液性暗区扩张,然后推注0.5%罗哌卡因30 ml,边注射边回吸,超声图像下可见药液在相邻椎间隙进行扩散。
1.2.2 S组 患者取健侧卧位,穿刺点选取腋中线第4或者第5肋间,常规消毒,超声定位前锯肌表面,平面外进针,确认针尖位置安全,回吸无血无气,推注生理盐水3 ml,超声图像中可观察到液体于前锯肌表面扩散,然后推注0.5%罗哌卡因30 ml,边注射边回吸,超声图像中观察药液沿着前锯肌表面扩散。
1.2.3 C组 患者术中若自觉疼痛或者VAS评分>2分时,均由术者给予1%利多卡因进行术区局部浸润麻醉作为补救措施。
1.3 观察指标 (1)记录术中局麻药追加次数;(2)术后T1、T2、T3、T4VAS评分;(3)术后12 h内恶心、呕吐,寒战和穿刺部位肌肉酸痛等不良事件的发生情况;(4)T组、S组实施神经阻滞操作用时。
2 结 果
2.1 局麻药补救次数比较 C组、T组、S组局麻药补救次数分别为(2.30±0.92)次、(1.67±0.92)次、(1.80±0.89)次,T组和S组局麻药补救次数显著少于C组(P<0.05),T组和S组局麻药补救次数无统计学差异(P>0.05)。
2.2 3组患者术后T1、T2、T3、T4VAS评分比较 术后T1 VAS评分3组无统计学差异(P>0.05), 术后C组T2、T3、T4VAS评分均明显高于T组和S组(P<0.05),术后各个时间点T组VAS评分和S组无统计学差异(表2)。


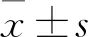
组别T1T2T3T4C组1.17±0.791.73±0.912.03±0.771.00±0.79T组0.90±0.711.33±0.55①1.60±0.77①0.63±0.62①S组1.00±0.791.20±0.76①1.53±0.86①0.60±0.68①
注:T组.胸椎旁神经阻滞;S组.前锯肌平面阻滞;C组. 局麻;同时间点,与C组比较,①P<0.05
2.3 术后并发症的比较 C组和S组术后并发症的比较无统计学差异。T组术后并发症发生率明显高于S组和C组,差异有统计学意义(P<0.05,表3)。
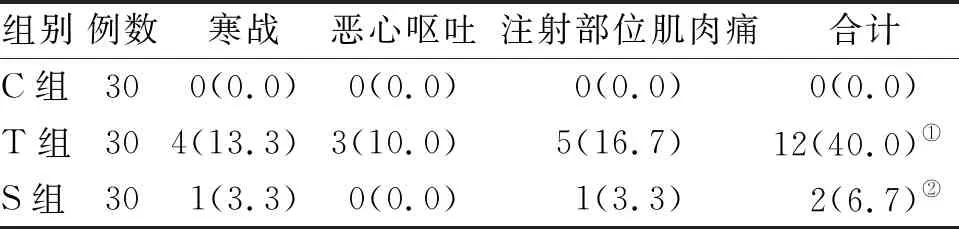
表3 3组日间乳腺手术患者术后并发症的比较 (n:%)
注:与C组比较,①P<0.05 ;与T组比较,②P<0.05
2.4 T组和S组操作用时比较 T组、S组操作用时分别为(8.60±0.53)min、(4.95±0.98)min, S组操作用时明显短于T组,差异有用统计学意义(P<0.05)。
3 讨 论
日间手术作为一种新型的手术模式,一方面提高了医疗资源的利用率,另一方面解除患者等待时间长的问题[7]。日间乳腺良性肿块过去常在局部麻醉下手术,一旦瘤体位置较深或者术中使用电刀切割、牵拉等操作时由于局部麻醉神经阻滞不完善,患者多有痛感[8];其次由于局麻药进入腺体组织,导致腺体组织肿胀,进一步增加丢失手术方位的概率。此外,局部麻醉相对于神经阻滞而言,局麻药接触腺体内小血管的概率增高,增加了局麻药吸收入血的速度,同时也加速了局麻麻醉作用的消失[9];而实施神经阻滞不仅可以阻断疼痛传导通路,终止疼痛的恶性循环,改变受损神经周围环境,消除炎性反应及水肿,促进神经恢复正常的生理功能[10],而且最大限度地避免局麻药与小血管的直接接触。
研究结果表明,超声引导下TPVB镇痛效果确切[11]。本研究表明,相对于局部浸润麻醉而言,超声引导下SAPB和TPVB可显著减少术中局麻药补救次数,且SAPB和TPVB术中局麻药的补救次数差异无统计学意义,说明两种神经阻滞术中镇痛效果相当。通过试验研究发现,在两种神经阻滞组中,局麻药补救的时间点大多发生在手术刀切乳晕区域皮肤时,这可能与乳晕周围神经较敏感且分布密集有关系;而与局麻组比较,两种神经阻滞组在瘤体位置较深部位的镇痛更完善,明显减少了局麻药的补救次数。局麻组术后T2,T3,T4VAS评分明显高于SAPB组和TPVB组(P<0.05),说明相对于局麻来说,超声引导下SAPB和TPVB术后麻醉镇痛效果可靠。局麻时腺体组织内小血管密度高,加速局麻药入血代谢速率从而使得麻醉药在局部组织中浓度降低,使得局麻组术后镇痛效果低于神经阻滞组。术后SAPB组T2、T3、T4VAS评分和TPVB组无统计学差异,说明超声引导下SAPB术后麻醉镇痛效果也确切。本研究结果还提示,与TPVB比较,SAPB术后恶心呕吐、寒战、注射部位肌肉酸痛等不良并发症显著减少,差异有统计学意义。TPVB组术中恶心呕吐发生率较高,可能与TPVB对交感-迷走神经影响较SAPB较高有关;TPVB阻滞穿刺难度较大,且穿刺失败率为6%~12%。单点注射药物扩散不确切,常需多点注射,另据文献[12-13]报道,胸椎旁阻滞神经损伤的风险较高;此外,TPVB影响交感缩血管神经导致单侧胸部的血管扩张,冷热调节功能减弱,使得机体深部的热量丢失,诱发寒战反应。而SAPB,由于药液注射位置表浅,操作过程简单,且血管分布较少,在实时超声引导下实施SAPB可明显降低周围组织损伤与血肿发生的概率,对机体组织的损伤较小。因此操作用时明显缩短,术后肌肉酸痛发生率也减小,差异均具有统计学意义。
综上所述,超声引导下SAPB联合适当镇静均可应用于日间乳腺手术,可以减轻患者术中疼痛,减少术中局麻药补救次数,而且实时超声引导,使局麻药更多集聚在目标区域,对患者的整体生理状态影响较小,安全性更高,从而提高患者对麻醉的满意程度。且相对于TPVB而言,SAPB操作简单,安全,效果确切,术后并发症少,优势较TPVB更加突出,因此可望成为日间乳腺手术值得推广的麻醉镇痛方案。
