儿童系统性EB 病毒阳性T 细胞淋巴瘤临床病理分析一例及文献复习
2020-04-28李芹芹金晓龙
李芹芹,金晓龙,2,袁 菲,2
(1.上海交通大学医学院附属瑞金医院北院病理科,上海 201800;2.上海交通大学医学院附属瑞金医院病理科,上海 200025)
儿童系统性EB 病毒(Epstein-Barr virus,EBV)阳性T 细胞淋巴瘤是一种少见的EBV 感染活化的细胞毒性T 细胞克隆性增殖性疾病。该病患者的临床病程呈暴发性、侵袭性,常伴有噬血细胞综合征。为了强调疾病侵袭性的临床过程,2016 年版WHO修订说明中采用“儿童系统性EBV 阳性T 细胞淋巴瘤”取代了2008 年版WHO 的“儿童系统性EBV阳性T 细胞淋巴增殖性疾病(EBV-positive T cell lymphoproliferative disease,EBV+TLPD)”这一诊断术语[1]。该病好发于亚洲和南美洲[2],患者多为儿童或青年人,男性多发,患者的临床表现主要为发热、淋巴结肿大、肝脾大、皮损、血细胞减少、嗜血细胞综合征等。因其较罕见,现报道本院确诊的1 例儿童系统性EBV 阳性T 细胞淋巴瘤,分析其临床表现、病理组织形态学特征、免疫组织化学(免疫组化)表现及T 细胞受体(T cell receptor,TCR)基因重排资料,以提高医师对该病的认识及诊断水平,为疾病的诊断治疗累积资料。
资料与方法
一、资料
患者为11 岁男孩,因“不明原因发热2 个月余,最近2 周触及颈部及双侧耳后淋巴结肿大”入院。入院前反复不规则发热2 个月余,最高达到39 ℃,服用布洛芬等退烧药物后热度可减退,有时呈低烧状态,可自行退烧,最近2 周发现颈部及双侧耳后淋巴结肿大。追问其病史,述既往四肢及躯干皮疹有4 年余,无蚊虫叮咬过敏史,皮疹呈斑片状(见图1),一直于当地医院以螨虫过敏治疗,夏天皮疹较重,冬天略有缓解倾向,但至今未痊愈。患者入院后完善相关检查,并行颈部肿大淋巴结完整切除后活检术,经病理诊断为“儿童系统性EBV阳性T 细胞淋巴瘤”。在随访6 个月中,患儿采用培门冬酶及吉西他滨联合奥沙利铂(L-GEMOX)方案化疗5 次,目前一般情况较差,明显消瘦伴乏力。
二、方法
1.组织学检查及免疫组化染色:手术切除组织经4%甲醛溶液固定、常规脱水、石蜡包埋,行4 μm厚切片、常规HE 染色,采用EnVision 两步法进行免疫组化标记,所用一抗(CD3、CD56、TIA-1、颗粒酶B、CD4、CD8、MIB-1、CD20、CD79a、CD15、CD30、CD7、MPO、穿孔素、Fascin、PGM-1、βF-1)及二抗均购自DAKO 公司。用已知阳性组织切片作为阳性对照,阴性对照用血清代替第一抗。免疫组化染色使用罗氏公司Ventana Menchbank 自动染色机。结果判断采用半定量分析,阳性细胞数<10%为阴性(-),10%~30%为弱阳性(+)(不包括30%),30%~75%为中度阳性(++),≥75%为强阳性(+++)。
2.EBV 原位杂交分析:EBER-1 探针试剂盒购自中杉公司,按说明书进行操作。石蜡切片脱蜡水化后,用蛋白酶K 消化,经4%(质量分数)多聚甲醛固定,90%(体积分数)冰乙醇脱水。每片滴加20 μL杂交液,于42 ℃杂交20 h。经2×SSC 洗涤,加入链卵白素偶连的碱性磷酸酶(1∶500),在室温下孵育1 h;用缓冲液Ⅰ和缓冲液Ⅲ洗涤后,行NBT-BCIP显色,甲基绿复染细胞核。阴性对照采用正义RNA探针替代,阳性对照采用1 例已知EBV 阳性弥漫性大B 细胞淋巴瘤。判断结果,细胞核内蓝紫色颗粒为阳性信号。判断标准为,阳性细胞数<5%时判为阴性(-);5%~25%为弱阳性(+)(不包括25%);25%~50%为中度阳性(++);≥50%为强阳性(+++)。
3.TCR 基因重排克隆性分析:取10 μm 石蜡切片5 张,采用DNeasy Blood &Tissue Kit(Qiagen,德国)提取细胞总DNA。多聚酶链反应(polymerase chain reaction,PCR)采用基因重排检测试剂盒(IGH3+IGK)(PCR 毛细管电泳法)检测,严格按照说明书操作,反应产物采用3500DX Genetic Analyzer 分析结果。
结 果
一、影像学及实验室检查
1.影像学特征:患者行超声检查,结果示双侧颈动脉鞘旁、颌下、双侧锁骨上下区、双侧腋窝内见多发肿大淋巴结,纵隔见稍大淋巴结,脾脏内部回声不均匀,内见片状低回声区,面积为20.0 mm×24.0 mm,有瘤体感;肝脏未见明显肿大。
2.血清学检查结果:EBV 核抗原IgG 抗体及衣壳抗原IgG 抗体和巨细胞病毒IgG 抗体升高。
3.血常规检查结果:血常规检查结果显示全血细胞减少(白细胞计数2.46×109/L,红细胞计数3.73×109/L,血小板计数118×109/L);T 细胞亚群显示,CD3+细胞占94.00%,CD3+CD4+细胞占51.20%,CD3+CD8+细胞占37.70%,CD3+CD4+/CD3+CD8+比值为1.35∶1。
4.骨髓细胞形态学检查结果:骨髓有核细胞增生明显活跃,粒红比为1.08∶1,比例减低;粒系增生,约占有核细胞的41.0%,早幼以下阶段细胞为主,可见部分细胞胞体变大,有空泡;红系明显增生,约占有核细胞的38.0%,早幼红以下阶段细胞为主,成熟红细胞大小不等;淋巴细胞占有核细胞的15.0%,以成熟淋巴细胞为主;可见单核网状细胞百分比增高,可见噬血现象,部分吞噬血小板、粒细胞、红细胞。

图1 患者斑片或斑块状皮损表现
二、病理学改变
1.大体检查:结节1 枚,体积为2.0 cm×1.5 cm×1.0 cm,切面呈灰白色,质地中等。
2.光镜下检查:低倍镜下见淋巴结饱满,皮质区与副皮质区基本结构消失,副皮质区扩张,肿瘤性淋巴细胞呈弥漫片状或隐约结节状增生,局部残存少量正常淋巴组织(见图2A)。在高倍镜下,肿瘤细胞呈小至中等大小;核型不规则,染色质较细,小核仁可见;细胞质较丰富,淡染;肿瘤细胞间可见凋亡小体(见图2B)。
三、免疫组化特征、EBV 原位杂交及TCR 基因克隆性重排结果
免疫组化检测显示,肿瘤细胞CD3(+++)、CD4(+)、TIA-1(+++)、颗粒酶B(+++),MIB-1(80%+)(见图3A~3C);其余标记CD56、CD8、CD20、CD79a、CD15、CD30、CD7、MPO、穿孔素、Fascin、PGM-1、βF-1 均为阴性;肿瘤细胞EBER 呈强阳性(+++)(见图3D)。TCR 基因克隆性重排显示TCRγ 重排(见图4)。
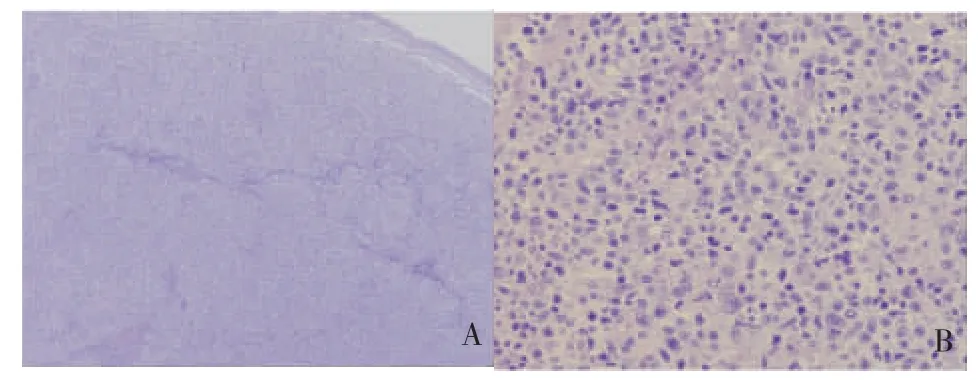
图2 肿瘤性淋巴细胞镜下表现

图3 肿瘤性淋巴细胞的免疫组化染色图片

图4 T 细胞淋巴瘤TCRγ 克隆性重排检测结果为阳性
讨 论
EBV 相关淋巴组织增殖性疾病是指EBV 感染的一组具有谱系的淋巴组织疾病,其中包括增生性、交界性、肿瘤性疾病[3]。EBV 与B 细胞淋巴瘤、T细胞淋巴瘤、自然杀伤(nature killer,NK)细胞淋巴瘤等众多淋巴瘤相关。2008 年WHO 淋巴造血系统肿瘤分类中列出的有老年性EBV+大B 细胞淋巴瘤及儿童系统性EBV+TLPD、水疱性牛痘样淋巴瘤。儿童系统性EBV+TLPD 是一种少见的T 细胞肿瘤性病变,1978 年其由Virelizier 等[4]报道之后,研究逐渐揭示这一疾病的本质是一种淋巴组织增殖性疾病,患者往往进展为恶性淋巴瘤或死于严重并发症。2016 年版WHO 修订说明将其命名为“儿童系统性EBV 阳性T 细胞淋巴瘤”,其疾病呈暴发性、侵袭性临床过程,以EBV 感染、具有活化细胞毒表型的T 淋巴细胞克隆性增殖为特征[1,5]。
一、临床特点
该病的临床病理特征与感染T 细胞的慢性活动性EVB 感染(chronic active EBV infection,CAEBV)及EBV 感染相关性噬血细胞综合征有一定重叠,都是与EBV 感染相关T 淋巴细胞或NK 细胞增生性疾病。该病主要发生于亚洲和南美洲[1-2],在西方国家很少,患者多见于儿童和青年人[6-7],常早期出现B 症状。
儿童系统性EBV 阳性T 细胞淋巴瘤可继发于原发性急性EBV 感染,或与CAEBV 同时发生,最常见的发生部位为肝脏、脾脏,发生于淋巴结、皮肤、骨髓、肺、胃肠道、大脑等部位也有报道[7]。病程呈侵袭性,患儿突然出现急性发热和全身不适,伴有急性病毒性呼吸系统疾病症状,在数周到数月内,患者可发展为肝脾肿大和肝衰竭,有时伴有淋巴结肿大,其他症状和体征包括血小板减少、贫血、皮疹、腹泻、葡萄膜炎等。患者的实验室检测显示肝功能异常、EBV 血清学显示抗病毒衣壳蛋白抗体升高,有时合并噬血细胞综合征、凝血障碍、消化道溃疡和(或)穿孔,中枢神经系统病变、心肌炎、间质性肺炎、多脏器衰竭和败血症等[8-10]。2009 年,金妍等[11]报道了30 例儿童系统性EBV+TLPD 患者,平均年龄为1l 岁,男女比例为1.7∶1,平均病程为14 个月(2~60 个月)。其中,29 例患者有发热症状,其他常见症状有淋巴结肿大(83.3%)、肝脾肿大(66.7%)、血细胞减少(26.7%)、皮疹(20.0%);肝功能异常(16.7%)、皮肤蚊虫叮咬后超敏反应(13.3%)、血小板减少(13.3%)、间质性肺炎(6.7%)、眼葡萄膜炎(3.3%)、牙龈损害(3.3%)和腹泻(3.3%)症状则较少见。在该研究中,1 例患儿为10 岁男性,被明确诊断为T 细胞淋巴瘤伴噬血细胞综合征和头面部皮疹,与本研究报道的病例相似。
二、病理学特点
肿瘤性T 淋巴细胞通常是小到中等大小,多为轻度异型或缺乏明显的异型性。有些病例显示中等到大的多形性淋巴细胞浸润,细胞核不规则,核分裂相易见,常可浸润肝、脾、淋巴结和骨髓[1,12]。浸润肝、脾时主要以血窦浸润为主;浸润淋巴结时通常以淋巴结结构破坏、副皮质区扩大和淋巴窦扩张为主[7,13],与本研究的病例相似。值得注意的是,儿童骨髓中频繁出现EBV 阳性T 淋巴细胞可作为一个诊断线索[7,14]。
三、免疫组化和遗传学特点
肿瘤性T 淋巴细胞几乎均表达T 细胞抗原标志CD2、CD3 和细胞毒性蛋白TIA-1、颗粒酶B 及穿孔素,大部分病例表达CD4/CD8,部分可表达CD5、CD7、CD25、CD56、CD43、TCRγ 和bcl-2,不表达CD20、PAX5、OCT-2、PD-1、CXCL13、CD10、CD15、Foxp3、bcl-6、CD57、CD16、TdT、p53 和ALK[7,14]。本研究报道的病例表达T 细胞标志和细胞毒性蛋白,与文献报道相似。儿童系统性EBV 阳性T 细胞淋巴瘤患者感染的细胞分为CD4+、CD8+、γδT 细胞[14]。一般认为,继发于急性原发性EBV 感染的T 淋巴细胞为CD8+,而CAEBV 的T 淋巴细胞为CD4+,少数可两者均双阳性表达,而感染CD4+T 淋巴细胞的病例预后更差[14]。王微等[15]报道了3 例患者,1例CD4 和CD8 双阴性;1 例呈双弱阳性;1 例CD4 强阳性,CD8 弱阳性。
肿瘤性T 淋巴细胞EBV 原位杂交显示EBER阳性表达,EBER 是EBV 编码的不翻译成蛋白质的RNA,大量存在于EBV 感染的细胞中,是明确本次疾病与EBV 相关最直接的证据;TCR 克隆性重排显示TCRγ 重排,文献报道大多数肿瘤性T 淋巴细胞为αβT 细胞,但也有部分为γδT 细胞,目前还没有发现肿瘤细胞存在染色体异常[16]。
四、鉴别诊断
1.侵袭性NK 细胞白血病/淋巴瘤:该病是一种以成熟NK 细胞为主的、罕见的侵袭性恶性肿瘤,患者预后不良,通常累及外周血、骨髓、肝、脾,但也可以发生在其他器官。该病患者可出现显著的肝脾肿大和侵袭性的临床过程。在肿瘤细胞的形态上,两者也较相似,免疫表型提示CD2、CD56、CD16 和细胞毒性标志阳性,但NK 细胞白血病/淋巴瘤缺乏TCR 克隆性重排和CD3 的表达。临床上,对两者的鉴别可依赖于TCR 的检测,侵袭性NK 细胞白血病无TCR 克隆重排,不表达TCR 受体(即没有αβ 和γδ 亚型),也不表达CD3。
2.种痘样水疱病样皮肤T 细胞淋巴瘤:该病也是主要发生于儿童的EBV 阳性T 细胞淋巴瘤。日光辐射在其致病中有重要作用,故该病主要发生在中美洲、南美洲和亚洲等日光照射强度较强的区域,通常在暴露的皮肤上出现水泡丘疹和坏死,其临床过程缓慢,最终患者会因皮肤病变恶化和病变全身扩散而死亡。在组织学上,该病以真皮内多形性淋巴细胞浸润为主,细胞表达CD3,TCR 基因检测显示TCR 克隆性重排,根据患者的临床表现和发病过程可鉴别。
3.CAEBV[17]:该病起源于慢性或持续性EBV病毒感染,而EBV 可诱导B 淋巴细胞、T 淋巴细胞、NK 细胞扩增。该病患者常伴有发热、脾肿大、淋巴结肿大、肝功能异常及全血细胞减少,外周血EBV DNA 水平显著升高,临床严重程度少见,致死率高;在组织学上,镜下淋巴结组织形态多样,呈多克隆性增生,副皮质区扩张,伴有多量免疫母细胞,细胞常伴有浆细胞样分化,浆样细胞常见,偶尔可出现镜影细胞,部分细胞EBV 原位杂交EBER阳性。
4.皮肤原发性γδT 细胞淋巴瘤:该病是一种少见的皮肤恶性肿瘤,来源于成熟的活化γδT 淋巴细胞。大部分皮肤原发性γδT 细胞淋巴瘤发生于成人,且大多数病例中主要表现为皮肤斑片或斑块,主要发生于四肢和躯干。在显微镜下,患者的皮肤病变主要表现为嗜表皮性、浸润真皮和浸润皮下脂肪组织3 种组织学浸润模式;肿瘤细胞通常较大,染色质呈粗颗粒状,凋亡和坏死常见,常伴有血管侵犯,肿瘤细胞显示克隆性TCRγ、TCRδ 基因重排,但通常无EBV 感染,EBV 原位杂交EBER 呈阴性,借此可鉴别。
五、治疗与预后
文献报道,EBV 感染者中T 细胞CD4+的患者预后较差[14],而Ki-67 增殖指数大于30%患者预后更差[11]。目前,对于儿童系统性EBV 阳性T 细胞淋巴瘤尚无规范性治疗方案或共识。大多数情况下,该病呈现暴发性的临床过程并导致患者死亡,通常持续时间从几天到几周。有的病例显示为亚急性过程,可持续数月到1 年,且对常规化疗药物耐药,部分患者对全身化疗有反应,但通常在短时间内复发,抗病毒治疗、免疫抑制剂、化疗仅能延缓疾病进展,但患者的平均中位生存期约为7.1 个月。造血干细胞移植也许可以成为治疗该病的新方法,虽然其治疗指征和标准方案尚未确定[18-19]。由于造血干细胞移植相关并发症潜在的巨大风险,必须综合考虑多种因素决定患者是否需要行造血干细胞移植。
