瘢痕子宫再次妊娠阴道试产及母婴结局影响因素分析
2020-04-20郭智勇陈垦李敏王善林管琼马振华陈燕
郭智勇 陈垦 李敏, 王善林 管琼 马振华 陈燕
(1.南部战区总医院妇产科,广东 广州 510010;2.广东药科大学护理学院,广东 广州 510010)
瘢痕子宫是指因行子宫穿孔修补术、子宫肌瘤剔除术及剖宫产术等造成子宫留存瘢痕[1]。目前我国产妇的剖宫产率超过40%,随着“二胎”政策的开放,剖宫产后瘢痕子宫再次妊娠的产妇数量不断升高[2]。瘢痕子宫再次妊娠孕妇分娩过程中可能发生子宫破裂等并发症,严重威胁母婴生命安全,但同时也能够避免再次剖宫产手术时并发症的风险[3-4],因此瘢痕子宫再次分娩方式的选择已成为产科临床关注的热点问题。临床研究[5-6]认为,瘢痕子宫再次妊娠产妇开展阴道试产是积极可行的,但目前关于瘢痕子宫阴道试产结局的影响因素尚无详细的系统分析,部分瘢痕子宫孕妇不愿接受阴道试产,在一定程度上阻碍了该分娩方式的推广。本研究拟通过分析影响剖宫产后瘢痕子宫再次妊娠阴道试产结局的因素及对母婴结局的影响,为分娩方式的科学选择提供一定的理论依据。
1 资料与方法
1.1一般资料 选取2017年1月-2019年1月南部战区总医院收治的126例剖宫产后瘢痕子宫再次妊娠阴道试产的孕妇为研究对象。纳入标准:(1)仅有1次子宫下段横切口剖宫产史且两次分娩间隔≥18个月。(2)超声提示子宫下段前壁连续性良好、无缺损。(3)具有分娩指征及阴道分娩适应征。(4)单胎妊娠。(5)患者及家属自愿选择经阴道试分娩方式,同时对本研究知情同意。排除标准:(1)有子宫破裂史。(2)前次剖宫产指征存在(如前置胎盘、胎盘植入、臀位以及重度子痫前期等)。(3)患有严重的内科或产科并发症。(4)阴道试产中因产妇或家属个人意愿要求转为剖宫产者。
1.2方法 按试产结局将研究对象分为成功组和失败组。试产失败标准:当孕妇宫缩12 h内仍未分娩且出现持续瘢痕疼痛、宫颈扩张停滞>2 h、宫口开全胎头仍未衔接、胎儿宫内窘迫及先兆子宫破裂时则列为试产失败,予立即终止试产改为剖宫产。本研究中所有研究对象对本研究知情同意,且研究经本院医学伦理委员会批准同意。
1.3观察指标 统计两组产妇的临床资料并进行对比分析,包括年龄、分娩时孕周、产前BMI、两次妊娠间隔时间、子宫下段肌壁厚度、阴道分娩史、妊娠期高血压、妊娠期糖尿病、试产时间、缩宫素的使用、新生儿体质量等,统计母婴结局资料:产后24 h出血量、产后出血(产后出血:采用世界卫生组织的诊断标准[7],即产后24 h内出血≥500 mL)、产后发热(≥38 ℃)、新生儿窒息(新生儿窒息[8]:新生儿生后1或5 min Apgar评分≤7分)及住院时间等。
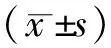
2 结果
2.1临床资料及母婴结局比较 126例孕妇中,阴道试产成功100例,成功率79.4%。临床资料及母婴结局比较 见表1。
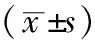
表1 临床资料及母婴结局比较 例(%)
注:*为t值。
2.2ROC曲线分析 将两组临床资料中有差异的量化指标年龄、产前BMI、妊娠间隔时间、子宫下段肌壁厚度、试产时间及新生儿体质量进行ROC曲线分析,见图1和表2。
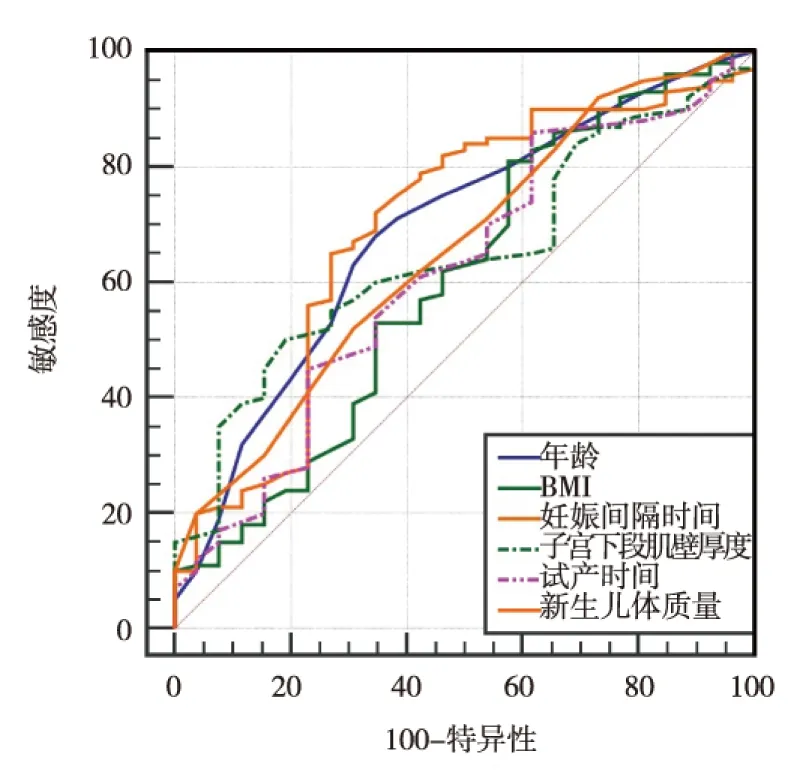
图1 孕妇年龄、产前BMI、妊娠间隔时间、子宫下段肌壁厚度、试产时间及新生儿体质量 ROC曲线分析
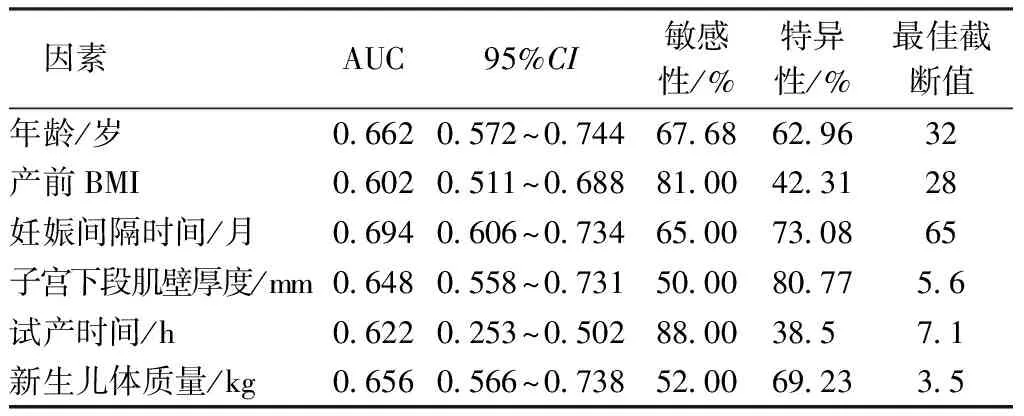
表2 AUC、尤登指数及最佳截断值
2.3多因素Logistic回归分析 见表3。
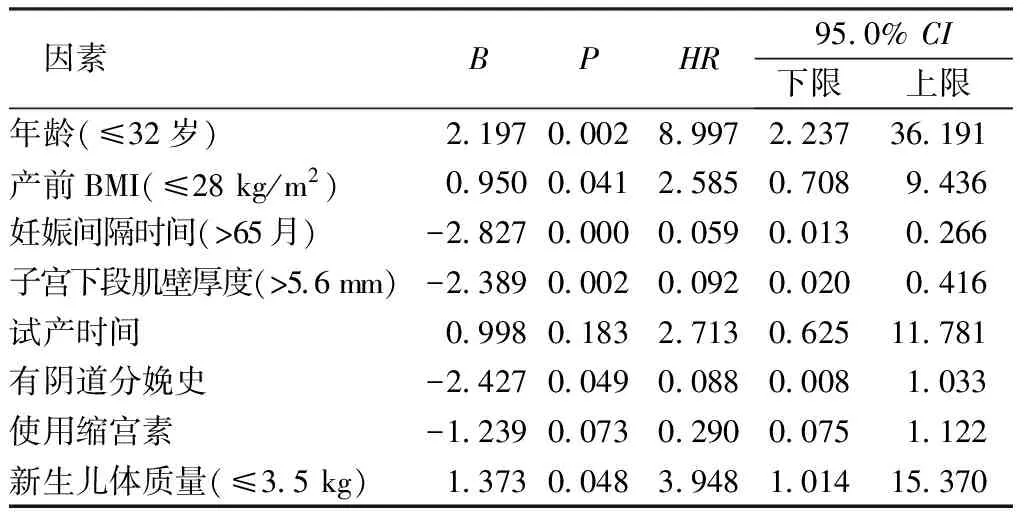
表3 多因素Logistic回归分析
2.4临床资料与母婴结局的关系 采用Pearson相关系数分析一般临床资料与产后出血量和住院时间的相关性,结果显示产后出血量与新生儿体质量(r=0.150,P=0.035)、试产时间(r=0.950,P=0.005)呈正相关,住院时间与年龄(r=0.221,P=0.013)呈正相关,与妊娠间隔时间(r=-0.253,P=0.004)、子宫下段肌壁厚度(r=-0.200,P=0.025)呈负相关,与其他因素不相关;分别将受试者分为产后发热组和未发热组、新生儿窒息组和正常组,分别比较两组之间的一般资料,结果显示,产后发热与所有临床资料均不相关,而新生儿窒息与妊娠间隔时间(t=2.105,P=0.037)相关,与其他因素均不相关。
3 讨论
2010年美国国立卫生研究院在研讨会上对瘢痕子宫阴道试产的安全性和结局进行了讨论,最终认为:阴道试产是瘢痕子宫孕妇再次妊娠的合理选择,并号召医疗机构提供瘢痕子宫阴道试产服务[9]。目前,国内外研究发现剖宫产术后再次妊娠经阴道试产的成功率约为60%~80%,为剖宫产后瘢痕子宫再次阴道分娩的临床开展奠定了基础[10]。本研究结果显示,剖宫产后瘢痕子宫再次妊娠阴道试产成功率为79.4%,与Knight等[11]、金敏丽[12]及Li等[13]研究结果(63.4%、77.77%及64.9%)相近,进一步说明剖宫术后瘢痕子宫再次妊娠采用阴道分娩有较大可行性。但目前仍有多数瘢痕子宫孕妇不愿接受阴道试产,产科医生应向产妇合理分析讲解不同分娩方式利弊,引导其选择合理的分娩方式[14]。
影响阴道试产成功与否的因素较多,如年龄、妊娠时间间隔等,目前我国尚缺乏关于影响阴道试产因素的系统分析,为充分了解剖宫产术后瘢痕子宫再次妊娠阴道试产成功的影响因素,本研究对阴道试产孕妇的临床资料进行分析。结果显示,年龄≤32岁、产前BMI≤28 kg/m2、妊娠间隔时间>65月、子宫下段肌壁厚度>5.6 mm、有阴道分娩史及新生儿体质量≤3.5 kg是剖宫产后瘢痕子宫再次妊娠阴道试产成功的独立影响因素。对于高龄产妇而言,身体机能及骨盆可塑性均有所下降,导致试产时间增长,成功率降低[15-16]。产前BMI较高,导致孕妇盆底脂肪层较厚,阴道分娩时宫口扩张速度较慢,且肥胖孕妇的胎儿体型通常偏大,胎儿缺氧耐受性下降,不利于阴道试产[17-19]。郑玉玲等[20]研究发现,分娩间隔时间>72个月患者,阴道试产成功率更高;可能是因为剖宫产后2~3年,剖宫产术患者子宫瘢痕肌肉化程度才能达到最佳状态,所以再次妊娠孕妇在该时段后进行阴道试产,成功率更高[21-23]。杜明钰等[24]研究发现阴道试产成功组既往有分娩史孕妇的比例高于阴道试产失败组,说明既往有阴道分娩史有利于阴道试产成功,与本研究结果一致。
此外本研究还发现新生儿体质量与产后出血量相关,年龄、妊娠间隔时间、子宫下段肌壁厚度与产住院时间相关,妊娠间隔时间与新生儿窒息发生率相关,说明这些因素不仅影响剖宫产瘢痕子宫阴道试产是否成功,还影响产后母婴结局,具有双重影响,可作为瘢痕子宫孕妇选择分娩方式的平衡考虑指标。因此,剖宫产后瘢痕子宫孕妇临床生产前应充分评估孕妇临床资料,为孕妇提供专业的指导,引导孕妇选择合适的生产方式,鼓励符合阴道试产体征的孕妇进行阴道分娩,且严格把握阴道试产适应证以提高阴道试产成功率。
