复杂泡型肝包虫病MDT讨论
2020-04-14陈见中喻定刚兰晓蓉丁世荣雍记智张泽奎
陈见中,喻定刚,兰晓蓉,丁世荣,雍记智,张泽奎
(阿坝藏族羌族自治州人民医院,四川 阿坝 624000,1.肝胆外科,2.超声医学科,3.放射科,4.麻醉科,5.重症医学科)
肝包虫病是WHO认定的全球十种经济负担最重的疾病之一,主要流行于地中海国家、南美、澳大利亚和中亚[1],我国主要流行于新疆、甘肃、四川甘孜阿坝地区、云南西北等牧区[2-4]。多数患者就诊时已属晚期,病灶巨大,常常侵犯半肝以上,甚至有肝外脏器的侵犯,属于比较复杂的肝包虫病,处理起来非常复杂和棘手。肝包虫病若得不到治疗,病死率高,在确诊而未治疗的患者中,10年及15年的生存率为29%和0[5-6]。阿坝藏族羌族自治州人民医院肝胆外科于2019年6月收治1例复杂泡型肝包虫病患者,其病灶巨大,侵犯第一肝门,致左右肝管梗阻,严重黄疸,经过MDT讨论术前行PTCD减黄,肝功能好转后行根治性右三肝切除术加肝管成形及肝管空肠Roux-en-Y吻合术,效果良好。现就MDT讨论相关内容及术后疗效报道如下。
1 病例资料
患者女性,35岁,牧民,因“发现肝包虫病2年,右上腹不适伴皮肤巩膜黄染1个月”于2019年6月24日入院。2年前患者体检发现肝包虫病,一直无症状,未引起重视,口服阿苯达唑治疗,1月余前出现反复右上腹疼痛不适,以隐痛为主,偶加剧呈绞痛,自行艾灸无明显好转,后出现全身皮肤巩膜黄染,尿黄症状。查体:全身皮肤巩膜重度黄染,浅表淋巴结无肿大,全腹平软,剑突下及右上腹可见多处艾灸瘢痕,右上腹深压痛,移动性浊音可疑阳性。肝脏叩诊:右锁骨中线6、7肋间,右锁骨中线肋缘下2横指,剑突下6 cm,左锁骨中线肋缘下3 cm。实验室检查:血常规示白细胞22.80×109/L,中性粒细胞20.19×109/L,嗜酸性粒细胞1.04×109/L,血红蛋白142 g/L,血小板510.00×109/L。包虫抗体检查:细粒棘球绦虫抗体(+)。肝功能检查示丙氨酸氨基转移酶(ALT)114.50 U/L,天门冬氨酸氨基转移酶(AST)103.10 U/L,胆碱脂酶(CHE)3 236.30 U/L,总胆红素473.20 μmol/L,直接胆红素3 34.80 μmol/L,白蛋白20.90 g/L。凝血功能示血浆凝血酶原时间23.50 s,国际标准化比值2.10,活化部分凝血活酶时间39.90 s,血浆纤维蛋白原4.70 g/L,凝血酶时间20.20 s。超声提示:右肝杂乱回声团。CT提示(图1 A,B):(1)肝脏右叶、左肝内叶泡型包虫病,大小12.0 cm×8.4 cm×8.2 cm,累及第一肝门,呈浸润性生长,门静脉右前支完全受侵,右后支部分受侵,有截断征表现,门静脉左支右侧部分受侵,肝内胆管扩张梗阻;(2)肝左外叶代偿性增大;(3)胆囊结石。MRCP提示(图1 C,D):(1)肝右肝泡型包虫病,病灶累及汇管区肝门胆管致狭窄,肝内胆管明显扩张;(2)胆囊结石。初步诊断考虑:(1)右肝泡型肝包虫病(P3N1M0);(2)胆管炎;(3)肝功能不全,Child-Pugh C级;(4)梗阻性黄疸;(5)低蛋白血症;(6)凝血功能紊乱;(7)胆囊结石。
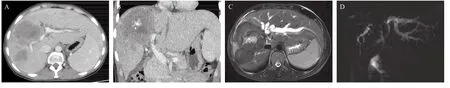
图1 术前影像学检查
2 MDT讨论
2.1 肝胆外科
喻定刚主任医师及陈见中主治医师认为,患者为复杂型泡型肝包虫病,病灶大,肝IVa、IVb、V、VI、VII、VIII段均受侵,病灶累及第一肝门,肝内胆管明显扩张,据CT三维重建,全肝体积2 638 cm3,左外叶体积1 164 cm3,残肝剩余44.12%,术后残肝体积达到肝脏总体积的30%~40%以上时手术相对安全[7],可考虑行根治性右三肝切除术+胆囊切除术+左肝内胆管成形术并肝管空肠Roux-en-Y吻合术。现患者血象高、蛋白低、肝功能差且凝血功能紊乱,暂不适宜手术治疗,可考虑予以消炎、保肝、静脉营养、补充蛋白等对症支持治疗;可考虑在彩超定位下行PTCD减黄治疗,待肝功能好转后再行手术。对于转诊上级医院进行了分析,由于患者来自牧区,经济条件差,转院治疗可能大大增加经济负担,且患者及家属汉语言能力差,后与患者及家属交流沟通,不愿至上级医院就诊。我院于上世纪70年代开始从事肝包虫病外科治疗,拥有丰富的临床经验及先进的外科技术,能完成右三肝、左三肝、半肝切除等高难度手术,因此从技术方面上,我院治疗此疾病完全可行。
2.2 放射科
丁世荣副主任医师认为,包虫病灶巨大,累及第一肝门,呈浸润性生长,下腔静脉疑有粘连侵犯,门静脉右支完全受侵,门静脉左支右侧部分受侵,右后支部分受侵,有截断征表现,门静脉左支右侧部分受侵,若行右三肝切除,注意术中保护门静脉左支血管及下腔静脉;肝左外叶代偿性增大,据CT三维重建结果,可行右三肝切除可行;由于病灶累及汇管区肝门胆管致狭窄,肝内胆管明显扩张,可考虑先行PTCD减黄治疗。
2.3 超声医学科
兰晓蓉副主任医师认为,患者目前肝功能及凝血功能差,暂不考虑根治性手术,可在超声定位下行PTCD减黄治疗。
2.4 麻醉科
雍记智副主任医师认为,若经上述治疗,达到手术标准,术中置中心静脉管监测中心静脉压、动脉置管监测血压;备悬浮红细胞6 U以上,备新鲜冰冻血浆。患者较年轻,心肺功能良好,心脑血管意外风险相对较低;此类手术时间较长,术中密切监测各项指标,确保手术安全完成;术后入重症医学科监护治疗。
2.5 重症医学科
张泽奎副主任医师认为,患者较年轻,心肺功能良,心脑血管意外风险相对较小。术后密切观察腹腔引流液,补充白蛋白、血浆,预防肝功能衰竭、肝肾综合征、肝肺综合征及门静脉及下腔静脉血栓等发生。
2.6 讨论总结
肝胆外科喻定刚主任总结:(1)患者肝功能差,术前必须采用PTCD减黄,待胆红素下降至100 μmol/L左右,最好能下降至50 μmol/L以下才能降低术后肝功能衰竭风险;(2)据术前测算,考虑根治性右三肝切除术+胆囊切除术+左肝内胆管成形术并肝管空肠Roux-en-Y吻合术;(3)患者肝脏功能差,只能行在体肝叶切除,不考虑自体肝移植手术方式;(4)患者肝脏淤胆时间长,肝脏储备功能较差,术中尽量不行肝门阻断;(5)术中麻醉适当控制中心静脉压,保障中心静脉压5 cmH2O以上,以减少肝脏缺血再灌注损伤;(6)术后重症医学科密切监测肝脏功能、预防并发症发生。
3 手术及随访情况
3.1 术前准备
经抗感染、保肝、补充白蛋白、静脉营养、行PTCD改良术(中心静脉穿刺包行经皮经肝穿刺胆道引流术)、减黄等治疗2周,患者一般情况较前好转,达到手术时机,复查血常规:白细胞7.92×109/L,中性粒细胞5.29× 109/L,嗜酸性粒细胞0.68×109/L,血红蛋白82 g/L,血小板319.00×109/L。肝功能检查:丙氨酸氨基转移酶(ALT)44.40 U/L,天门冬氨酸氨基转移酶(AST)38.20 U/L,胆碱脂酶(CHE)2 490.80 U/L,总胆红素110.90 μmol/L,直接胆红素91.70 μmol/L,白蛋白30.10 g/L。凝血功能:血浆凝血酶原时间11.80 s,国际标准化比值1.03,活化部分凝血活酶时间26.60 s,血浆纤维蛋白原3.00 g/L,凝血酶时间18.80 s。
3.2 手术情况
于2019年7月16日在全麻下行右三肝切除术(左肝内叶+右肝前叶+右肝后叶)+胆囊切除术+门静脉修补术+下腔静脉修补术+肝静脉修补术+左肝内胆管成形术+左肝内胆管空肠Roux-en-Y吻合术。考虑患者肝功能差,术中未用Pringle法全肝阻断(见图2 A,B,C,D)。手术时间7.75 h,术中出血600 mL,输悬浮红细胞6 U,术后至重症医学科监护治疗,第3天转回肝胆外科。术后2周,患者腹腔引流管引流出淡黄色液体600~1 000 mL/d,2周后引流液逐渐减少,少于50 mL后予以拔出引流管。
术后2周肝功能:丙氨酸氨基转移酶(ALT)32.40 U/L,天门冬氨酸氨基转移酶(AST)47.50 U/L,总胆红素35.60 μmol/L,直接胆红素24.70 μmol/L,白蛋白33.60 g/L。患者术后22 d出院,总住院费用12.2万元,出院时情况良好。
3.3 随访情况
术后3个月至我院复查,患者全身皮肤巩膜无黄染,全腹平软,无压痛。复查肝肾功能、血常规良好,复查上腹部CT,未见包虫复发,情况良好(见图2F)。
4 总结
肝脏为包虫最为常见的寄生部位,约占人体包虫病的75%,泡型肝包虫病发病率约为3%,由多房棘球绦虫感染所致,常以出芽或浸润方式增殖,不仅可以直接侵犯邻近组织结构,还可以经淋巴道和血管转移到腹膜后和远隔器官如脑、肺等部位,对患者造成严重的、不可逆的损伤。此病虽为良性疾病,但生物学行为恶性,呈浸润性生长,故有“虫癌”之称[8-10]。该病起病隐匿[11],多数患者早期无明显临床表现,2/3的患者表现出的症状与包虫生长有关,常常以腹痛不适、体质量减轻、黄疸等症状就诊[12]。泡型肝包虫病当发生临床症状时多已经为病变晚期,手术难度大、风险高,相对于囊性肝包虫病来说对人体的危害也更大[13]。唯一能治愈包虫病的方法就是通过手术完整切除病灶[14],因此根治性手术是治疗泡型肝包虫病的第一选择[15]。根治性切除应切除距离病灶2 cm以上肝组织才能防止术后复发[16-17]。晚期泡型肝包虫病根治性切除率低,我国既往的根治性切除率在30%左右[18-19]。晚期泡型肝包虫病根治性切除手术方案及手术时机的选择十分重要。有报道称MDT模式已在全世界关于癌症的管理中普遍使用,效果也显著优于传统的诊治模式[20-21],不仅为恶性肿瘤的最佳治疗模式,也是一些良性、难治性疾病的最佳治疗手段[22]。
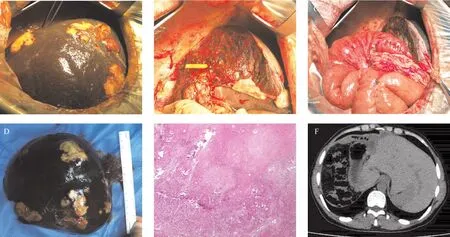
图2 术中及术后情况
本例晚期泡型肝包虫MDT讨论内容的重点:(1)高原地区长期慢性缺氧可导致转氨酶升高,胆红素升高,进一步损伤肝细胞,因此,高原地区行肝切除术时相对于平原地区需更加注意患者肝储备功能的恢复[23]。患者术前肝功能及储备功能差,术前予PTCD减黄、静脉营养、保肝治疗、补充白蛋白等非常重要,待肝功能好转后手术。(2)肝叶切除术中出血控制十分重要,尤其是切肝前的入肝血流阻断,通过阻断患侧肝脏的血供并在肝表面出现缺血线来确定切肝平面,减少切肝过程中出血[24]。本例患者肝脏功能差,淤胆时间长,肝脏储备功能较差,术中尽量不行肝门阻断,且术中麻醉适当控制中心静脉压,保障中心静脉压5 cmH2O以上,以减少肝脏缺血再灌注损伤。术中证实术前MDT讨论意见,患者术中肝脏呈褐色,淤胆严重,术中全程未采用Pringle法阻断全肝,未降低中心静脉压,术后肝功能恢复快。(3)手术方式的选择是复杂肝包虫病外科治疗的一大难题,外科治疗泡型肝包虫病的手术方式有根治性切除术、姑息切除术、异体肝脏移植术、离体切除自体移植术和穿刺引流术等:①根治性肝包虫切除:在体肝包虫切除的困难极大,切除率并不高,但手术效果好,并发症少,花费少,是最为理想的手术方式。②姑息性肝切除加胆肠吻合术:是晚期肝包虫一种可以选择的手术方式,尽可能多地切除包虫病灶,解决胆道梗阻,术后早期的生活质量会明显提高,但残留虫体还在体内生长,长期预后欠佳。③姑息性的肝穿刺胆道引流术:仅解决胆道梗阻引起的致命性肝损害,但不能改善长期预后。④肝移植术:是治疗包括晚期泡型肝包虫病在内的众多终末期肝脏疾病的有效措施之一,包括同种异体肝移植及自体肝移植术。同种异体肝移植由于术后早期并发症多、治疗费用极高及肝源问题,只有肝移植大中心才能考虑此手术方法,不能得到有效推广。自体肝移植是离体进行的肝包虫手术,手术费用相对同种异体肝移植有所下降,但较高的技术难度及术前肝脏储备功能要求高均有所限制。通过MDT讨论,本病例选择最佳手术方案:PTCD术前减黄+根治性右三肝切除术+胆囊切除术+左肝内胆管成形术并肝管空肠Roux-en-Y吻合术,患者手术取得成功,痊愈出院。
综上,晚期泡型肝包虫病根治性切除难度大,以个体化治疗方案为主,通过MDT多学科讨论我们可以更全面、精细而深入了解患者病情,制定出更有效的、个体化的外科治疗方案。可提高外科治疗的有效性及安全性,值得临床推广。
