子宫内膜癌淋巴结转移发生情况及其高危因素的Meta分析
2020-04-09刘先喜周露秋毛熙光
刘先喜 周露秋 詹 平 毛熙光
(西南医科大学附属医院妇科,四川省泸州市 646000,电子邮箱:liuxianxi120@sina.com)
研究表明,子宫内膜癌病灶局限于子宫,预后良好[1]。手术治疗是子宫内膜癌首选的治疗方式,而淋巴结切除术作为子宫内膜癌手术的重要组成部分,可以明确分期,用于判断患者预后、指导后续治疗[2]。但仍有部分患者不适合或者由于其他原因未切除淋巴结。不必要的淋巴结切除可能会影响患者生活质量,而接受淋巴结切除术也可能出现相关手术并发症,可导致严重后遗症,甚至死亡。越来越多研究表明,部分分期早的子宫内膜癌患者淋巴结转移发生率较低,常规切除淋巴结并不能提高患者生存率[3-5]。因此,掌握淋巴结转移情况可以为早期子宫内膜癌患者的预后评估提供重要信息,更重要的是可以评估阴性淋巴结患者进行辅助治疗的必要性[6-7]。目前,大多数学者认为淋巴结转移的高危因素主要包括病理组织学分级、肌层浸润、宫颈组织浸润、淋巴血管间隙浸润(lymph-vascular space invasion,LVSI)等[8-10]。本研究通过系统评价的方法,分析子宫内膜癌患者淋巴结转移的发生率及其高危因素,以期为子宫内膜癌能否依据高危因素选择性切除淋巴结提供参考依据。
1 资料与方法
1.1 检索策略 计算机检索Web of Science、PubMed、Cochrane Library、知网、维普等数据库。英文检索词主要包括endometrial carcinoma、endometrial cancer、lymph node metastasis、high risk factor,中文检索词包括子宫内膜癌、子宫肿瘤、淋巴结转移、危险因素,检索式根据具体数据库适当调整。检索时间由建库至2019年3月1日。
1.2 文献筛查标准 由两名研究者独立筛选文献,通过阅读标题和文献摘要剔除重复文献及不相关的文献,然后交叉核对,若观点不一致,则通过讨论决定或与第三方协商解决。纳入标准:(1)文献为有关子宫内膜癌淋巴结转移高危因素的历史性队列研究;(2)手术为标准手术,即全子宫双侧附件切除+盆腔及腹主动脉旁淋巴结切除,且均采用术后病理标本评估;(3)能够提供相对危险度(relative risk,RR)值和95%CI或者数据可转换为RR值和95%CI的文献,采用SPSS软件进行数据转换。排除标准:(1)质量差、数据描述不详的文献;(2)不能够提供可用或者潜在可用数据的文献;(3)缺失主要危险因素指标的文献;(4)单独研究盆腔淋巴结或者腹主动脉旁淋巴结转移的文献。
1.3 数据提取和文献质量评估 提取文献标题、作者姓名、发表年份、淋巴结转移例数及其对应的危险因素,以及Meta分析中需要使用的RR值和95%CI或相关数据。采用Newcastle-Ottawa 量表[11]对历史性队列研究进行质量评价,评分小于6分的低质量文献予以剔除。
1.4 统计学分析 采用RevMan 5.3软件进行Meta分析。(1)采用Q检验进行异质性分析。I2≥50%时考虑存在异质性,先分析异质性原因,同时由于单项研究可对合并效应造成显著影响,故需行敏感性分析以分析单项研究的影响,删除某一研究后再次计算合并效应量,进行前后比较,分析结论稳定性大小;若经处理后仍存明显异质性,则采用随机效应模型进行效应值合并。I2<50%时提示异质性小,则采用固定效应模型进行效应值合并。(2)效应值合并。计算高危因素的合并RR值及其95%CI;对于发生率,先计算单组率,然后计算标准误,合并单个率及其95%CI。当所得95%CI不包含1且P<0.05,则提示有统计学意义,认为该因素与淋巴结转移发生存在相关性;其中95%CI上限小于1为可能的保护因素,95%CI下限大于1为可能的危险因素。由于纳入文献为8篇,小于10篇,不适合行漏斗图制作,故采用Egger检验量化发表偏移,以P<0.05认为存在发表偏倚。
2 结 果
2.1 纳入文献的基本情况 初检剔除重复文献后共检索到1 815篇文献;根据文献筛选标准,获得 157篇文献;再根据质量评价剔除文献,最终纳入8篇文献[12-19],共4 225例研究对象,其中457例发生淋巴结转移。 纳入文献的基本情况见表1。
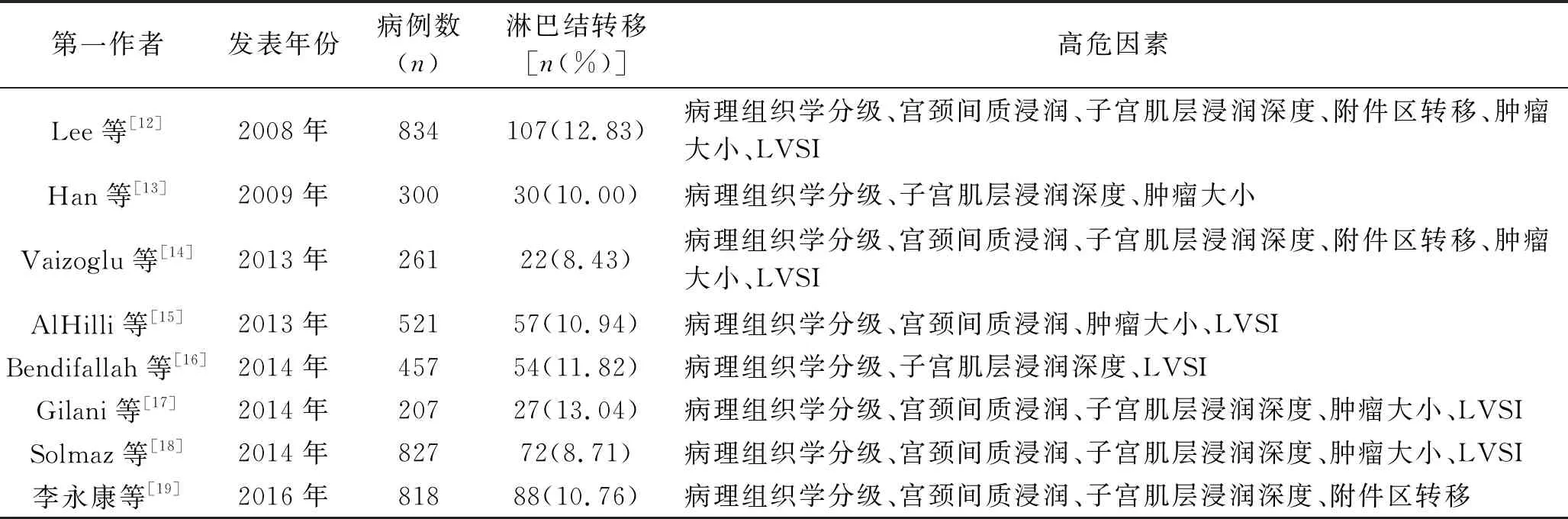
表1 纳入文献基本情况
2.2 Meta分析结果
2.2.1 子宫内膜癌淋巴结转移的发生率:8篇文献[12-19]均计算了子宫内膜癌淋巴结转移的发生率,为8.43%~13.04%。异质性检验显示I2=36%(P=0.14),提示各研究间异质性较小,采用固定效应模型进行分析。Meta分析结果显示,子宫内膜癌患者的淋巴结转移发生率为11%(95%CI:0.09~0.12;P<0.001),见图1。Egger检验结果显示t=0.600,P=0.570,因此认为不存在发表偏倚。3篇文献[13,15-16]可依据国际妇产科联盟(International Federation of Gynecology and Obstetrics,FIGO)分期提取早期(Ⅰ期)、中晚期(Ⅱ~Ⅳ期)患者的淋巴结转移数据,报告的中晚期淋巴结转移率分别为10%[13]、7.5%[15]、8.7%[16]。各研究间异质性较小(I2=0,P=0.41),采用固定效应模型进行分析。Meta分析结果显示中晚期淋巴结转移发生率为8%(95%CI:0.07~0.10,P<0.001)。两篇文献[13,16]早期淋巴结发生率为0%,一篇文献[15]为0.99%,未合并分析,见图1。
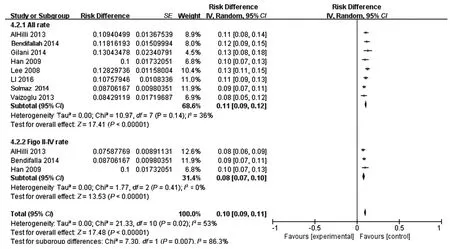
图1 子宫内膜癌淋巴结转移发生率的Meta分析及其亚组分析
2.2.2 病理组织学分级与子宫内膜癌淋巴结转移的关系:8篇文献[12-19]均分析了病理组织学分级和子宫内膜癌发生淋巴结转移的关系,各研究间存在较大异质性(I2=69%,P=0.002)。1篇文献[18]中的淋巴结转移风险高于其他文献,将其剔除后,各研究间异质性下降(I2=44%,P=0.09),采用固定效应模型进行分析。Meta分析结果显示,病理组织学分级增高是子宫内膜癌发生淋巴结转移的危险因素(RR=2.86,95%CI:2.35~3.47,P<0.001) ,见图2。Egger检验显示t=1.870,P=0.123,因此认为不存在发表偏倚。
2.2.3 宫颈间质浸润与子宫内膜癌淋巴结转移的关系:6篇文献[12,14-15,17-19]分析了宫颈间质浸润和子宫内膜癌发生淋巴结转移的关系。各研究间存在异质性(I2=83%,P<0.001) ,故采用随机效应模型进行分析。Meta分析结果显示,宫颈间质浸润是子宫内膜癌发生淋巴结转移的危险因素(RR=4.49,95%CI:2.86~7.04,P<0.001),见图2。采用去除单项研究法进行敏感性分析结论同前,分析产生异质性的原因可能由于研究人群、年龄差异、病理分期等不同导致,但由于文献较少无法进一步讨论。Egger检验显示t=0.520,P=0.629,提示无发表偏倚。
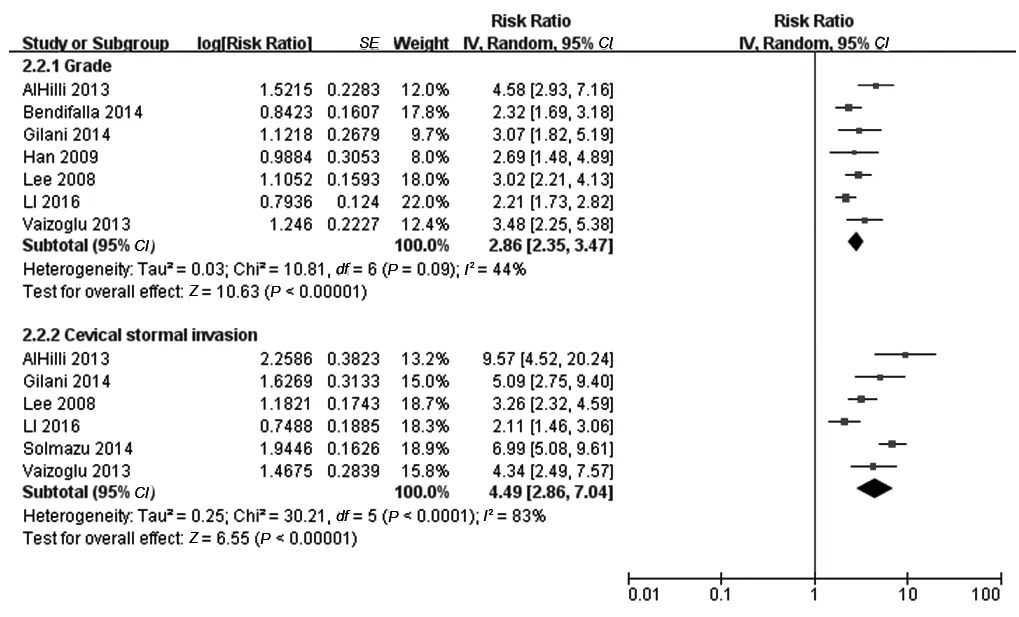
图2 病理组织学分级、宫颈间质浸润与子宫内膜癌发生淋巴结转移关系的Meta分析
2.2.4 子宫肌层浸润深度与子宫内膜癌发生淋巴结转移的关系:7篇文献[12-14,16-19]探讨了子宫肌层浸润深度大于50%和子宫内膜癌发生淋巴结转移的关系。各研究存在异质性(I2=85%,P<0.001),故采用随机效应模型进行分析。Meta分析结果显示,子宫肌层浸润深度大于50%是子宫内膜癌发生淋巴结转移的危险因素(RR=2.62,95%CI:2.12~3.23,P<0.001),见图3。采用去除单项研究法进行敏感性分析未发现影响结论研究。Egger检验显示t=0.620,P=0.573,因此认为不存在发表偏倚。
2.2.5 附件区转移和子宫内膜癌淋巴结转移的关系:3篇文献[12,14,19]分析了附件区转移和子宫内膜癌发生淋巴结转移的关系。各研究间无异质性(I2=0,P=0.63),故采用固定效应模型进行分析。Meta分析结果显示,附件区转移是子宫内膜癌发生淋巴结转移的危险因素(RR=5.95,95%CI:4.35~8.13,P<0.001),见图3。
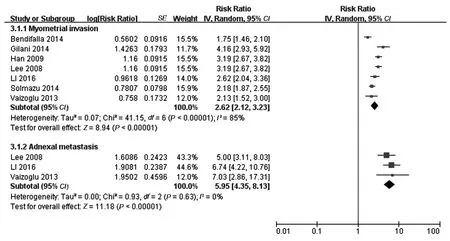
图3 子宫肌层浸润深度及附件区转移与子宫内膜癌发生淋巴结转移关系的Meta分析
2.2.6 肿瘤大小与子宫内膜癌淋巴结转移的关系:6篇文献[12-15,17-18]分析了肿瘤大于2 cm和子宫内膜癌发生淋巴结转移的关系。各研究间存在异质性(I2=94%,P<0.001),采用随机效应模型进行分析。Meta分析结果显示,肿瘤大于2 cm是子宫内膜癌发生淋巴结转移的危险因素(RR=1.60,95%CI:1.34~1.92,P<0.001),见图4。采用去除单项研究法进行敏感性分析未发现影响结论的研究。Egger检验显示t=0.410,P=0.703,因此认为不存在发表偏移。
2.2.7 LVSI与子宫内膜癌淋巴结转移的关系:6篇文献[12,14-18]分析了LVSI和子宫内膜癌发生淋巴结转移的关系。各研究间存在异质性(I2=90%,P<0.001)。采用去除单项研究法进行敏感性分析,发现1篇文献[18]影响合并效应值,可能由于该研究纳入患者手术分期较晚导致,剔除该研究后异质性降低(I2=38%,P=0.17),采用固定效应模型进行分析。Meta分析结果显示,LVSI是子宫内膜癌淋巴结转移的危险因素(RR=4.12,95%CI:3.47~4.89,P<0.01),见图4。Egger检验显示t=1.090,P=0.363,因此认为无发表偏倚。
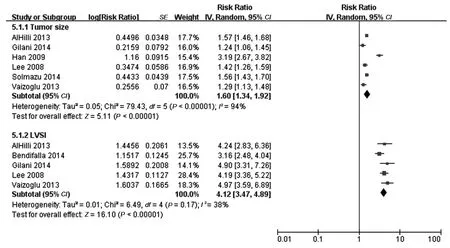
图4 肿瘤大小及LVSI和子宫内膜癌发生淋巴结转移关系的Meta分析
3 讨 论
由于地域、人群、病理分期不同,纳入文献所报告的子宫内膜癌淋巴结转移发生率也不同,Meta分析结果显示,子宫内膜癌患者淋巴结转移发生率为11%。多项研究表明[20-22],淋巴结转移率在早期子宫内膜癌较低,而在中晚期子宫内膜癌中其转移率明显增高。本研究中,中晚期子宫内膜癌淋巴结转移率为8%,而纳入评价的3篇文献报告的早期淋巴结发生率仅为0~0.99%。美国国立综合癌症网络指南强调,需要对子宫内膜癌病例进行全面分期手术,即把常规行淋巴结清扫作为手术重要组成部分[23]。尽管存在需要,但目前对于早期子宫内膜癌患者是否常规行系统性淋巴结切除,在国内及国外仍颇有争议[24]。Frost等[25]认为,接受淋巴结切除术的妇女与未接受淋巴结切除术的妇女在总体生存率方面没有差异。淋巴结切除并不影响早期子宫内膜癌患者的预后[3],而接受淋巴结切除术的患者更有可能发生与手术相关的全身并发症或淋巴水肿及淋巴囊肿形成[4-5]。目前,大多学者认为淋巴结切除本身不是治疗性的,而是提供有用的分期信息来指导辅助治疗的选择[26]。对于早期患者,许多学者提出选择性淋巴结切除的概念,即对于具有某些特征的子宫内膜癌患者,因其可能存在淋巴结转移的概率较低,可以不必常规进行淋巴结切除,但对于淋巴结转移的低危标准,目前尚无统一的判定标准[8]。美国国立综合癌症网络采用的是梅奥诊所的淋巴结转移低危标准,判断指标包括病理分级、肌层浸润及肿瘤直径;但是后续研究显示,即使符合淋巴结转移低危标准,也有少数患者存在淋巴结阳性[27]。因此,梅奥标准虽然能很好预测淋巴结转移风险,但并不能完全预测。
Mariani等[28]的研究表明,对于肌层浸润深度小于50%、肿瘤小于2 cm、分级为1级和2级的子宫内膜样病变患者,淋巴结切除术没有益处,并认为肿瘤大小为子宫内膜癌淋巴结转移的潜在预测指标。Akbayir等[29]研究发现LVSI、宫颈浸润是子宫内膜癌淋巴结转移的独立危险因素,并认为这些因素可以在术前或术中进行评估,预测淋巴结转移的准确率较高。此外,还有学者认为肿瘤分级[30-31]、子宫肌层浸润[32-33]是子宫内膜癌淋巴结转移的潜在预测指标。AlHilli等[15]采用子宫内膜癌分级、肌层浸润深度、肿瘤大小、宫颈浸润等指标构建预测模型来预测淋巴结转移风险,被认为能够很高质量预测淋巴结转移风险,并帮助临床决策。虽然不同学者针对子宫内膜癌淋巴结转移的危险因素进行了研究,但所得结论不尽相同。因此本研究采用系统评价分析子宫内膜癌淋巴结转移的危险因素,以期为临床诊治提供更好的参考证据。结果显示,高病理组织学分级、宫颈间质浸润、肌层浸润大于50%、附件区转移、肿瘤大于2 cm、LVSI均为子宫内膜癌淋巴结转移的危险因素(均P<0.05),结果均无发表偏倚,这提示在评估淋巴结转移时应全面纳入这些评估标准,力争做到全面、高质量评估淋巴结转移风险。早期子宫内膜癌发生淋巴结转移率低,或许可以依据高危因素对分期早的子宫内膜癌患者行选择性淋巴结切除,减少手术并发症,提高患者生活质量。
本研究具有一定的局限性:(1)符合纳入标准文献较少,且大多为外国文献,仅有1篇为中文文献,缺乏代表性。(2)合并子宫内膜癌淋巴结转移率时,能够提取早期淋巴结转移率的文献较少,结论分析依据不足,需依靠既往文献论证。(3)纳入文献为回顾性研究,结论的可信性及准确度下降,尚需要多中心、大样本前瞻性研究进一步研究。(3)纳入的危险因素较多,但由于文献受限,仍不全面,如少数文献危险因素还有腹水脱落细胞学阳性、病理类型等。
综上所述,中晚期子宫内膜癌淋巴结转移率较早期子宫内膜癌高。病理组织学分级高、宫颈间质浸润、肌层浸润大于50%、附件区转移、肿瘤大于2 cm、淋巴血管间隙浸润的子宫内膜癌患者更易发生淋巴结转移。
