颞下颌关节盘前移位同颅面矢状向发育间关系的临床研究
2020-04-09王青青曹正飞关慧娟户青波庞梓萌冯翠娟
王青青 曹正飞 关慧娟 户青波 庞梓萌 冯翠娟
颞下颌关节紊乱病(temporomandibular disorders,TMD)是指累及颞下颌关节和/或咀嚼肌系统,具有相关临床症状(疼痛、弹响、下颌运动异常等) 的一系列疾病的总称。其发病率较高,在不同的人群中发病率的高低也不尽相同,有研究发现15~19 岁为其发病高峰期, 20 岁后发病率较为稳定[1],其发病因素和机制较为复杂,现多认为是多因素致病,包括错因素,肌肉因素,社会心理因素等[2]。颞下颌关节内紊乱(internal disorders,ID)为TMD症状出现的常见原因之一,其中最为常见的为关节盘前移位,又可分为关节盘可复性前移位(disc displacement with reduction,DDR)与关节盘不可复性前移位(disc displacement without reduction,DDNR)。研究表明关节盘前移位在无症状人群中发病率大约为30%,在有症状的人群中发病率约为70%~82%,发病率较高[3]。现有国外文章已报道关节盘移位(disc displacement,DD)及其进展同颅颌面形态改变存在较强的相关性,例如深覆、开、后面高及下颌支高度的降低、下颌骨的后下旋转等[4-7]。但国内的相关对照研究较为少见,DD与颅颌面矢状向发育间的关系仍然不是十分明确。本文通过分析双侧颞下颌关节盘前移位情况,比较有无双侧颞下颌关节盘前移位的颅颌面矢状向头影测量指标,分析颞下颌关节盘前移同颅面矢状向发育间的关系。
1 材料与方法
1.1 临床资料
选取2015~2019 年在中国医科大学附属口腔医院正畸科就诊的18 岁以上的伴有TMD症状(疼痛、弹响、杂音、开口受限等)的正畸患者共95 例,其中男性31 例, 女性64 例。通过MRI判断双侧关节盘位置状态,将实验对象分为2 组,包括关节盘位置正常组(bilateral normal,BN):共27 例,其中男10 例, 女17 例, 平均年龄(24.11±4.40) 岁;双侧关节盘前移位组(bilateral disc displacement,DD):包括双侧颞下颌关节盘可复性前移位组(bilateral disc displacement with reduction,BDDR),其中男10 例, 女20 例, 平均年龄(23.97±6.26) 岁;双侧关节盘不可复性前移位组(bilateral disc displacement without reduction,BDDNR),其中男11 例, 女27 例,平均年龄(24.05±7.02) 岁。 2 组年龄与性别无显著差异。排除有心理疾病的患者、严重的颜面不对称者、有颞下颌关节外伤史或者颞下颌关节手术史者;检查资料不全者;有全身免疫系统疾病或代谢性疾病患者。
1.2 研究方法
MRI判断关节盘位置,Winceph 9.0软件分析头颅侧位片,评价颅颌面矢状向发育,测量SNA角、SNB角、ANB角、面角(FH-NPog)、面突角(N-A-Pog)、上下牙槽座角 (A-B plane to FH)、关节角、Y轴角(图1)。所有测量项目每间隔1 个月测量1 次,共测2 次, 取2 次测量结果平均值, 2 次测量均由作者本人完成。
1.3 统计分析
采用SPSS 23.0软件对数据进行分析,统计各组矢状骨面型构成比,将中华口腔医学会2000 年调查的矢状骨面型构成比作为对照组,采用卡方检验分析骨型分布间差异;采用两因素方差分析检验颅颌面矢状向发育同颞下颌关节盘移位(temporomandibular joint disc displacement,TMJ DD)及性别间关系,对于不符合正态分布的数据采用秩和检验;采用LDS检验颅面矢状向发育形态同TMJ DD不同阶段间的关系,P<0.05为差异有统计学意义。
2 结 果
DD组与BN组相比矢状骨型分布差异存在统计学意义(P<0.05),DD组内矢状骨型分布差异存在统计学意义(P<0.05),BN组内矢状骨型分布差异无统计学意义,结果见表1。
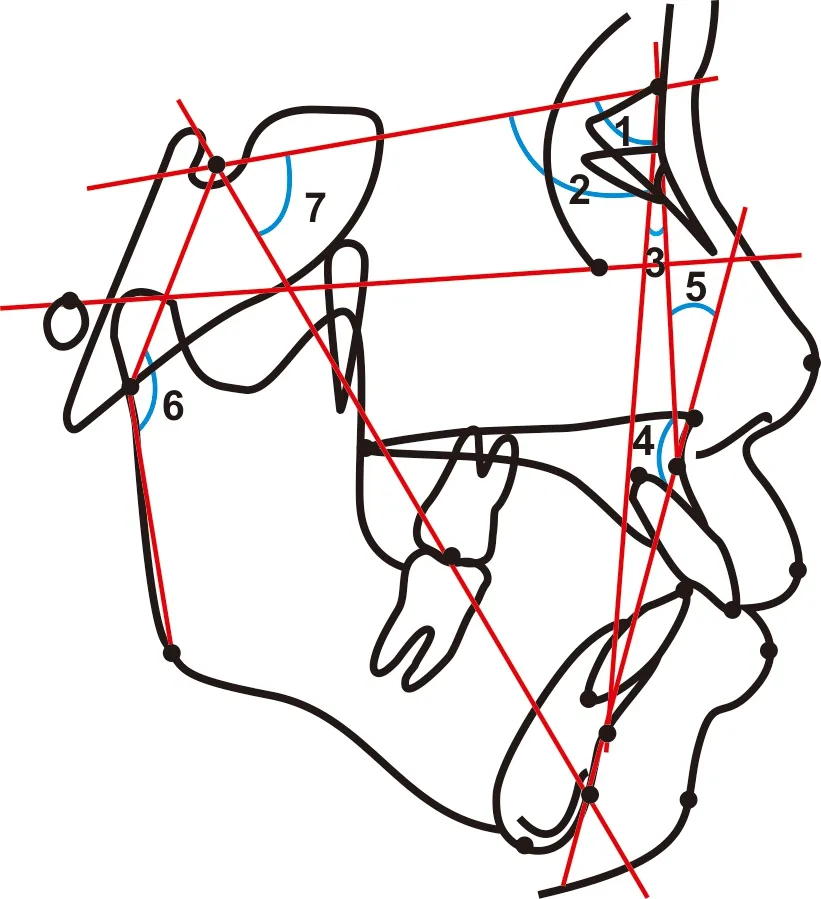
1: SNA角; 2: SNB角; 3: ANB角; 4: 颌突角; 5: 上下牙槽座角; 6: 关节角; 7: Y轴角
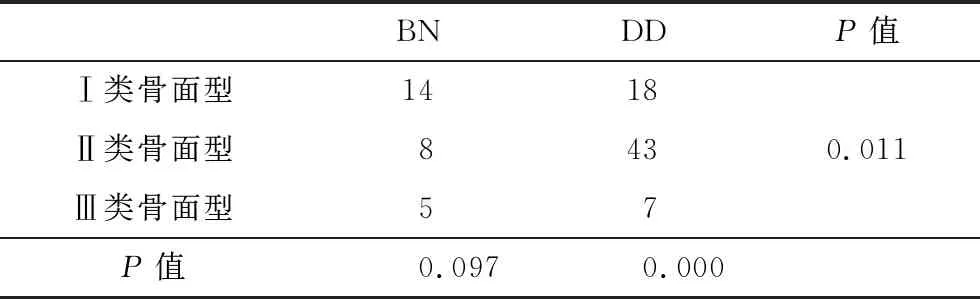
表1 BN组、DD组矢状骨型分布
本研究中矢状骨面型构成比分别是骨性Ⅰ类32 例, 骨性Ⅱ类51 例,骨性Ⅲ类12 例。 3 组矢状骨面型构成比分别与中华口腔医学会调查的矢状面型构成比(对照组)比较可知BDDR组及BDDNR组与对照组间差异有统计学意义,BN组与对照组差异无统计学意义,说明骨性Ⅱ类患者易于罹患DD(表2)。DD组和BN组相比测量指标SNB角、上下牙槽座角减小,ANB角、关节角增大,其余测量指标差异均无统计学意义(P>0.05),且性别间无显著差异性(表3)。
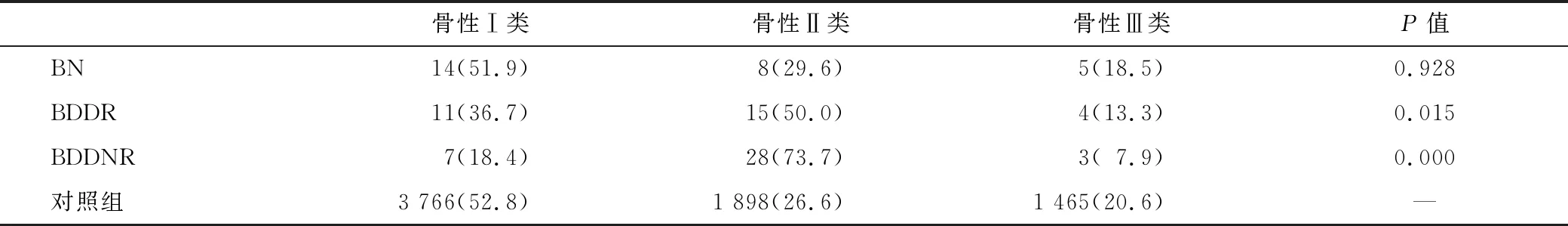
表2 3 组矢状骨型构成比分别与中华口腔医学会调查的矢状面型构成比比较 [n(%)]
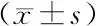
表3 颅面矢状向发育头影测量指标的两因素方差分析
采用LDS检验颅颌面矢状向发育同TMJ DD不同阶段间的关系,结果证实随着关节盘移位的进展这些指标将随之发生改变,且统计学上的差异主要是在BN组和DDNR组之间(表4)。这表明, BDDNR组与BN组、BDDR组相比,BDDNR组的受试者有一个相对更为后缩的下颌骨。
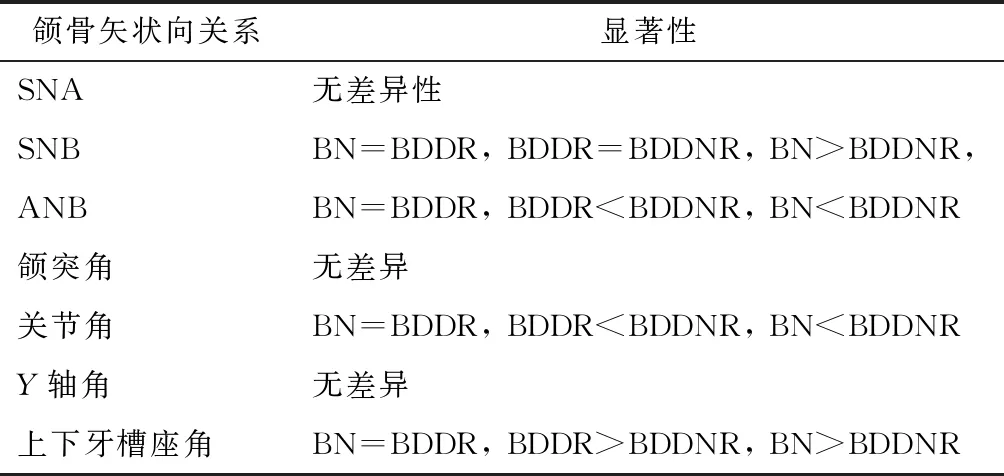
表4 颅面矢状向发育同TMJ DD不同阶段间关系的多重比较
3 讨 论
TMJ DD是盘-髁位置关系的不正常或错位,可以导致颞下颌关节不同阶段的临床功能障碍,是颞下颌关节结构异常的主要类型,通常表现为前移位。TMJ DD为TMD的一种表征,为TMD的一种表型[8]。
颅颌面形态分析在正畸和正颌外科的发展和实施中具有重要意义。随着正畸研究的发展,正畸治疗已经从初期的排齐牙齿进展到此时的三维诊疗理念。确定牙齿、颌骨、关节及软组织在三维方向的位置,落实口颌功能协调美观是维持矫治结果稳定持久的前提条件。X线头颅侧位片测量是评价颌骨矢状向及垂直向关系的常用手段,但由于双侧解剖结构的重叠及双侧关节盘移位分期的不同可能造成双侧颅颌面形态差异从而带来一定的误差,故本实验中选取的实验对象为双侧关节盘前移位患者和双侧关节盘位置正常者,总体的测量结果是可靠的,具有重要的参考价值。
实验中通过ANB角大小将实验对象的骨型进行分类,结果显示DD组与BN组相比矢状骨型分布存在显著差异性,且BDDR组、BDDNR组分别与对照组进行比较时发现骨性Ⅱ类患者罹患DD概率明显更大,且颅颌面矢状骨型分布同DD进展间存在着一定相关性,这与刘加强等人进行的大样本调查结果相似[9];并且Gökalp等[10]用MRI研究青少年各类错的关节盘移位情况发现:骨性Ⅱ类错中颞下颌关节盘移位的患病率比其他类型错显著增高,出现这种情况的原因可能为关节盘移位及髁突骨质吸收等颅颌面骨的改变造成下颌骨的后下旋转,使下颌平面角增大,形成后天继发性骨性Ⅱ类关系,因而骨性Ⅱ类患者在关节盘位置异常患者中比例显著上升。故在进行正畸治疗前,对于骨性Ⅱ类面型患者正畸医生应该高度怀疑其患有BDDNR,应该要求患者拍摄MRI明确关节状态,为进一步的治疗提供依据与保证。
关节盘移位患者由于髁突和关节盘的位置发生改变,双板区发生前移,髁突和双板区受压,刺激双板区释放细胞因子和相关酶,这可能会诱发关节改建[11]。但决定颞下颌关节是否发生退行性改变的主要因素是关节承受应力大小与承受能力的相对关系,当颞下颌关节应力大于承受能力时,髁突就会出现退行性改变[12]。而另一些学者则认为髁突组织结构的异常例如不可复性关节盘前移位可能会阻碍下颌骨发育,促使下颌骨发育停滞[13],因为髁突表面覆盖着纤维软骨, 可以分为关节表面层、增殖层、肥大层和钙化软骨层,其中增殖层具有干细胞的特点,是刺激髁突再生的组织学基础[14]。关节盘移位患者髁突软骨层次紊乱,增殖层细胞减少,从而影响髁突生长。故一部分文献认为关节盘移位同颅颌面形态间存在较强的相关性[15-16],他们认为患有关节盘移位的患者通常是以后下旋转的下颌骨,颅面的不对称及不平衡的位为特征;但也有学者持有反对意见,Brand 等[17]认为颞下颌关节盘移位同颅颌面骨型异常间无直接联系,这可能是由于实验的方法及实验对象的差异性所造成的。
TMD相关症状也可能由颞下颌关节盘移位以外的因素所引起,如滑膜炎、关节囊炎等,这些疾病通常与TMJ DD同时存在;此外精神、情绪、激素因素也可能引起TMD相关症状。Muto等[18]发现,伴随有症状的DD患者下颌角角度更大、下颌骨偏斜更为明显。Jeon等[19]研究197 例正畸科就诊的女性患者后发现,其中 DD 患者下颌支高度、下颌体较短且下颌骨后退发生率较高,且进展至DDNR 时,其骨性Ⅱ类形态特征更为明显,但 DD 患者是否出现关节症状对面型改变无显著影响。由此可见,DD 患者的关节症状与面型的相关性尚无定论,所以实验中我们选取的实验对象均为具有TMD症状的正畸患者。
实验结果表明关节盘移位患者上颌骨的位置相对较为稳定,而下颌骨的位置相对于上颌骨较为后缩,趋向于Ⅱ类骨面型,这与以往的研究结果基本一致。Shi等[20]对46 个安氏Ⅱ类1分类青少年女性的头影测量及颞下颌关节的MRI影像进行分析发现:关节盘部分移位患者中下颌平面角更为陡峭,下颌角更为圆钝,且与关节盘位置正常组相比具有显著性差异;但同时在实验中也发现2 组之间下颌支高度和后面高差异并没有显著性意义,故他们认为颌骨矢状向发育同部分关节盘移位存在相关性,但垂直向的发育异常同部分关节盘移位的关系还存在争议。由于下颌骨的发育比上颌和颅底更晚,12 岁时颅底发育才基本完成,此时上颌发育速度减缓而下颌骨仍然具有较大的生长潜力,16 岁左右下颌生长最为迅速[21],Shi等[20]测量时下颌骨还未达到生长的高峰期;再者选取的实验对象为关节盘部分移位者,根据Byun等[12]的研究发现随着关节盘移位程度的加重,颅颌面形态的变化将会逐渐显著,双侧不可复性关节盘前移位患者的颅颌面形态变化最大。
现有文献认为女性为颞下颌关节盘前移位的高发人群,女性患病率约为男性的3倍[22],然而本实验研究发现男女发病率分布间并没有明显的差异性,这与先前的文献结论存在不同,其可能是研究样本的差异性所造成的:本实验中我们纳入的样本量相对较少,且选取的实验对象为中国东北地区伴有TMD症状的成年正畸患者,由于TMD症状也可能由颞下颌关节盘移位以外因素的引起,如滑膜炎、关节囊炎等,这些疾病通常与TMJ DD同时存在,除此之外精神、情绪、激素等因素也可能引起TMD相关症状,这样可能对样本的选择存在一定的影响,可能是造成结果出现差异的主要原因。
《美国口颌面痛诊疗指南》指出颞下颌关节盘移位为自限性疾病。大量实验研究表明,大多数患者症状可以自愈或缓解[23]。关节盘前移位疾病的自限性并不是指盘-髁关系恢复正常,而是关节盘移位后盘后区发生相关组织的适应性改建,双板区出现滑膜破坏、弹力纤维和胶原纤维断裂,但随即双板区内可能出现软骨细胞、软骨细胞外基质和大量的致密胶原纤维,从而形成纤维软骨样组织。这种组织的生物力学性能可能更有助于双板区承受相应负荷,这种改建的存在为关节盘移位的治疗提供了新的方向:促使关节组织进行有效的改建,此时即使关节盘没有复位也可能取得很好的疗效。
虽然本实验中证实颞下颌关节盘移位同颅颌面形态间存在较为密切的相关性,但其因果关系还不是十分明朗:颅颌面形态的改变可能是由各种原因引起的颞下颌关节紊乱而造成,也有可能是由于骨骼形态的异常导致了关节内结构及压力的变化,最终演变为颞下颌关节紊乱。临床中,作为正畸医生应该重视骨性畸形患者的颞下颌关节疾病,尤其是对骨性Ⅱ类 的患者更应提高警惕;对于伴有关节盘移位的正畸患者针对不同的关节状态及颅颌面形态采取不同的治疗方案:颞下颌关节盘可复性前移位患者骨型改变尚不是十分明显,对于这种患者应早期恢复关节盘位置,给予关节及正畸的相应治疗,减少颅颌面畸形发生风险;而对于关节盘不可复性前移位患者来说,骨性畸形较为明显,对于生长期青少年应尽量恢复盘——髁关系促进髁突生长改善面型;对于面型严重异常的成年患者应积极建议正畸——正颌——关节的联合治疗,尽量改善患者面型,提高患者生活质量。
