宫腔镜下息肉电切术对子宫内膜息肉合并不孕症患者的疗效分析
2020-03-31卓玉霞
卓玉霞
菏泽市中医医院,山东 菏泽274000
子宫内膜息肉是临床上妇产科较为常见的一种子宫内膜病变,患者子宫内膜局部过度增生诱发局部凸起结节,导致子宫宫腔内可见数量不等的光滑肿物,部分位于子宫颈管中的息肉可阻碍精卵结合,位于宫腔内的息肉则妨碍受精卵着床与胚胎发育,从而对育龄期妇女生育功能造成影响,引发不孕症[1-2]。宫腔镜手术在子宫内膜息肉合并不孕症的治疗中较为常见,但不同手术方式的临床效果存在差异[3]。本研究旨在探讨宫腔镜下息肉电切术治疗子宫内膜息肉合并不孕症的疗效,现总结如下。
1 资料与方法
1.1 一般资料
回顾性选取于2016年10月—2017年10月菏泽市中医医院收治的子宫内膜息肉合并不孕症患者92例,纳入标准:符合《妇产科学》[4]中子宫内膜息肉合并不孕症的相关诊断标准;具有手术指征且有正常生育需求,术前月经正常者等。排除标准:存在宫腔镜手术禁忌症者;由内分泌疾病、染色体异常等造成不孕者;存在单侧或双侧卵巢占位性病变,患有多囊卵巢综合征、子宫内膜炎患者;合并感染性疾病、精神疾病者。按照手术方式的不同进行分组,观察组(44例)行宫腔镜下息肉电切术,对照组(48例)行宫腔镜刮宫术。观察组,年龄24~33岁,平均年龄(27.68±2.55)岁;病程1~6年,平均病程(3.45±0.38)年。对照组,年龄25~34岁,平均年龄(27.76±2.61)岁;病程1~7年,平均病程(3.60±0.41)年。两组间年龄、病程差异无统计学意义(P>0.05),具有对比性。
1.2 治疗方法
两组患者做好术前准备工作,于月经结束3~7 d后进行手术,术前6 h于阴道内注入500μg米索前列醇;患者取膀胱截石位并全麻,以5%葡萄糖注射液膨胀宫颈,宫颈压力90~100 mmHg(1 mmHg=0.133 kPa),沿宫腔方向置入宫腔镜,探查病灶位置,观察息肉大小和个数。
观察组行宫腔镜下息肉电切术:用环状电极在息肉基底部行电切操作,切割功率80~100 W,电凝功率50 W,术中酌情切除息肉附近子宫内膜,负压吸引宫颈,确定息肉切除干净后彻底止血,清洁术区后结束手术。
对照组行宫腔镜刮宫术:确定息肉位置、大小和数量后选择合适型号的刮匙将息肉刮出,负压全面吸引宫腔,在宫腔镜下判断是否将息肉刮净,存在残留者继续行刮除操作,直至息肉被全部清除。
1.3 观察指标
(1)两组患者手术相关指标,如手术时间、术中出血量及住院时间等;(2)两组患者手术前、术后1个月、术后3个月时月经量;(3)两组患者术后1年妊娠率、复发率及并发症发生率等。
1.4 统计学方法
数据采用SPSS 20.0软件进行统计分析,计量资料以均数±标准差()表示,组间比较采用t检验;计数资料用例数和百分比(%)表示,组间比较采用χ2检验;以P<0.05为差异有统计学意义。
2 结果
2.1 两组患者手术相关指标比较
两组手术时间、住院时间、术中出血量差异无统计学意义(P<0.05);自术前至术后3个月两组患者月经量均先下降后升高,且观察组术后1个月、术后3个月时月经量均显著少于对照组(P<0.05),见表1。
2.2 两组患者妊娠率、复发率及并发症发生率比较
术后1年,观察组患者妊娠率较对照组显著升高,复发率、宫腔粘连发生率较对照组显著下降(P<0.05),见表2。
表1 两组患者手术相关指标比较()
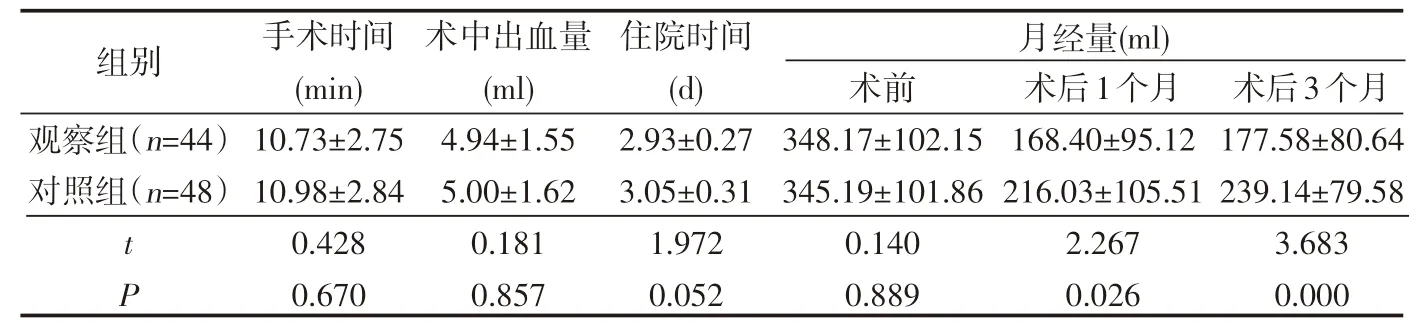
表1 两组患者手术相关指标比较()
观察组(n=44)对照组(n=48)tP 10.73±2.75 10.98±2.84 0.428 0.670 4.94±1.55 5.00±1.62 0.181 0.857 2.93±0.27 3.05±0.31 1.972 0.052 348.17±102.15 345.19±101.86 0.140 0.889 168.40±95.12 216.03±105.51 2.267 0.026 177.58±80.64 239.14±79.58 3.683 0.000
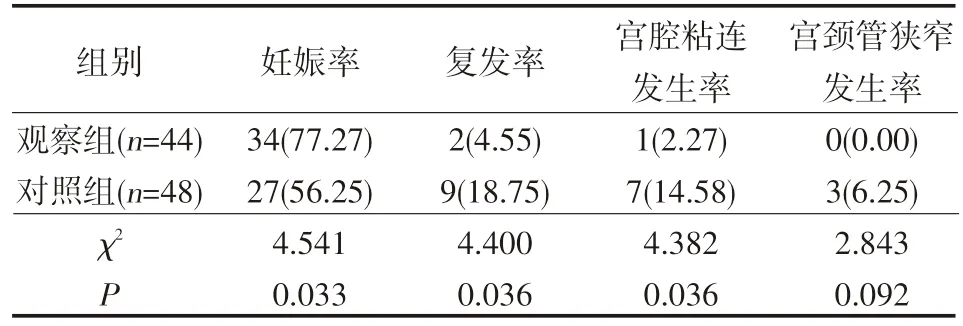
表2 两组患者妊娠率、复发率及并发症发生率 例(%)
3 讨论
子宫内膜息肉在生育期及更年期前后的女性人群中发病率较高,患者发病后多表现为月经量明显增加、合并不孕等。其中子宫内膜息肉合并不孕症的发病机制主要有:(1)子宫息肉发生在子宫与输卵管的结合处,从而阻塞输卵管开口,精子移行与精卵结合的这一正常生殖过程受到干扰,造成不孕;(2)子宫息肉较多或体积较大时可导致患者宫腔形态发生不规则变化,子宫内膜供血发生困难,子宫内膜长期处于慢性炎症状态,宫腔内环境的改变使得精子的存活及运输变得极为困难,最终诱发不孕[5]。
子宫内膜息肉合并不孕在患者多具有较强的生育需求,因此临床在治疗子宫内膜息肉合并不孕症的过程中不仅应确保息肉的清除率,还应尽力保留患者生殖能力,减少手术操作对其子宫功能的损伤。宫腔镜作为妇产科最为常见的一种微创技术,一方面有利于术者通过宫腔镜直视病灶,有助于对病灶准确定位,提高切除效果;另一方面宫腔镜手术可降低误诊误治率,避免二次手术或多次手术对子宫内膜造成更加严重的损伤。宫颈下电切除术与刮宫术均是治疗子宫内膜息肉的常见手术,两种手术均可对息肉部位进行准确定位并将其切除,从而改善患者妊娠结局。但有研究[6]显示,宫腔镜下电切术切除深度在子宫浅肌层2~2.5 mm处,在源头上阻断子宫内膜组织再生,对息肉基底部与周围内膜组织的切除效果更佳,还可避免刮宫术难以彻底刮除息肉的缺陷,患者术后复发风险较小,术中患者卵巢与子宫宫腔受到的干扰较小,子宫内膜可在短时间内恢复平整光滑,月经量的恢复也更加快速。本研究结果显示,自术前至术后3个月两组患者月经量均先下降后升高,且观察组术后1个月、术后3个月时月经量均显著少于对照组;术后1年,观察组患者妊娠率较对照组显著升高,复发率、宫腔粘连发生率较对照组显著下降,提示宫腔镜下电切除术较刮宫术治疗子宫内膜息肉合并不孕症的临床效果更加显著,术后患者月经量可恢复正常,妊娠结局得到改善的同时还降低了复发率与并发症发生率,这可能与电切除术中酌情清除息肉旁的内膜的操作有关。
综上所述,较宫腔镜下刮宫术而言,宫腔镜下电切除术治疗子宫内膜息肉合并不孕症的临床效果更为显著,不仅有利于患者月经量的恢复,且可更加显著改善患者妊娠率,减少复发与并发症的发生,因此值得在临床推广应用。
