超声监测胃残余量对危重症患者肠内营养的疗效观察
2020-02-29钟莉陆文明董朝晖唐坎凯杨卿徐巍
钟莉 陆文明 董朝晖 唐坎凯 杨卿 徐巍
[摘要] 目的 觀察床旁超声监测胃残余量对危重症肠内营养患者的疗效影响。 方法 选取2016年6月~2017年3月间在我院重症医学科(ICU)住院治疗持续行肠内营养的60例危重症患者,按照数字表法随机分为两组。观察组采取床旁超声监测胃残余量,每天监测2次,指导肠内营养实施;对照组采用注射器回抽法,每4小时监测胃残余量进而调整肠内营养方案。观察两组患者血红蛋白、血清前清蛋白、转铁蛋白、白蛋白等营养相关指标水平;并记录两组患者肠内营养期间出现的并发症。 结果 观察组肠内营养1周后血红蛋白、血清前清蛋白、白蛋白水平分别为(118.23±11.58)g/L、(280.56±16.88)mg/L和(33.83±7.42)g/L,同时期对照组三项营养指标分别为(108.98±11.64)g/L、(274.53±15.28)mg/L和(30.57±5.62)g/L,血红蛋白和白蛋白水平差异均有统计学意义(P<0.05)。观察组出现呕吐3例、腹泻6例、胃潴留5例;对照组出现呕吐5例、腹泻9例、胃潴留9例,差异有统计学意义(P<0.05)。观察组肠内营养达到目标喂养量时间为(3.05±0.68)d,对照组为(5.02±0.65)d,差异有统计学意义;观察组ICU住院时间为(9.52±1.26)d,对照组为(11.47±1.57)d,差异有统计学意义(P<0.05)。 结论 床旁超声监测胃残余量可以更科学地指导危重症患者肠内营养方案,减少肠内营养并发症,更快地达到目标喂养量,提高营养指标,缩短ICU住院时间。
[关键词] 危重症;肠内营养;超声检查;胃残余量
[中图分类号] R459.3 [文献标识码] B [文章编号] 1673-9701(2020)01-0116-05
Effect of ultrasound monitoring of gastric residual volume on enteral nutrition in critically ill patients
ZHONG Li LU Wenming DONG Zhaohui TANG Kankai YANG Qing XU Wei
Department of Critical Care, Huzhou First People's Hospital in Zhejiang Province, Huzhou 313000, China
[Abstract] Objective To observe the effect of ultrasound monitoring of gastric residual volume(GRV) on enteral nutrition in critically ill patients. Methods 60 ICU patients treated in our hospital from June 2016 to March 2017 were selected and randomly divided into two groups. Patients in the observation group were given bedside ultrasound to monitor GRV, twice a day, to guide the implement of enteral nutrition. Patients in the control group were monitored by syringe retraction method every 4 hours. The levels of nutritionally relevant indicators such as hemoglobin, serum prealbumin, transferrin and albumin were observed in the two groups. The complications during enteral nutrition were recorded in the two groups. Results After 1 week of enteral nutrition in the observation group, the levels of hemoglobin, serum prealbumin and albumin were(118.23±11.58)g/L, (280.56±16.88)mg/L and (33.83±7.42) g/L, respectively. The three nutritional indicators in the control group were (108.98±11.64) g/L, (274.53±15.28) mg/L and (30.57±5.62) g/L, respectively, and the differences of hemoglobin and albumin were statistically significant(P<0.05). There were 3 cases of vomiting, 6 cases of diarrhea and 5 cases of gastric retention in the observation group. There were 5 cases of vomiting, 9 cases of diarrhea and 9 cases of gastric retention in the control group. The difference was statistically significant(P<0.05). The time of reaching the volume goal by enteral nutrition in the observation group was (3.05±0.68)d, and was (5.02±0.65)d in the control group. The difference was statistically significant. The ICU stay in the observation group was(9.52±1.26)d, and in the control group it was (11.47±1.57)d. The difference was statistically significant(P<0.05). Conclusion Bedside ultrasound monitoring of gastric residuals can more scientifically guide enteral nutrition in critically ill patients, reduce enteral nutrition complications, achieve target feeding volume faster, improve nutritional indicators, and shorten ICU stay.
[Key words] Critical illness; Enteral nutrition; Ultrasonography; Gastric residual
重症患者通常经历严重创伤、感染以及休克等应激,伴有胃肠道黏膜的结构和功能改变,导致肠功能障碍乃至衰竭。早期肠内营养(Enteral nutrition,EN)可保护胃肠道生理功能、防治肠道绒毛萎缩、减少肠道渗出及促进肠道灌注,阻止缺血再灌注损伤,保护肠道免疫功能,是目前公认的首选营养支持方式。2016年2月,美国重症医学会(Society of critical care medicine,SCCM)和ASPEN联合发布了新的重症患者营养指南[1],推荐对不能正常进食的重症患者在24~48 h内开始早期肠内营养。对患者而言,这是一种简便、安全、有效的营养补给方法。但是在肠内营养过程中,患者往往会出现腹泻、腹胀、反流、吸入性肺炎等并发症问题[2],因此如何指导肠内营养的进行,保证有效、合理的营养摄入需要是近年来的研究热点。临床上,胃残余量(Gastric residual volume,GRV)常被用来评估肠内营养耐受性和监测胃排空,根据患者GRV的大小来决定肠内营养的速度,甚至决定是否暂停肠内营养[3]。然而目前对GRV的科学性、准确性以及实用性存在一定的争议[4-5]。本研究通过对ICU肠内营养患者实施床旁超声监测GRV,调整肠内营养方案,观察其对患者营养指标、EN相关并发症及重症医学科(Intensive care unit,ICU)住院时间的影响。
1 资料与方法
1.1 一般资料
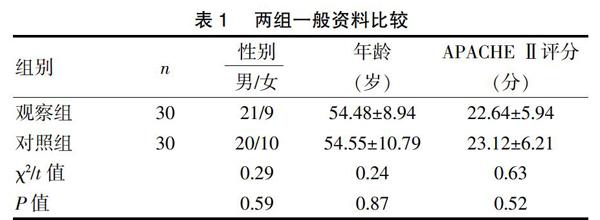
选取我院2016年6月~2017年3月期间入住ICU符合入选标准的危重症患者60例作为研究对象。纳入标准:进入ICU需进行肠内营养支持治疗的重症患者,年龄在18岁以上,且均签署治疗知情同意书;排除标准:进入ICU前已经进行肠内营养支持治疗、既往有胃肠道手术史、消化道溃疡、胃食管静脉曲张等消化道疾病病史、严重腹腔内感染、既往有恶性肿瘤、严重免疫功能低下或缺陷的患者、治疗过程中出现严重不良反应或不能坚持治疗者、预计短期内可能死亡患者、家属拒绝参加者。本研究获得医院伦理委员会批准。纳入研究患者以随机数字表法分为对照组与观察组,各30例。观察组中,男21例,女9例,平均年龄(54.48±8.94)岁;对照组中,男20例,女10例,平均年龄(54.55±10.79)岁;观察组急性生理和慢性健康状况(APACHE Ⅱ)评分为(22.64±5.94)分,对照组APACHE Ⅱ评分为(23.12±6.21)分。所有患者均签署知情同意书。两组患者在人群特征及APACHE Ⅱ评分方面比较均无统计学差异(P>0.05),具有可比性。见表1。
1.2 监测方法
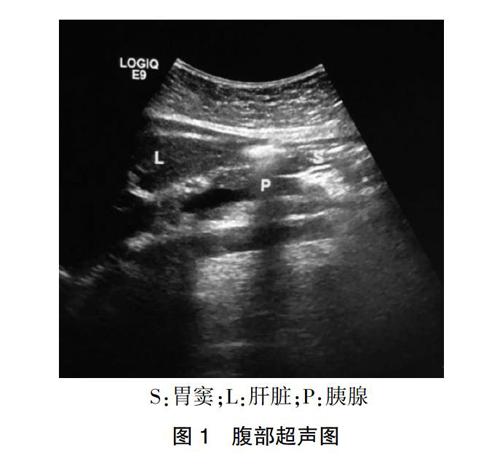
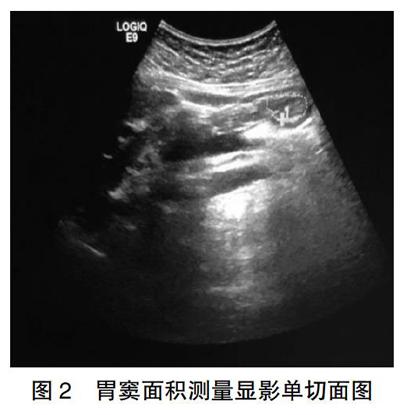
两组患者均采用同样的经鼻喂养管进行常规置管,胃管置入长度50~55 cm,妥善固定,营养液(华瑞制药有限公司生产的瑞代肠内营养液)均使用同一型号的营养泵均匀持续滴入,滴注速度及量根据患者的耐受情况和胃残余量情况决定。观察组采取床旁超声监测胃残余量,每天固定时间点监测两次(09:00和17:00)。患者取仰卧位,床头抬高30°~45°,采用便携式彩色超声诊断仪,探头频率3~5 MHz,选择胃窦切面(即将超声探头置于剑突下方,垂直腹部),超声显影出胃窦(胃窦显影见图1,胃窦面积测定显影见图2),根据年龄与胃窦面积的对比表得出GRV[6]。当GRV>200 mL时,减缓或者暂停肠内营养,则4 h后再次进行监测,如GRV≤200 mL,加量至原速度或根据患者营养需求增加速度。床边超声操作由两位取得中国重症超声培训资质的医师同时进行,要求高度一致性(>90%),并取平均值。对照组由护士使用注射器每4小时回抽胃液,若GRV>200 mL则减慢或停用,≤200 mL则加量至原来的速度。
1.3 观察指标
(1)记录两组患者EN前、EN后第7天时血红蛋白(Hb)、血清前清蛋白(PA)、转铁蛋白(TF)及白蛋白(ALB)等肠内营养相关指标水平;(2)记录两组患者EN期间出现的并发症情况,如胃内容物反流、误吸、腹泻、肺部感染、上消化道出血等;(3)记录达到目标喂养量时间〔根据患者从实施肠内营养开始到最终达到目标供给热量104.6 kJ[25 kcal/(kg·d)]的时间〕以及ICU住院时间。
1.4 统计学方法
采用SPSS 16.0分析软件进行统计分析。正态分布的计量资料以(x±s)表示,组内比较采用配对t检验,组间比较采用两独立样本t检验,计数资料采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组人群营养指标比较
两组患者入住ICU时各项营养指标差异无统计学意义(P>0.05);在行肠内营养第7天观察组Hb、PA和ALB水平分别为(118.23±11.58)g/L、(280.56±16.8)mg/L和(33.83±7.42)g/L,而同时期对照组Hb、PA和ALB水平分别为(108.98±11.64)g/L、(274.53±15.28)mg/L和(30.57±5.62)g/L,Hb和ALB兩项营养指标差异均有统计学意义(P<0.05),观察组PA水平高于对照组,但差异无统计学意义。而对照组TF水平高于观察组,差异无统计学意义(1.71±0.22 g/L vs 1.70±0.15 g/L,P>0.05)(表2)。
2.2 两组人群并发症比较
观察组在肠内营养期间共出现呕吐3例、吸入性肺炎1例、腹泻6例、腹腔感染1例、胃潴留5例,并发症发生率为53.3%;对照组出现呕吐5例、吸入性肺炎2例、腹泻9例、腹腔感染1例、胃潴留9例,并发症发生率高达为86.7%。两组呕吐、胃潴留和腹泻发生率差异有统计学意义(P<0.05)(表3)。
