血浆D-二聚体对IVF/ICSI患者控制性促排卵后妊娠结局的预测价值
2020-01-19连若纯徐仕儒许健刁梁辉黄春宇曾勇
连若纯,徐仕儒,许健,刁梁辉,黄春宇,曾勇
(深圳中山泌尿外科医院生殖医学中心,深圳市围着床期生殖免疫重点实验室,深圳中山生殖与遗传研究所,深圳 518045)
控制性促排卵(COH)是IVF-ET的首要步骤和关键环节,为了获得更多成熟卵母细胞,使用大剂量的促排卵药物,可导致严重的并发症——卵巢过度刺激征(OHSS)的发生。研究发现,持续高雌激素水平是导致OHSS发生的重要病因,且OHSS的发生与高凝状态、血栓形成密切相关[1-2]。随着辅助生育技术的进步和需求量增加,如何提高IVF/ICSI-ET成功率,降低OHSS发生概率,也越来越受关注。D-二聚体是高凝状态和内源性纤溶系统的重要标志物,是预测血栓事件的重要指标之一[3]。但雌二醇(E2)水平与D-二聚体之间是否存在相关性,可否通过D-二聚水平预测OHSS发生风险,目前鲜有研究。另外,妊娠本身是一种高凝状态,随着早期、中期、晚期妊娠的发展,D-二聚体水平随之显著升高,并且与孕周显著正相关,但早孕期D-二聚体水平并不能预测早期流产的发生[4]。但有研究提出,复发性流产患者早孕期D-二聚体水平显著升高,存在血栓形成倾向,检测血浆D-二聚可能可预测复发性流产患者发生血栓的风险,提前给予干预治疗可以改善妊娠结局[5]。关于D-二聚体对妊娠结局的预测作用仍存在争议。本研究旨在分析COH后高水平E2与D-二聚体之间的相关性,评估D-二聚体预测IVF/ICSI-ET患者发生OHSS及不良妊娠结局的潜在价值。
材料与方法
一、研究对象
回顾性分析2016年6月至2017年5月于我院生殖科行IVF/ICSI治疗的100例不孕不育患者的病历资料,年龄20~38岁,均采用黄体期长方案促排卵。入选标准:(1)年龄≤38岁;(2)采用黄体期长方案促排卵;(3)双侧卵巢基础窦卵泡数>6个,男方非手术取精。排除标准:(1)多囊卵巢综合征患者;(2)高血压病史、糖尿病病史、动静脉血栓病史、肝脏疾病、肾脏疾病、系统性红斑狼疮病史患者;(3)吸烟患者;(4)近2月服用过避孕药或雌孕激素类药物;(5)HCG注射日或之前已确定不行新鲜胚胎移植患者。排除其他因素后,实际入组69例,根据妊娠结局分为:正常妊娠组(44例),即成功分娩者;妊娠失败组(25例),包括移植后未妊娠、生化妊娠丢失、流产等情况。
二、研究方法
1.标本采集:所有患者均接受黄体期长方案COH。血样采集时间点:(1)黄体期降调日(促排前):黄体期使用降调节药物进行治疗当天;(2)HCG注射日(扳机日):使用HCG注射进行扳机当天;(3)新鲜胚胎移植后2周(验孕日):验孕日是患者移植胚胎后2周进行血HCG测定日。用枸橼酸盐1∶9抗凝管抽取外周血2ml,1 500g离心 15min,待用。
2.D-二聚体检测方法:检测方法为酶联免疫吸附法(ELISA法),采用酶联免疫夹心两步法和荧光检测(ELFA)相结合的原理,根据检测试剂盒的说明书,读取mLE批号信息,校正标准曲线后,放入试剂盒的试剂条和固相管SPR,加入200μl枸橼酸钠抗凝血血浆,然后按开始键开始自动检测并打出结果报告。检测试剂:D-二聚体排除试验试剂盒(SA,法国)。异常指标:>500ng/ml。
3.IVF-ET 促排方案:采用黄体期长方案COH,用短效注射用曲普瑞林 (达菲林,博福益普生,法国)。降调节,达到降调标准后开始使用注射用重组FSH(果纳芬,雪兰诺,瑞士)或注射用尿FSH(丽申宝,珠海丽珠制药)促排卵,促排卵当日短效达菲林改成0.05mg/d,阴道超声监测卵泡发育。当有两个主导卵泡直径≥18mm时,当晚肌肉注射 HCG 10 000U,34~36h后在阴道 B超引导下穿刺取卵,同时记录获卵数。取卵3~4h后受精,16~18h后观察受精情况,并继续培养至72h左右移植1~3个胚胎,同时记录受精数、卵裂数、优质胚胎数。取卵当天即开始行黄体支持治疗,采用黄体酮60mg/d肌肉注射支持黄体。移植术后13d初步确诊早孕,移植后30d超声检查宫内有孕囊及胎芽、胎心搏动则诊断临床妊娠,即成功妊娠。为降低OHSS发生率,取卵个数≥20取消新鲜胚胎移植。
三、统计学分析
利用SPSS 23.0软件进行统计分析。计量资料数据结果以()表示。两组比较采用独立样本t检验;多组之间比较采用单因素ANOVA检验;两变量之间的相关性采用Pearson相关性分析。P<0.05为差异有统计学意义。
结 果
一、一般资料
本研究中行IVF/ICSI治疗的100例不孕症患者均接受黄体期长方案COH,平均取卵(12.1±3.7)个,MⅡ卵(11.2±3.3)个,所有患者促排前后均未发现血栓相关疾病病史。其中31例患者因以下原因取消新鲜胚胎移植:宫腔异常(1例)、高孕酮水平(2例)、抗磷脂综合征高滴度(3例)、取卵个数≥20个疑似OHSS或确诊轻度OHSS(25例)。另69例进行新鲜胚胎移植,HCG阳性率78.3%(54/69),胚胎着床率50.0%(66/132),临床妊娠率68.2%(47/69),异位妊娠1例,2例发生早期流产,其中1例为绒毛染色体非整倍数目异常。
根据妊娠结局将69例患者分为正常妊娠组(n=44)与妊娠失败组(n=25),两组患者年龄、基础FSH、AMH、BMI、不孕年限、Gn使用剂量等均无显著性差异(P>0.05)(表1)。
表1 正常妊娠组与妊娠失败组患者基线资料[(),%]
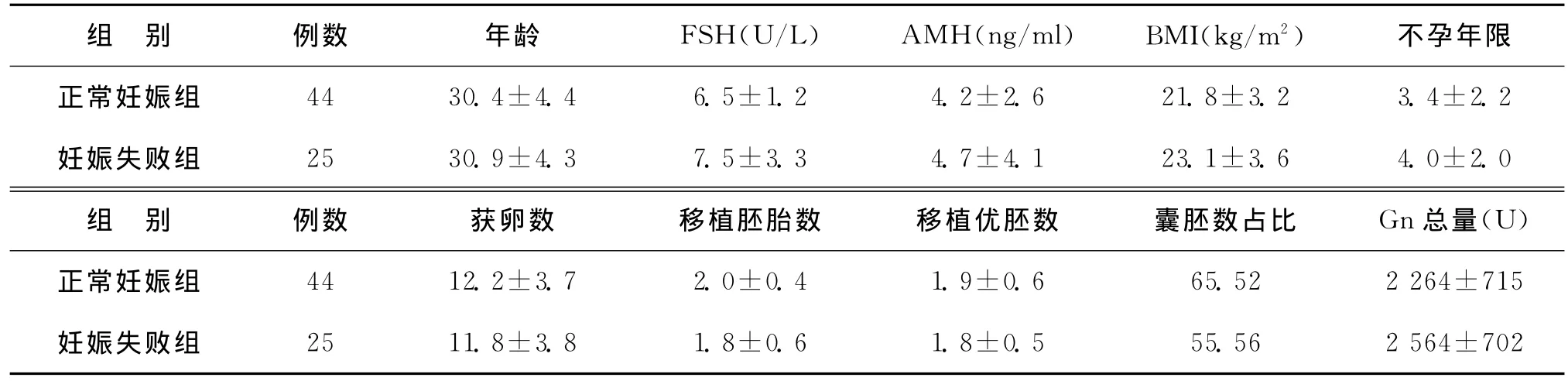
表1 正常妊娠组与妊娠失败组患者基线资料[(),%]
组 别 例数 年龄 FSH(U/L) AMH(ng/ml) BMI(kg/m2) 不孕年限正常妊娠组 44 30.4±4.4 6.5±1.2 4.2±2.6 21.8±3.2 3.4±2.2妊娠失败组 25 30.9±4.3 7.5±3.3 4.7±4.1 23.1±3.6 4.0±2.0组 别 例数 获卵数 移植胚胎数 移植优胚数 囊胚数占比 Gn总量(U)正常妊娠组 44 12.2±3.7 2.0±0.4 1.9±0.6 65.52 2 264±715妊娠失败组 25 11.8±3.8 1.8±0.6 1.8±0.5 55.56 2 564±702
二、不同时间点D-二聚体浓度变化情况
在降调日、扳机日以及验孕日3个不同时间点抽取枸橼酸钠抗凝血进行D-二聚体检测,结果显示:D-二聚体浓度在降调日、扳机日及验孕日分别为(280±160)ng/ml、(240±190)ng/ml、(1 100±540)ng/ml,降调日与扳机日D-二聚体浓度无显著性差异(P>0.05),而在验孕日显著上升(P<0.001)(图1)。
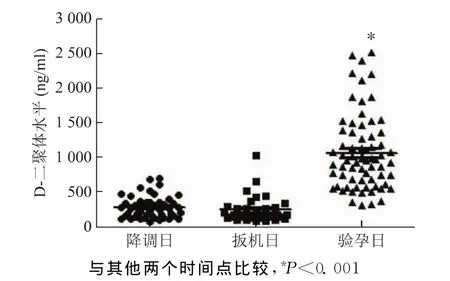
图1 不同时间点D-二聚体浓度变化情况
三、血清E2与D-二聚体浓度之间的相关性
使用Gn促排卵后血清E2水平随着卵泡的发育,逐渐升高。扳机日E2水平[(9 530±4 484)pmol/L]与D-二聚体浓度[(240±190)ng/ml]之间呈负相关(r=-0.1),但无统计学意义(P>0.05),即E2处于高水平时,血浆中D-二聚体并没有随之升高(图2)。

图2 扳机日血清E2水平与D-二聚体水平的相关性
四、扳机日D-二聚体浓度与OHSS发生的相关性
取卵个数≥20个疑似OHSS或已确诊OHSS的患者与接受新鲜胚胎移植患者(取卵<20个)在扳机日的 D-二聚体浓度[(250±220)ng/ml vs.(240±190)ng/ml]无显著 性 差 异 (P>0.05)(图3)。

图3 扳机日D-二聚体浓度与OHSS发生的相关性
五、验孕日D-二聚体浓度与妊娠结局的相关性
验孕日正常妊娠组D-二聚体浓度[(1 200±580)ng/ml]高于妊娠失败组[(900±420)ng/ml],但差异无统计学意义(P>0.05)(图4)。
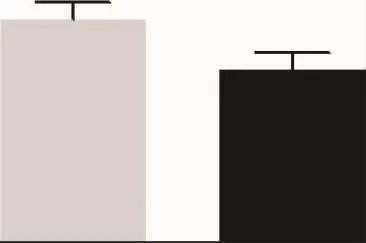
图4 验孕日D-二聚体水平与妊娠结局相关性
讨 论
COH过程中大剂量性激素类药物的运用使机体受高水平雌激素刺激,血液处于高凝状态,是导致OHSS发生的重要原因。合并有肥胖、高血压、抗磷脂综合征等与血栓形成相关的高危因素的患者,在COH治疗过程中更容易形成血栓,因此,在IVF/ICSI治疗前需对高危人群进行系统评估及诊疗,促排前后给予阿司匹林、低分子肝素等抗凝治疗,甚至直至分娩后6周,或根据病情继续抗凝治疗,可有效预防血栓栓塞性疾病发生及改善其妊娠结局[6]。目前已有学者开始重视IVF过程中的高凝状态,提出促排卵过程预防性使用抗凝药物可有效降低OHSS发生率,降低妊娠后流产率,提高胚胎种植率[7-8]。孙雯等[9]提出OHSS的主要危险因素是血栓,对于血栓形成高危患者,需给予预防性抗凝治疗,一旦早期发现血栓栓塞,立即给予低分子肝素进行抗凝治疗,提高血栓栓塞患者的预后。
那么,如何在COH治疗过程中尽早发现血栓形成风险?D-二聚体是纤溶酶水解交联蛋白所形成的降解产物之一,作为高凝状态和内源性纤溶系统的标志物,其升高主要反应体内凝血活性增强,因此D-二聚体对高凝状态的诊断、疗效观察和预后判断具有重要的应用价值。但目前对于无血栓形成的高危患者来说,D-二聚体浓度对OHSS的发生以及不良妊娠结局的预测作用尚不明确,也鲜有报道。因此,本研究拟分析降调日、扳机日及验孕日这3个时间点D-二聚体的变化,以了解促排卵前后、移植胚胎后血浆D-二聚体水平的变化,以及促排卵前后D-二聚体浓度的变化对发生OHSS和不良妊娠结局的影响,以评估D-二聚体浓度对于IVF-ET治疗中患者妊娠结局的预测价值。
OHSS是COH常见的并发症之一,由于COH过程中双侧卵巢多个卵泡发育、黄体囊肿形成和急性血管通透性增加导致不同程度胸腹水、电解质紊乱、肝肾功能损坏、血栓形成等。OHSS在辅助生殖技术治疗中发生率为20%~33%。其中重度OHSS发生率为3%~8%[10]。OHSS患者机体发生凝血时,凝血酶作用于血浆纤维蛋白原(FIB),使其转变为交联纤维蛋白,同时纤溶系统被激活,降解交联纤维蛋白,便产生了包含γ链相连的2个D片段,即D-二聚体,且可持续4周以上[11]。多数研究认为OHSS的发生与雌激素水平相关,但近年来,有学者提出取卵数对OHSS发生的预测价值更大。Magnusson等[12]研究指出取卵个数20个以上时OHSS及血栓事件发生率显著升高,但是否需要使用抗凝药物进行治疗,尚不明确。本研究结果显示,取卵≥20个的患者与取卵<20个的患者比较,取卵≥20个组扳机日血浆D-二聚体浓度略高,但差异无统计学意义,提示促排后D-二聚体浓度可能不是预测OHSS发生的指标。
国内外研究发现,COH过程中超生理剂量的性激素类药物的运用以及多个卵泡发育引起体内雌激素水平的升高,可能是影响胚胎种植和进一步发育的因素[7]。其作用机理,有学者认为高凝倾向可促使胚胎种植部位微血栓形成,影响合体滋养层细胞侵袭而 影 响 胚 胎 种 植[7,13-14]。另 外,过 高 雌 激 素 也可影响母体的凝血功能,母体血管血栓形成致绒毛间隙血流减少而导致反复流产的发生[15]。近年来大量数据显示妊娠期高凝状态引起的微循环障碍与反复流产、胎儿宫内生长受限密切相关。Giardina等[16]研究发现,正常月经周期增生期阶段D-二聚体随着雌激素升高而升高;Rogolino等[17]研究指出COH过程中D-二聚体随着雌激素水平升高而升高,结果显示D-二聚体可提示COH处于高凝状态,对血栓形成、胚胎种植有着重要的预测作用。张莉莉等[18]检测IVF-ET后7d血浆 D-二聚体水平,指出鲜胚移植周期由于超促排卵导致血清雌激素升高,血液高凝状态,纤溶亢进,血浆D-二聚体升高,胚胎发育可能受负面影响导致流产率升高。治疗方面,有学者提出肝素可降低COH血栓形成风险,还可促进滋养层细胞侵入内膜,提高妊娠率[19-20]。然而,莫美兰等[4]研究发现反复种植失败患者妊娠后至12周内D-二聚体水平在自然流产组与成功分娩组中无显著性差异。本研究中发现,COH过程中随着雌激素水平的升高,D-二聚体浓度并没有显著升高,说明促排卵后雌二醇的升高,并不是导致D-二聚体升高的主要原因,本研究结果与上述研究结果不一致。而验孕日D-二聚体浓度较降调日、扳机日显著升高,即取卵术后2周,D-二聚体显著升高,未排除穿刺卵泡后伤口修复激活凝血系统,同时纤溶系统亦被激活而代谢出D-二聚体。另外,正常妊娠与妊娠失败患者验孕日D-二聚体浓度无显著性差异,表明验孕日D-二聚体浓度未能预测IVF-ET患者妊娠结局。本研究未针对不孕症患者妊娠后至12周之内的D-二聚体水平进行监测,故未能进一步分析早期流产与继续妊娠患者之间D-二聚体水平的情况,此为本文不足之处。
综上所述,血浆中D-二聚体浓度并不足以评估COH过程中高凝状态,本研究中发现扳机日或验孕日D-二聚体水平对无血栓形成高危因素的不孕症患者发生OHSS及不良妊娠结局无预测作用。因此,对于COH过程中高凝状态的准确评估,可能需要同时监测多个凝血或纤溶指标,临床医生更要结合临床,不能仅凭D-二聚体水平判断患者的预后转归。
