1例HIV-PJP患者的药学监护探讨
2020-01-08王玥媛陈昆刘梦颖方洁
王玥媛 陈昆 刘梦颖 方洁
摘 要 目的:探讨人类免疫缺陷病毒(HIV)患者继发耶氏肺孢子菌肺炎(PJP)重症感染患者的抗感染治疗和药学监护策略。方法:临床药师参与1例HIV合并PJP导致呼吸衰竭患者的治疗,协助医生制定给药方案,从治疗药物监测(TDM)、剂量调整、疗效观察和不良反应监测等方面进行藥学监护。结果:患者接受标准剂量复方磺胺甲噁唑(SMZ-TMP)治疗后,药物浓度达到理想靶值,症状得到了有效的控制,突发严重腹泻后SMZ-TMP监测浓度显著下降,导致病情的反复。结论:重症感染的患者病情复杂多变,临床药师运用TDM能够协助临床优化治疗方案。
关键词 复方磺胺甲噁唑 治疗药物监测 耶氏肺孢子肺炎 药学监护
中图分类号:R519.8; R512.91 文献标志码:C 文章编号:1006-1533(2020)23-0101-04
A case report of one HIV-PJP patient: discussion on pharmaceutical care
WANG Yueyuan1,2*, CHEN Kun3, LIU Mengying4, FANG Jie2**
(1. Department of Pharmacy, Personalized Drug Therapy Key Laboratory of Sichuan Province, Sichuan Academy of Medical Sciences, Sichuan Provincial Peoples Hospital, the Hospital affiliated to University of Electronic Science and Technology of China, Chengdu 610072, China; 2. Department of Pharmacy, Ruijin Hospital affiliated to School of Medicine, Shanghai Jiao Tong University, Shanghai 200025, China; 3. Department of Pharmacy, the Hospital affiliated to Southwest Medical University, Sichuan Luzhou 646000, China; 4. Department of Pharmacy, Nanjing Drum Tower Hospital affiliated to Medical College of Nanjing University, Nanjing 210008, China)
ABSTRACT Objective:To explore anti-infective treatment and pharmaceutical care strategies for a patient with severe infection of Pneumocystis jirovecii pneumonia (PJP) secondary to human immunodeficiency virus (HIV). Methods: Clinical pharmacist participated in the treatment of a patient with respiratory failure caused by HIV combined with PJP, assisted the doctor in formulating the drug administration plan, and performed pharmaceutical care in terms of therapeutic drug monitoring(TDM), dose adjustment, efficacy observation and adverse reaction monitoring. Results: After receiving the standard dose of trimethoprim-sulfamethoxazole (SMZ-TMP), the drug concentration reached the target value and symptoms were controlled. However, the SMZ-TMP concentration decreased significantly after severe diarrhea, which led to the recurrence of the disease. Conclusion: Clinical pharmacists can assist the clinical physician in developing and optimizing the treatment plan by TDM since the conditions of patients with severe infections are complicated and changeable.
KEy WORDS SMZ-TMP; TDM; PJP; pharmaceutical care
耶氏肺孢子菌肺炎(Pneumocystis jirovecii pneumonia,PJP)是耶氏肺孢子菌引起的急性或亚急性肺炎,最初可能仅表现为呼吸困难,但随后出现发热、干咳,伴有明显呼吸急促,最终导致呼吸衰竭死亡[1]。耶氏肺孢子菌是一种机会性病原体,是免疫功能低下者,特别是人类免疫缺陷病毒(human immunodeficiency virus,HIV)感染导致的获得性免疫缺陷综合征(acquired immune deficiency syndrome,AIDS)患者和器官移植者、血液恶性肿瘤患者及接受免疫抑制治疗患者罹患肺炎的重要原因[2]。
随着艾滋病的流行,PJP发病率急剧上升,抗肺孢子菌预防用药和高效的抗逆转录病毒药物联合治疗(highly active antiretroviral therapy,HAART)的引入使其发病率有所下降。但其起病隐匿,疾病进展快,仍然是艾滋病相关死亡的重要原因[3]。本研究为临床藥师参与的1例HIV-PJP患者药学监护案例,现分析如下。
1 病史摘要
患者,男性,29岁,身高178 cm,体重60 kg。2周前无明显诱因出现咳嗽、发热、气促,伴乏力,咳少量白色黏痰,自觉发热但未测量体温。1 d前突发意识丧失,气促明显,至急诊科就诊。体温(T)37.5 ℃,予双相气道正压通气(biphasic positive airway pressure,BIPAP)辅助呼吸。胸部CT提示:两肺渗出及索条影;两肺间质性改变;两侧胸膜增厚粘连、胸腔少量积液;纵膈多发淋巴结肿大。予亚胺培南西司他丁1.0 g q12h,去甲万古霉素0.4 g q12h,甲强龙40 mg qd,为求进一步治疗,以“重症肺炎”收入呼吸重症病房(RICU)。
1)既往史 否认高血压、糖尿病等慢性病史;否认肝炎、结核等传染病史。
2)体格检查 T 36.5 ℃,脉搏132次/min,呼吸40次/min,血压140/85 mmHg,两肺呼吸音低,两肺少量湿啰音。
3)入院辅助检查 血常规:白细胞计数(WBC)11.86×109/L,中性粒细胞比例(N%)94.5%,淋巴细胞比例(L%)3.0%;C反应蛋白(CRP)129 mg/L;动脉血气分析(BIPAP辅助呼吸):pH 7.34、PaO2 15.91 kPa、PaCO2 5.32 kPa、SaO2 98%;艾滋病毒抗体(初筛):阳性(+),送疾控中心确认。
4)入院诊断 ①重症肺炎;②呼吸衰竭;③脓毒血症。
2 治疗经过
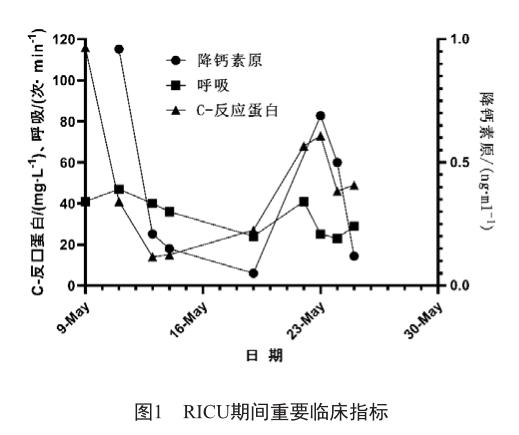
入院后予美罗培南1g q6h ivgtt、更昔洛韦250 mg q12h ivgtt。临床药师建议给予磺胺甲噁唑(sulfamethoxazole,SMZ)与甲氧苄啶(trimethoprim,TMP)的复方制剂(SMZ-TMP)1.44 g q6h胃管内注入。入院第3日,T 36.6 ℃,WBC 19.70×109/L,查患者细胞免疫:CD4+ T淋巴细胞:8个/ml;咽拭子真菌细菌培养无生长。入院第5日,血清样本第二代测序(nextgeneration sequencing,NGS)结果:耶氏肺孢子菌(匹配特征序列数3 097),巨细胞病毒(cytomegalovirus,CMV)(匹配特征序列数443)。入院第6日,T 37.4 ℃,WBC 17.74×109/L,胸部X射线检测结果及感染指标较前好转,结合此前咽拭和当日血培养病原学阴性结果,停用美罗培南,换用头孢曲松2 g qd ivgtt;临床药师监测SMZ-TMP血药浓度。入院第11天疾控中心复查结果:HIV-1抗体阳性;再次监测SMZ-TMP浓度,SMZ结果分别为130.084 mg/L和147.941 mg/L,均达目标浓度。患者主诉恶心、呕吐等胃肠道反应严重,临床药师建议SMZ-TMP口服剂量减为1.44 g q8h;复查细胞免疫:CD4+ T淋巴细胞:5个/ml。入院第13天,患者进食冰淇淋后出现严重腹泻,至第14日未改善,T:37.5 ℃,WBC: 25.09×109/L,加用庆大霉素8万单位tid、甲硝唑400 mg tid po。入院第15天,患者在BIPAP纯氧气支持下SaO2下降至90%,家属提出转运回当地医院治疗的意愿,为保障转运途中的呼吸支持行气管插管辅助呼吸。入院第16天,加用艾考恩丙替(捷扶康)1片qd。入院第17天,T 36.9 ℃,WBC 19.44×109/L,感染指标较前好转,腹泻症状明显减轻,转当地医院继续治疗。转院后5 d患者复查血NGS未查见肺孢子菌序列,PJP治疗成功。住院期间重要临床指标见图1。
3 分析讨论
3.1 HIV患者肺孢子菌肺炎的治疗方案
PJP的治疗药物包括复方磺胺甲噁唑、卡泊芬净、克林霉素、伯氯喹、氨苯砜和喷他脒[4],由于早期临床试验中明确的治疗效果,SMZ-TMP仍然是HIV患者预防和治疗PJP的首选药物[5-7]。
患者HIV抗体初筛阳性,为PJP感染的高风险人群,同时患者有发热和呼吸困难的症状,结合患者胸部CT符合PJP影象学特征,所以对该患者立即启动了抗PJP治疗。肝肾功能正常的成人SMZ-TMP用于PJP的剂量为SMZ 75~100 mg/(kg·d)、TMP 15~20 mg/(kg·d),分3~4次用,疗程一般21 d[6]。SMZ在肝脏发生乙酰化后与葡萄糖醛酸结合经尿液排泄,TMP则主要以原型经尿液排泄,肾功能受损会导致半衰期延长,需要进行剂量调整[8]。本例患者住院期间肾功能无异常,故其初始剂量为3片q6h胃管内注入[SMZ 80 mg/(kg·d),TMP 16 mg/(kg·d)]。
3.2 重症患者SMZ-TMP的药代动力学/药效动力学变化
重症感染患者常伴有毛细血管渗透性增加,出现液体过负荷。同时低蛋白血症使大量液体进入第三间隙,亲水性药物的表观分布容积(apparent volume of distribution,Vd)增大;高蛋白结合率药物游离浓度增加,Vd增大,清除增加,血药浓度降低;重症患者还可能出现急性肾功能损害,药物清除率降低,引起潜在毒性及代谢产物的积累[9]。重症患者也可能出现肾功能亢进,对药物清除增强,导致治疗失败[10]。
患者住院第14天起出现了明显的液体正平衡,四肢查见凹陷性水肿;入院第15、17天血清白蛋白(albumin,ALB)分别为30、28 g/L,伴低蛋白血症。磺胺类药物广泛分布在全身组织和体液中,液体量增多导致Vd的增加,外周体液中的药量增多,血药浓度和肺组织药物浓度下降。患者的腹泻为进食冰淇淋后出现,也不排除长期使用广谱抗菌药物导致的肠道微生态失衡,引起胃肠功能紊乱。胃肠功能的紊乱造成SMZ-TMP吸收障碍,导致血药浓度降低。
3.3 SMZ-TMP的药物浓度监测及用量调整
在HIV患者中,SMZ-TMP不良反应发生率相对较高,常见的不良反应包括皮疹、发热、白细胞减少和高钾血症,与给药剂量存在一定的相关性[11-12]。重症PJP患者中可以采用TDM进行血药浓度测定。Hughes等 [13]和梅奥微生物治疗指南[14]建议将SMZ的峰浓度维持在100~150 mg/L可取得较好的效果。《2016欧洲白血病感染会议指南》[15]中推荐SMZ浓度为100~200 mg/L。
分别于入院第6天、11天测得SMZ血药峰浓度为130.084 mg/L和147.941 mg/L,均处于推荐范围之内。考虑患者诉恶心等症状,临床药师建议将SMZ-TMP口服剂量调整为1.44 g q8h。此后患者病情变化突然、家属要求转院治疗等原因未能按照原计划进行监测,仅在患者转院前获得患者第3次SMZ血药峰浓度,结果为 65.54 mg/L。入院第15天,患者出现SaO2下降。患者的药代动力学/药效动力学变化和剂量减少导致血药浓度偏低,可能是治疗中PJP症状反复的重要原因。加用消化道感染药物后患者感染指标明显下降,可推测消化道功能的逐步恢复,有助于SMZ-TMP浓度的纠正。
3.4 HIV患者的抗逆转录病毒治疗
在预防药物和抗逆转录病毒治疗广泛应用的现状下,PJP病例大多发生在对HIV感染不知情或治疗中断,及免疫抑制晚期(CD4+ T淋巴细胞<100个/ml)的病人当中[16]。早期开始接受HAART的患者,HIV的进展和死亡率显著低于较晚接受HAART的患者[17],所以HIV机会性感染患者应尽早开始抗病毒治疗,通常在抗PJP治疗的2周内进行[6-7]。本例患者自述规律服用抗HIV药物9年,本次由于新冠病毒疫情等复杂原因停药3个月。住院期间CD4+ T淋巴细胞计数检查结果也表明患者体内的病毒控制不佳。HIV患者既往应在定点医疗机构进行救治,此次由于新冠病毒疫情的特殊原因,患者的确诊流程有所延迟,在本院进行了住院治疗;同时临床医生和药师对于该疾病的诊疗有所局限,故抗病毒治疗启动较晚。
4 小结
本文患者为抗HIV治疗中断后发生机会性感染的青年患者,临床药师协助临床医师完成抗感染方案的制定,结合TDM做好用药监护。监测结果提示重症感染的患者由于多器官功能的紊乱,病情复杂多变,药物的代谢动力学可能发生改变,常规的药物剂量可能导致治疗的失败。临床药师可运用药学知识結构特长,通过TDM评估药物疗效、监测不良反应,为临床制定合理的治疗方案提供帮助。
参考文献
[1] Kasper DL, Fauci AS. 哈里森感染病学(中文第1版)[M].上海: 上海科学科技出版社, 2019:944-947.
[2] Bienvenu AL, Traore K, Plekhanova I, et al. Pneumocystis pneumonia suspected cases in 604 non-HIV and HIV patients[J]. Int J Infect Dis, 2016, 46: 11-17.
[3] Arshad V, Iqbal N, Saleem HA, et al. Case of undiagnosed pneumocystis pneumonia (PCP) [J/OL]. BMJ Case Rep, 2017, 2017: bcr2017221871. doi: 10.1136/bcr-2017-221871.
[4] 李侗曾, 梁连春. 肺孢子菌肺炎的治疗进展[J]. 国际呼吸杂志, 2020, 40(2): 151-155.
[5] Safrin S, Finkelstein DM, Feinberg J, et al. Comparison of three regimens for treatment of mild to moderate Pneumocystis carinii pneumonia in patients with AIDS. A double-blind, randomized, trial of oral trimethoprimsulfamethoxazole, dapsone-trimethoprim, and clindamycinprimaquine. ACTG 108 Study Group[J]. Ann Intern Med, 1996, 124(9): 792- 802.
[6] 中华医学会感染病学分会艾滋病丙型肝炎学组,中国疾病预防与控制中心.中国艾滋病诊疗指南(2018版)[J].中华传染病杂志, 2018, 36(12): 705-724.
[7] Panel on Opportunistic Infections in HIV-Infected Adults and Adolescents. Guidelines for the prevention and treatment of opportunistic infections in HIV-infected adults and adolescents: recommendations from the Centers for Disease Control and Prevention, the National Institutes of Health, and the HIV Medicine Association of the Infectious Diseases Society of America[EB/OL]. [2020-09-29]. https:// clinicalinfo.hiv.gov/en/guidelines/adult-and-adolescentopportunistic-infection/pneumocystis-pneumonia?view=full.
[8] 桑福德. 熱病:桑福德抗微生物治疗指南第48版[M]. 北京: 中国协和医科大学出版社, 2019: 230-231.
[9] Owen EJ, Gibson GA, Buckman SA. Pharmacokinetics and pharmacodynamics of antimicrobials in critically ill patients[J]. Surg Infect, 2018, 19(2): 155-162.
[10] Udy A, Boots R, Senthuran S, et al. Augmented creatinine clearance in traumatic brain injury[J]. Anesth analg, 2010, 111(6): 1505-1510.
[11] Hughes WT, LaFon SW, Scott JD, et al. Adverse events associated with trimethoprim-sulfamethoxazole and atovaquone during the treatment of AIDS-related Pneumocystis carinii pneumonia[J]. J Infect Dis, 1995, 171(5): 1295-1301.
[12] 曹明雪, 朱丽丽, 蔡华丹. 复方磺胺甲噁唑片在人类免疫缺陷病毒感染者中的不良反应分析[J]. 中国医院用药评价与分析, 2019, 19(6): 647-650; 655.
[13] Hughes WT, Feldman S, Sanyal SK. Treatment of Pneumocystis carinii pneumonitis with trimethoprimsulfamethoxazole[J]. Can Med Assoc J, 1975, 112(13 Spec No): 47-50.
[14] Wilson JW, Estes LL. Mayo Clinic Antimicrobial Therapy: Quick Guide[M]. Rochester, MN: Mayo Clinic Scientific Press, 2008: 262-264.
[15] Maschmeyer G, Helweg-Larsen J, Pagano L, et al. ECIL guidelines for treatment of Pneumocystis jirovecii pneumonia in non-HIV-infected haematology patients[J]. J Antimicrob Chemother, 2016, 71(9): 2405-2413.
[16] Wolff AJ, ODonnell AE. Pulmonary manifestations of HIV infection in the era of highly active antiretroviral therapy[J]. Chest, 2001, 120(6): 1888-1893.
[17] Zolopa A, Andersen J, Powderly W, et al. Early antiretroviral therapy reduces AIDS progression/death in individuals with acute opportunistic infections: a multicenter randomized strategy trial[J/OL]. PLoS One, 2009, 4(5): e5575. doi: 10.1371/journal.pone.0005575.
