子痫并发HELLP综合征20例患者的临床特点及母婴结局
2019-12-16吴金珊李雅男
吴金珊 李雅男
【摘要】 目的 探討子痫并发溶血、肝酶升高及血小板减少(HELLP)综合征的临床特点及其对母婴结局的影响。方法 70例子痫患者, 根据子痫有无并发HELLP综合征分为并发HELLP组(20例)和未并发HELLP组(50例)。观察比较两组患者生化指标[24 h尿蛋白测定、白细胞(WBC)、血红蛋白(Hb)、血小板(PLT)、白蛋白(ALB)、谷草转氨酶(AST)、谷丙转氨酶(ALT)、乳酸脱氢酶(LDH)]及妊娠结局[产后出血、转入重症监护室(ICU)、辅助呼吸支持、合并大脑后部可逆性脑病综合征(PRES)、孕妇死亡、新生儿窒息]。结果 并发HELLP组患者AST、ALT及LDH水平分别为(337±361)、(489±500)、(1166±910)U/L, 均高于未并发HELLP组的(24±21)、(44±24)、(309±130)g/L, PLT水平(69±36)×109/L低于未并发HELLP组的(188±100)×109/L, 差异有统计学意义(P<0.05)。两组患者24 h尿蛋白测定、WBC、Hb、ALB比较, 差异无统计学意义(P>0.05)。并发HELLP组患者的转入ICU率、辅助呼吸支持率、合并PRES率及新生儿窒息率分别为90%、80%、80%、70%, 均高于未并发HELLP组的52%、44%、42%、42%, 差异有统计学意义(P<0.05)。并发HELLP组产后出血率15%高于未并发HELLP组的6%, 但差异无统计学意义(P>0.05)。并发HELLP组死亡率为15%高于未并发HELLP组的2%, 但差异无统计学意义(P>0.05)。结论 子痫并发HELLP综合征病情危重, 临床上应加强孕产妇管理, 做到早期识别并给予及时有效的治疗, 以改善母婴的预后。
【关键词】 子痫;溶血、肝酶升高及血小板减少综合征;母婴结局
DOI:10.14163/j.cnki.11-5547/r.2019.32.002
Clinical characteristics and maternal-infant outcomes of 20 cases of eclampsia complicated with HELLP syndrome WU Jin-shan, LI Ya-nan. Department of Obstetrics and Gynecology, Tianjin Medical University General Hospital, Tianjin 300052, China
【Abstract】 Objective To discuss the clinical characteristics of eclampsia complicated with emolysis, elevated serum level of liver enzymes, and low platelets (HELLP) syndrome and its influence on maternal-infant outcomes. Methods A total of 70 eclampsia patients were divided into HELLP group (20 cases) and non-HELLP group (50 cases) according to the presence or absence of HELLP syndrome. Observation and comparison were made on biochemical indexes [24 h urine protein determination, white blood cells (WBC), hemoglobin (Hb), platelet (PLT), albumin (ALB), aspartate transaminase (AST), alanine aminotransferase (ALT), lactate dehydrogenase (LDH)] and pregnancy outcomes [postpartum hemorrhage, transfer to intensive care unit (ICU), assisted respiratory support, combined with posterior reversible encephalopathy syndrome (PRES), maternal death, neonatal asphyxia] between the two groups. Results The levels of AST, ALT and LDH were (337±361), (489±500) and (1166±910) U/L in HELLP group, which was higher than (24±21), (44±24) and (309±130) U/L in non-HELLP group, and PLT level (69±36)×109/L was lower than (188±100)×109/L in non-HELLP group. Their difference was statistically significant (P<0.05). There was no statistically significant difference in 24 h urine protein determination, WBC, Hb and ALB between the two groups (P>0.05). The rate of transfer to ICU, assisted respiratory support, combined with PRES, and neonatal asphyxia were 90%, 80%, 80% and 70% in HELLP group, which were all higher than 52%, 44%, 42% and 42% in non-HELLP group, and their difference was statistically significant (P<0.05). The incidence of postpartum hemorrhage 15% in HELLP group was higher than 6% in non-HELLP group, but the difference was statistically significant (P>0.05). The death rate was 15% in HELLP group, which was higher than 2% in non-HELLP group, but the difference was not statistically significant (P>0.05). Conclusion The eclampsia complicated with HELLP syndrome is critically ill, and the management of maternal patients should be strengthened clinically to achieve early identification and timely and effective treatment to improve the prognosis of mothers and children.
【Key words】 Eclampsia; Hemolysis, elevated serum level of liver enzymes, and low platelets syndrome; Maternal-infant outcomes
妊娠期高血压疾病并不少见, 发生率5%~12%, 该病严重影响母儿健康, 是孕产妇和围生儿病死率升高的主要原因, 而子痫是妊娠期高血压疾病最严重的阶段, 指子痫前期患者出现抽搐或昏迷且不能用其他原因解释[1]。HELLP综合征由Weinstein[2]在1982年首次提出, 以溶血、肝酶升高及血小板减少为特点, 是子痫前期的严重并发症。本研究对天津医科大学总医院收治的70例子痫患者进行统计分析, 其中子痫并发HELLP综合征20例, 现对其发病特点及妊娠结局进行分析, 报告如下。
1 资料与方法
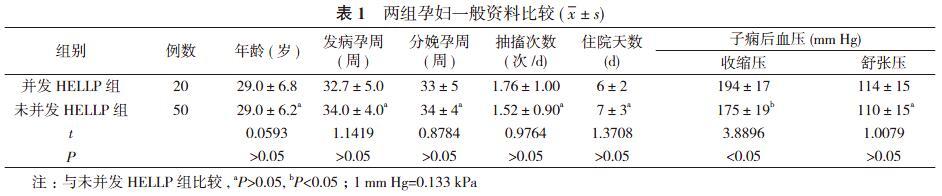
1. 1 一般资料 选择2012年3月~2018年12月天津医科大学总医院妇产科收治的70例子痫患者作为研究对象, 根据子痫有无并发HELLP综合征分为并发HELLP组(20例)和未并发HELLP组(50例)。诊断标准:子痫及HELLP综合征诊断标准均参考《妇产科学》(第9版)[1]。并发HELLP组患者子痫后收缩压高于未并发HELLP组, 差异有统计学意义(P<0.05)。两组患者年龄、发病孕周等一般资料比较差异无统计学意义(P>0.05), 具有可比性。见表1。
1. 2 观察指标 观察比较两组患者生化指标及妊娠结局。生化指标包括24 h尿蛋白测定、WBC、Hb、PLT、ALB、AST、ALT、LDH。妊娠结局包括产后出血、转入ICU、辅助呼吸支持、合并PRES、孕妇死亡、新生儿窒息。
1. 3 统计学方法 采用SPSS21.0统计学软件处理数据。计量资料以均数±标准差( x-±s)表示, 采用t检验;计数资料以率(%)表示, 采用χ2检验。P<0.05表示差异有统计学意义。
2 结果
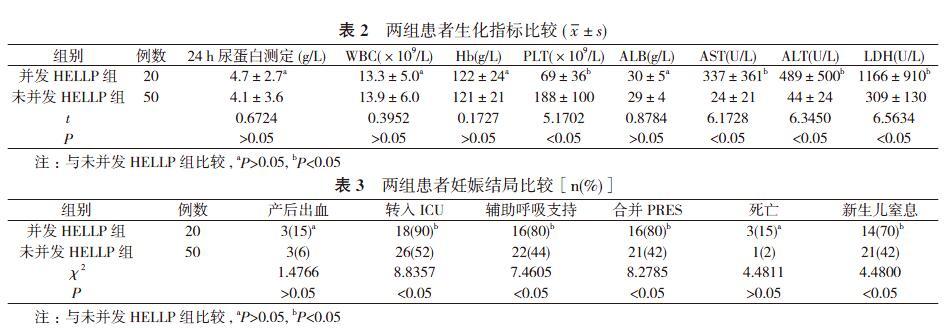
2. 1 两组患者生化指标比较 并发HELLP组患者AST、ALT及LDH水平明显高于未并发HELLP组, PLT水平明显低于未并发HELLP组, 差异有统计学意义(P<0.05)。两组患者24 h尿蛋白测定、WBC、Hb、ALB比较, 差异无统计学意义(P>0.05)。见表2。
2. 2 两组患者妊娠结局比较 并发HELLP组患者的转入ICU率、辅助呼吸支持率、合并PRES率及新生儿窒息率明显高于未并发HELLP组, 差异有统计学意义(P<0.05)。并发HELLP组产后出血率高于未并发HELLP组, 但差异无统计学意义(P>0.05)。两组患者死亡4例, 死亡原因均为脑出血。并发HELLP组死亡率高于未并发HELLP组, 但差异无统计学意义(P>0.05)。见表3。
3 讨论
妊娠期高血压疾病是妊娠期特有的疾病, 在全球范围内严重威胁母婴健康, 我国妊娠期高血压疾病的发生率约为5%~12%[3]。子痫是妊娠期高血压疾病最严重的阶段, 也是孕产妇死亡的常见原因之一[4]。HELLP综合征是以溶血、肝酶升高、血小板减少为特点的疾病, 常引起相关严重并发症, 危及母婴生命。Weinstein[2]首先于1982年报道了29例具有相同症候群的病例并将其命名为HELLP综合征, 发生率为0.5%~0.9%。文献报道子痫患者合并HELLP综合征发生率约为19%[5]。本研究中, 70例子痫患者中, 并发HELLP综合征者20例, 发生率为28.6%。其发生率不低可能与天津医科大学总医院做为三级甲等医院是一所收治危重孕产妇的综合性医院有关。
HELLP综合征的发病机制尚不清楚, 目前研究认为该病的主要病理改变为血管内皮损伤, 肝脏的组织病理学发现血管内纤维蛋白沉积可能导致肝血管窦阻塞、肝内血管充血、肝内压增高进而出现肝坏死、肝实质内及包膜下出血, 最终导致肝包膜破裂[6]。当红细胞通过内皮损伤的血管和纤维蛋白网状沉淀物时发生破碎进而出现溶血, 同时血清乳清增加, 在各实验室指标中, LDH是诊断早期溶血的敏感指标[7]。而肝酶的升高反映了肝微循环的损伤及其功能的损害[6]。因HELLP综合征患者的临床表现缺乏特异性, 对子痫前期尤其是子痫患者, 应密切观察病情, 患者若出现上腹部不适、恶心、呕吐及浑身乏力等表现时, 注意有无溶血及ALT、PLT等指标变化, 高度警惕HELLP综合征的发生。
子痫患者的并发症有脑出血、胎盘早剥、弥散性血管内凝血、产后出血、失血性休克、肾衰竭等。HELLP综合征的并发症有脑出血、多脏器功能衰竭、凝血功能障碍、肝被膜下血肿或破裂、胎盘早剥、弥散性血管内凝血、早产、死亡等。本研究中4例子痫患者死亡原因均为脑出血。并发HELLP组患者子痫后收缩压高于未并发HELLP组, 差异有统计学意义(P<0.05)。脑出血发生的原因与患者血压过高密切相关, 同时并发HELLP组患者的产后出血率高于对照组, 因此对于子痫合并HELLP综合征的患者, 因其PLT下降、凝血功能障碍, 更易发生出血的情況, 应加强监测, 警惕其并发症的发生, 降低孕产妇死亡率。
对于病情危重的孕产妇建议转入ICU病房, 因其能够提供机械通气、血液过滤、营养支持等, 可以减少孕产妇的死亡率。本研究中, 并发HELLP组患者AST、ALT及LDH水平明显高于未并发HELLP组, PLT水平明显低于未并发HELLP组, 差异有统计学意义(P<0.05)。两组患者24 h尿蛋白测定、WBC、Hb、ALB比较, 差异无统计学意义(P>0.05)。并发HELLP组患者的转入ICU率、辅助呼吸支持率、合并PRES率及新生儿窒息率明显高于未并发HELLP组, 差异有统计学意义(P<0.05)。并发HELLP组产后出血率高于未并发HELLP组, 但差异无统计学意义(P>0.05)。这些都说明合并HELLP的子痫患者病情更为危重, 有着更高的并发症及死亡率。对于PRES目前发病机制尚不明确, 临床表现多为头痛、视物模糊、痫样发作、精神或意识障碍、神经功能受损等。诊断主要依赖于影像学检查, 因该病通常可逆且预后良好, 故及时诊断较为重要[8]。对于子痫患者建议行影像学检查, 以便早期识别PRES。
综上所述, 对于子痫并发HELLP综合征的患者, 因其病情更为危重, 临床应加强孕产妇管理, 早期发现高危因素, 重视患者的临床表现, 及时诊断并积极治疗以有效降低孕产妇及围生儿死亡。
参考文献
[1] 谢幸. 妇产科学. 第9版. 北京:人民卫生出版社, 2018:89-91
[2] Weinstein L. Syndrome of hemolysis, elevated liver enzymes, and low platelet count: a severe consequence of hypertension in pregnancy. Am J Obstet Gynecol, 1982, 142(2):159-167.
[3] 苟文丽, 薛艳. 妊娠期高血压疾病国际指南与中国实践. 中国实用妇科与产科杂志, 2017, 33(6):559-563.
[4] Walker JJ. Pre-eclampsia. Lancet, 2000, 356(9237):1260-1265.
[5] Abroug F, Boujdaria R, Nouira S, et al. Hellp syndrome: Incidence and maternal-fetal outcome-a prospective study. Intensive Care Med, 1992, 18(5):274-277.
[6] 隋长君. 子痫前期并发HELLP综合征早识别、早干预对妊娠结局的影响. 中国医药指南, 2018, 16(29):67-68.
[7] Aloizos S, Seretis C, Liakos N, et al. HELLP syndrome: understanding and management of a pregnancy-specific disease. Journal of Obstetrics & Gynaecology the Journal of the Institute of Obstetrics & Gynaecology, 2013, 33(4):331-337.
[8] 方小波, 陳敦金, 贺芳, 等. 重度子痫前期或子痫孕妇合并可逆性后部白质脑病综合征的危险因素分析. 中华妇产科杂志, 2017, 52(1):40-46.
[收稿日期:2019-08-28]
