抗菌药物致药疹65例临床分析*
2019-12-04刘亚美曹育春
刘亚美,曹育春
(华中科技大学同济医学院附属同济医院皮肤科,武汉 430030)
抗菌药物广泛应用于临床,是发生药疹最常见致病药物[1-3]。抗菌药物可引起各种类型的变态反应性药物反应,包括轻度至严重的皮肤反应,器官特异性反应及全身反应[4]。严重的变态反应性药疹,需要早期足量的系统性使用糖皮质激素,以达到有效控制病情,缩短病程,减少住院时间,对此已经普遍达成共识[5-6]。而对抗菌药物所致的非重症药疹的临床特点以及早期系统适量使用糖皮质激素对患者是否总体有益值得探讨。因此,笔者回顾性分析近7年65例抗菌药所致药疹患者的临床资料。报道如下。
1 资料与方法
1.1一般资料 收集2011年4月—2018年4月我科抗菌药物所致药疹住院患者的临床资料。65例抗菌药物所致药疹患者诊断及治疗均符合《中国临床皮肤病学》[7]所述诊治方案。
记录患者的性别、年龄、既往药物过敏史、潜伏期、致敏药物、药疹类型、临床表现、实验室检查结果、治疗方案、皮疹好转时间及住院时间。设定发热为体温>37.3 ℃;白细胞计数升高为>9.5×109·L-1;肝功能异常为丙氨酸氨基转移酶(ALT)>40 U·L-1或天冬氨酸氨基转移酶(AST)>41 U·L-1,肾功能异常为肌酐>104 μmol·L-1。皮疹好转时间为自住院当天起皮疹消退50%所需时间。住院时间即在我科住院总天数。
1.2分层 将55例非重症药疹患者按皮损的范围和性质分为A、B、C类。A类:发疹型、荨麻疹型及多形红斑型药疹者皮损累计范围面积<30%的体表面积,且无黏膜受损,固定型药疹者仅有一处黏膜受累,且全身皮损累计范围面积<10%体表面积。B类:发疹型、荨麻疹型及多形红斑型药疹者皮损累计范围面积在30%~50%的体表面积,且无黏膜受损,固定型药疹者有两处黏膜受累,且全身皮损累计范围面积在10%~20%的体表面积。C类:发疹型、荨麻疹型及多形红斑型药疹者皮损累计范围面积>50%的体表面积,或存在黏膜受累者,固定型药疹者有两处以上黏膜受累且全身皮损累计范围面积>20%的体表面积。
1.3每层分组及组间比较 A、B及C类患者分别按治疗方法的不同分为激素治疗组及非激素治疗组。分别比较两组间一般情况、皮疹好转时间及住院时间的差异,以及使用激素后的副作用。

2 结果
2.1一般资料 2011年4月—2018年4月,在我科住院药疹患者共196人次,其中抗菌药物所致药疹65例,占33.2%。65例患者中,男30例,女35例,男女比例为1:1.17;平均年龄为(41.4±17.3)岁。
2.2致敏药物和药疹类型 抗菌药物所致65例药疹中,58例致敏药物为单一药物,7例致敏药物≥2种。最常见致敏药物为青霉素类(29.2%),其次为头孢菌素类(23.1%)。发疹型(36.9%)及多形红斑型(30.8%)为常见的药疹类型。而硝基咪唑类抗菌药所致药疹以固定型药疹多见。见表1。
2.3潜伏期及既往同类药物药敏史 各类抗菌药所致药疹潜伏期多在7 d内。见表2。12例患者在既往有同类药物过敏史的情况下发生药疹,其中青霉素类药物所致有6例,头孢菌素类有1例,林可酰胺类有2例,硝基咪唑类有2例,喹诺酮类有1例,磺胺类0例。
2.4不同类别患者两组间皮损好转时间及住院时间的差异性比较 55例非重症药疹患者A、B、C三类的构成及分组情况见表3。A类患者中,两组间一般情况、皮损好转时间及住院时间均差异无统计学意义。B类及C类患者中,两组间一般情况比较差异无统计学意义,但激素治疗组的皮损好转时间及住院时间均短于非激素治疗组,且两组间均差异有统计学意义(P<0.05)。见表3。
对三类中激素治疗组患者的激素用量、激素治疗时间及激素副作用进行分析,A类激素组使用糖皮质激素0.6~1 mg·kg-1·d-1,使用时间3~5 d,均未记录有糖皮质激素副作用。B类激素治疗组使用糖皮质激素0.6~1 mg·kg-1·d-1,使用时间3~7 d,也未记录有糖皮质激素副作用。C类激素治疗组使用糖皮质激素0.6~2 mg·kg-1·d-1,使用时间5~12 d。C类激素治疗组中记录有2例患者出现糖皮质激素副作用,1例于激素治疗第10天出现血压轻度升高,激素治疗结束后恢复正常;另1例于激素治疗第3天出现烦躁兴奋,同样于激素治疗结束后恢复正常。
表1 致敏药物种类与药疹类型分布情况
Tab.1Distributionofcausativedrugsanddrugrashtypes例
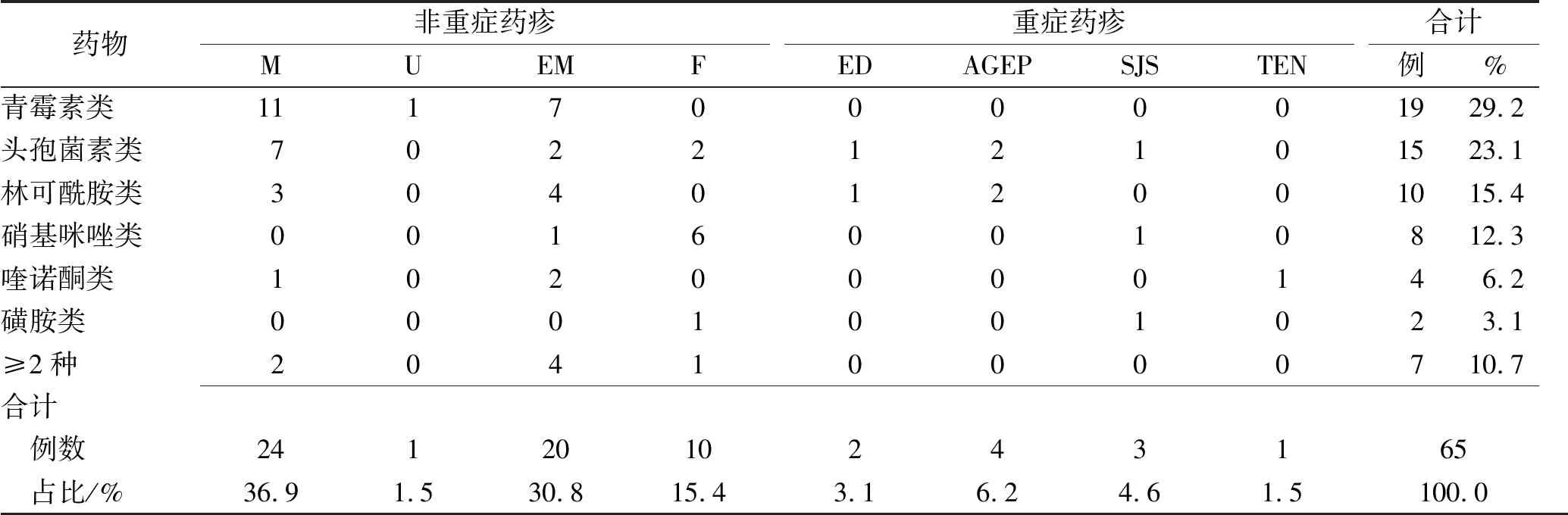
药物非重症药疹MUEMF重症药疹EDAGEPSJSTEN合计例%青霉素类1117000001929.2头孢菌素类702212101523.1林可酰胺类304012001015.4硝基咪唑类00160010812.3喹诺酮类1020000146.2磺胺类0001001023.1≥2种20410000710.7合计 例数2412010243165 占比/%36.91.530.815.43.16.24.61.5100.0
M:发疹型药疹;U:荨麻疹型药疹;EM:多型红斑型药疹;F:固定型药疹;ED:剥脱性皮炎型药疹;AGEP:急性泛发性发疹性脓疱病;SJS:重症多形红斑型药疹;TEN:中毒性表皮坏死松解型药疹。
M:exanthematous drug eruption;U:urticarial drug eruption;EM:erythema multiforme drug eruption;F:fixed drug eruption;ED:exfoliative dermatitis;AGEP:acute generalized exanthematous pustulosis;SJS:Stevens-Johnson syndrome;TEN:toxic epidermal necrolysis.
表2 不同种类药物的潜伏期
Tab.2Latencyofdifferentkindsofdrugs例
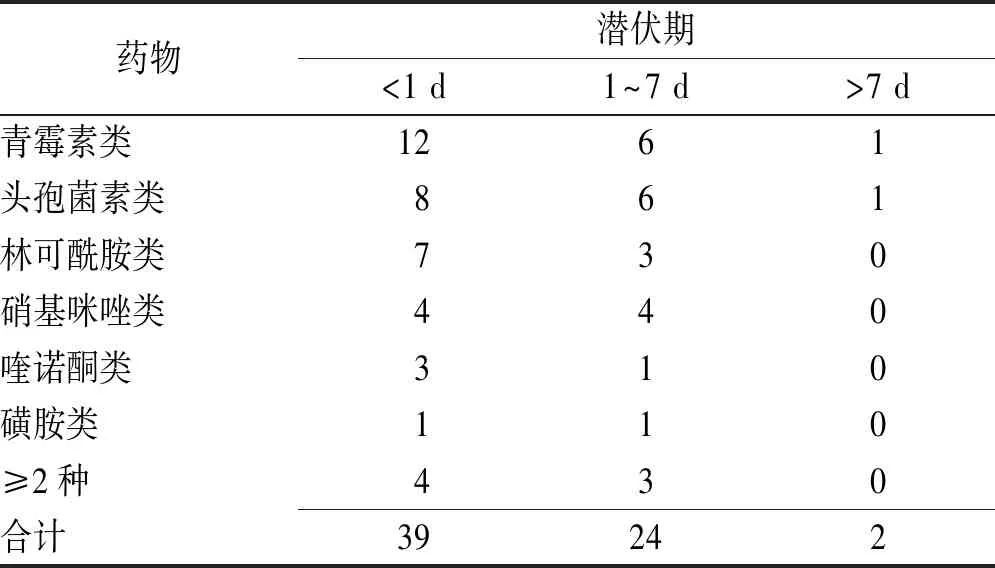
药物潜伏期<1 d1~7 d>7 d青霉素类1261头孢菌素类861林可酰胺类730硝基咪唑类440喹诺酮类310磺胺类110≥2种430合计39242
3 讨论
笔者对我院近7年抗菌药所致药疹住院患者的临床资料进行回顾性分析,发现最常见致敏抗菌药物类型为青霉素类,与文献[3,8-9]报道一致,可能与青霉素类抗菌药抗菌谱广、副作用相对较小、适用各个阶段的人群而被广泛使用相关。发疹型药疹被报道为最常见的抗菌药所致药疹类型[3],本研究结果与其一致。而硝基咪唑类抗菌药所致药疹以固定型药疹多见,这与以往报道不太相符,可能与近年来胃部幽门螺杆菌感染受到重视,硝基咪唑类抗菌药使用增加相关。抗菌药物的广泛应用是其发生药疹比例高的原因之一。本资料中12例(18.5%)药疹患者明确存在既往同种或同类药物过敏史,提示患者的药物过敏史未引起重视,也是抗菌药所致药疹高发的原因。高达39例(70.9%)患者潜伏期小于1 d,依据变态反应性药疹潜伏期的特点,提示患者本次过敏的药物既往使用过该药应明确记入患者药物过敏史中。医师应询问患者的药物过敏史,合理选择抗菌药。本次研究结果提示,不同抗菌药所致药疹潜伏期大多数不超过7 d。
糖皮质激素作为短期内可以达到明显抗炎效果的药物之一,在治疗变态反应性疾病中起重要作用[10]。但是由于糖皮质激素的副作用,对其在非严重的变态反应性疾病中的应用存在疑虑。已有研究认为小剂量糖皮质激素治疗5~7 d几乎没有副作用,并且停药后下丘脑-垂体轴可以迅速恢复[11]。本研究对抗菌药所致非重症药疹的糖皮质激素使用情况进行分析,发现在皮损面积相对广泛的非重症药疹患者(本研究中B类及C类患者)中,使用糖皮质激素可以缩短皮疹好转时间及住院时间,从而达到缩短病程及减少治疗费用的目的。并且在短期(3~7 d)适量(0.6~1 mg·kg-1·d-1)使用糖皮质激素的患者中未发现血压升高、血糖升高、烦躁等副作用。即使增加糖皮质激素量(0.6~2 mg·kg-1·d-1)及疗程(5~12 d),有2例患者出现血压升高及烦躁的副作用,也均在停药后恢复正常。因此在皮损相对广泛的非重症药疹中,权衡其较大的益处及较少出现的轻微副作用,糖皮质激素的使用利大于弊。本次研究结果有待前瞻性临床试验进一步证实。
综上所述,抗菌药物所致药疹最常见的类型是发疹型药疹,最常见的致敏药物为青霉素。潜伏期常在7 d以内。在皮疹相对泛发的非重症药疹中,早期适量系统使用糖皮质激素可以获得缩短病程的益处。
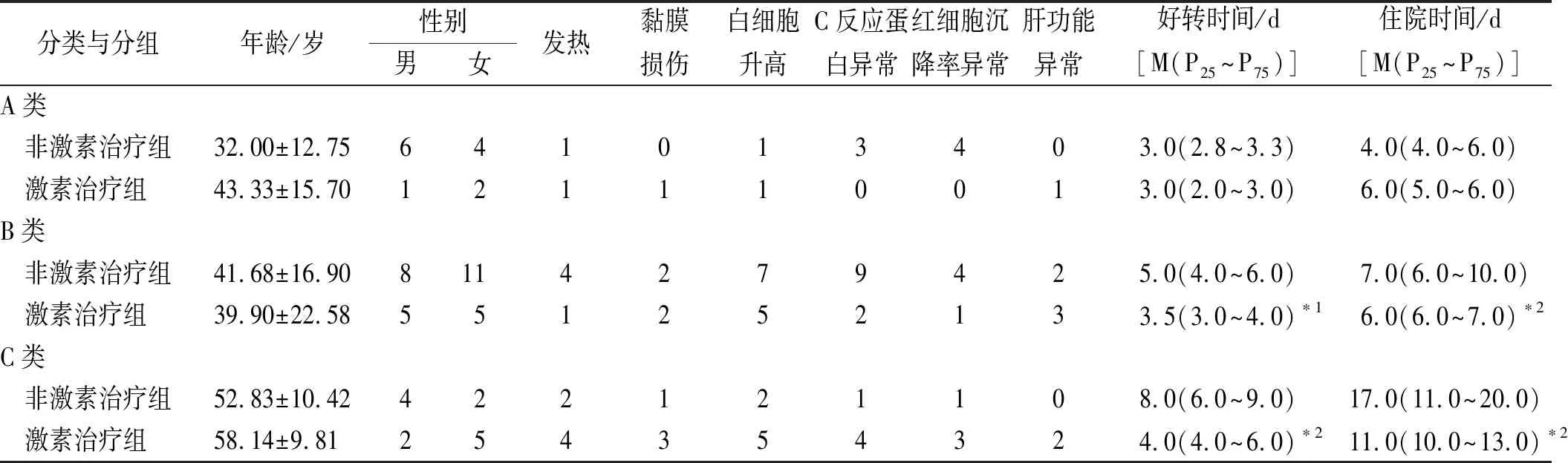
表3 不同治疗方案比较
与非激素治疗组比较,*1P<0.01,*2P<0.05。
Compared with treatment group without glucocorticoid,*1P<0.01,*2P<0.05.
