120例胎儿颅内出血磁共振成像特征分析
2019-11-21陈斌张军
陈斌,张军
胎儿颅内出血(intracranial hemorrhage,ICH)是一种相对少见的脑损伤事件,检出率约0.5‰~1.0‰[1-3],可导致不良妊娠结局、出生后近远期神经功能障碍[4]。其确切病因尚不明确,已知的危险因素主要来源于孕妇、胎儿及妊娠相关疾病,如同种免疫性血小板减少症、宫内感染、子痫前期等[3]。既往研究表明胎儿ICH多发生在脑室旁生发区、脑室内,脑室内出血分级与预后情况有关[2,5];但相关研究涉及病例相对较少,且多以超声研究为主,胎儿颅内其他部位出血发病特征不得而知。合并颅内异常是影响ICH胎儿预后的一个潜在因素,其分布情况未见系统报道。本文基于相对较大的病例系列,分析胎儿ICH磁共振表现特征,为其产前诊断与咨询提供参考基础。
1 材料与方法
1.1 资料采集
连续收集2011年1月至2018年10月期间经超声筛查提示异常进一步于本院进行胎儿头部磁共振检查诊断为ICH的病例。纳入标准为:(1)磁共振确认胎儿颅内至少一处出血灶;(2)磁共振怀疑胎儿颅内至少一个出血灶,后经随访超声或磁共振确诊。排除标准:(1)存在孕期外伤史;(2)颅内占位出血;(3)已知颅内感染(如弓形虫、巨细胞病毒等);(4)已知染色体、基因异常者。
1.2 磁共振成像
采用Philips Gyroscan Intera 1.5 T磁共振成像系统,8通道体部相控阵线圈采集信号。T1采用Turbo Field Echo采集信号,扫描参数为:TR 10 ms,TE 4.6 ms;T2采用sSSh/HvT2W*序列采集信号,扫描参数为:TR 635~680 ms,TE 165 ms;扫描层厚4.5~5.0 mm,层间距4.5~5.0 mm,矩阵 256×256,梯度场 40 mT/m,切换率 150 T/m/s。不使用对比剂及镇静剂。胎儿头部成像至少包括以下4个序列:横断面T1、T2加权成像及冠、矢状位T2加权成像。
1.3 磁共振表现
2名经验丰富的产前磁共振诊断医师从以下维度评价磁共振图像,意见有分歧时协商达成一致。(1)出血部位:分为脑室旁出血(periventricular Hemorrhage,PVH)、脑室内出血(intraventricular hemorrhage,IVH)、脑外周实质出血(包括小脑实质出血)、脑外出血(包括蛛网膜下腔出血)及其他类型。同时,关注出血累及范围(幕上、幕下;单侧、双侧)。(2)出血灶数量(单灶、多灶)、范围:测量出血较大横截面(以轴位T1、T2序列中出血显示范围较大者为测量图像,多灶出血仅记录截面较大者)。(3)出血灶信号。(4)并存异常:①侧脑室扩张:至少一侧侧脑室宽度超过10 mm。侧脑室扩张进一步分度:轻度扩张:不超过12 mm;中度扩张:超过12 mm但不超过15 mm;重度扩张:超过15 mm。②其他颅内异常。
1.4 磁共振特征分析
根据出血部位分为PVH-IVH组[包括PVH及(或)IVH]、非PVH-IVH组(包括其余各种类型出血、弥漫出血),对比分析基线及磁共振表现,探讨出血灶特征与并存颅内异常的关联。
1.5 随访
对2016年1月至2018年10月期间发现的胎儿ICH病例进行随访,随访内容包括妊娠结局、出生后一般情况等。

表1 胎儿PVH-IVH组与非PVH-IVH组基线及磁共振表现比较Tab. 1 Comparison of baseline and MRI appearance between PVH-IVH group and Non-PVH-IVH group in fetuses
1.6 数据分析
计量资料和单向有序分类资料采用Mann-Whitney U检验,无序分类资料采用卡方检验或Fisher确切概率法,出血灶特性与合并颅内异常的关联分析采用Logistic回归,P<0.05时认为差异有统计学意义。
2 结果
2.1 基线资料
120例孕妇纳入分析,孕妇年龄为27(18~41)岁;妊龄为30(22~40)周(图1)。单胎妊娠115例,双胎妊娠5例(双胎之另一死胎2例及另一正常胎3例均不纳入分析),共涉及120个胎儿。
2.2 磁共振表现
2.2.1 出血部位(图2)

图1 120例ICH胎儿首次磁共振检查时妊娠年龄分布 Fig. 1 Distribution of gestational age at primary MRI examination in 120 cases.
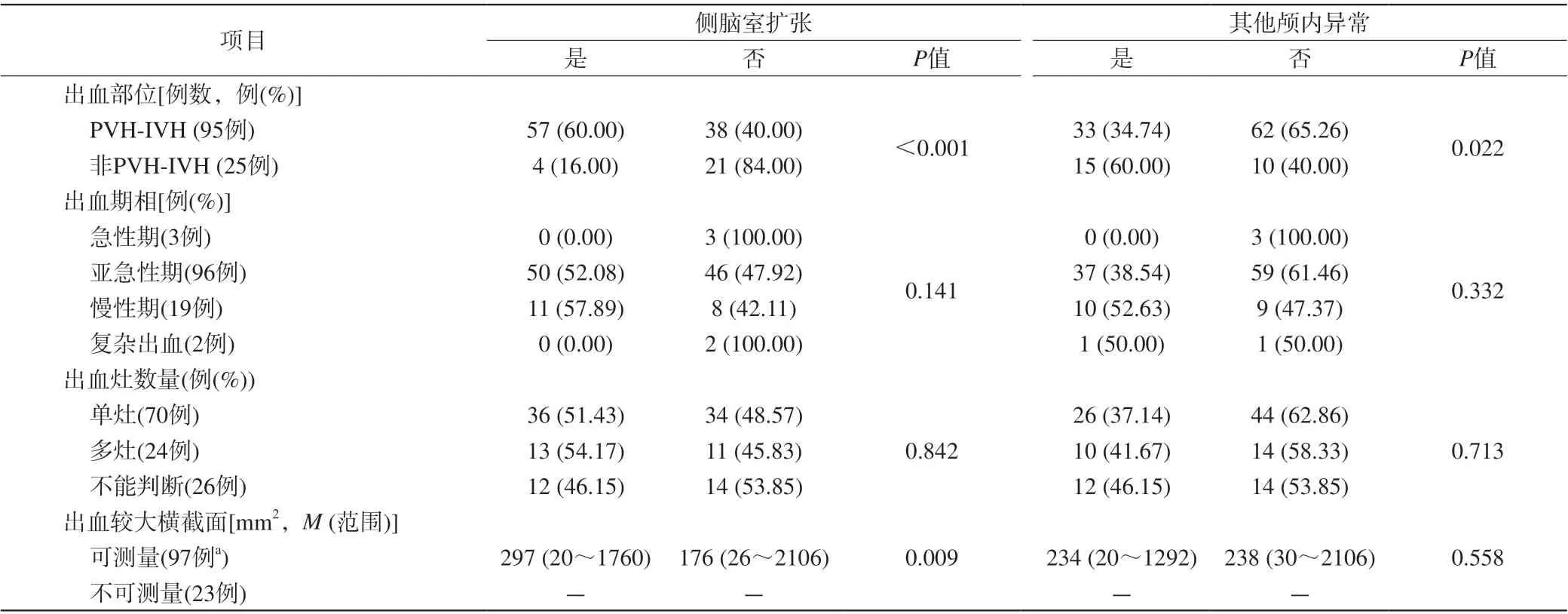
表2 120例ICH胎儿出血灶部位、期相、数量、较大横截面与合并颅内异常的关联性Tab. 2 Coexistent intracranial anomalies relative to hemorrhagic location, stage, focus and maximal transverse section in 120 fetuses with ICH

表3 9例ICH胎儿产前磁共振检查与出生后随访情况Tab. 3 Prenatal MRI and postnatal follow-up in 9 cases of fetal ICH
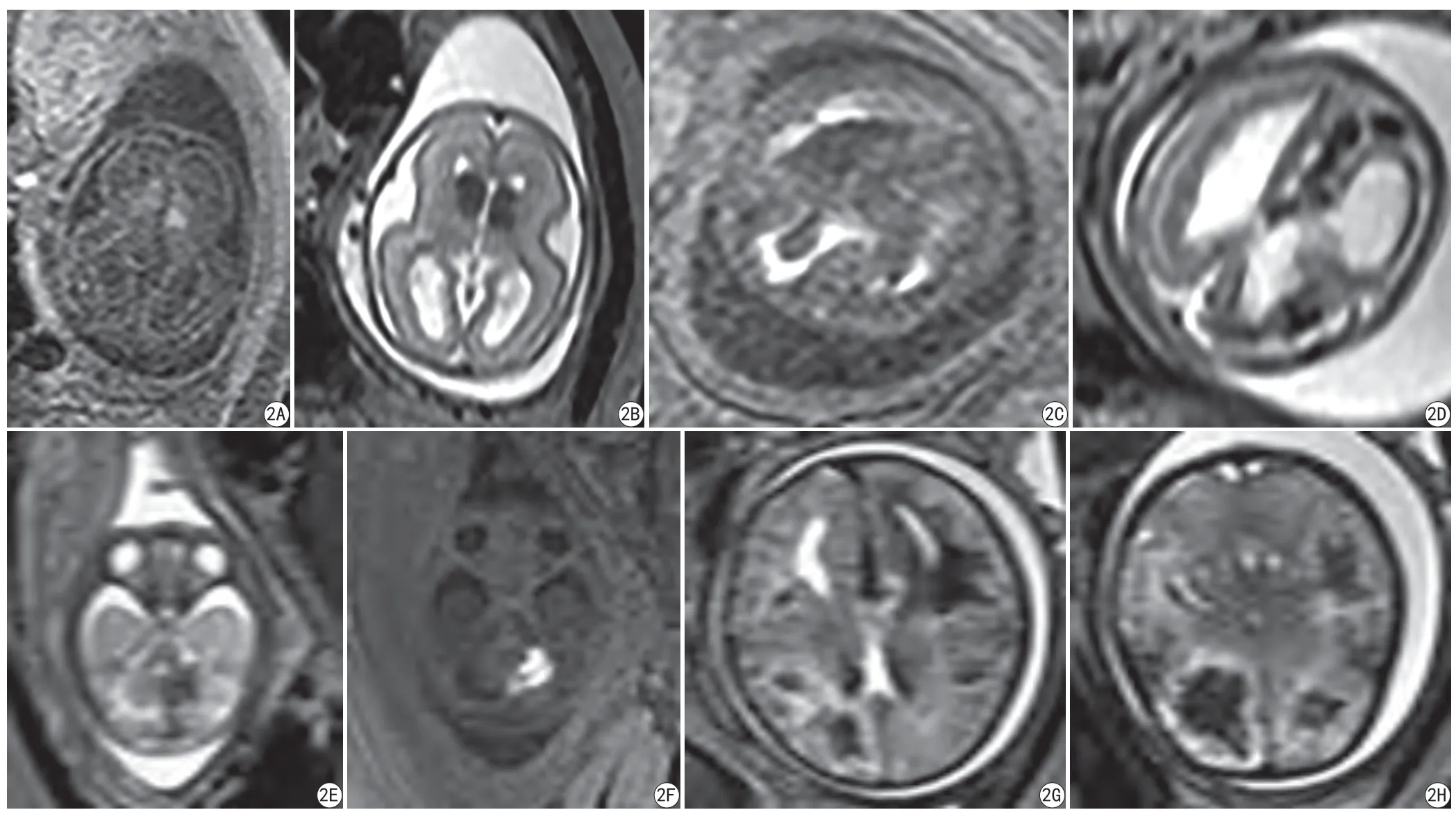
图2 A、B:妊龄24周,双侧生发基质区出血;C、D:妊龄25周,双侧脑室内出血合并Galen静脉瘤;E、F:妊龄26周,右侧小脑半球出血;G、H:妊龄37周,幕上弥漫出血(大脑实质、脑室、蛛网膜下腔) Fig. 2 A, B: Gestational age (GA) 24 weeks, bilateral germinal matrix hemorrhage. C, D: GA 25 weeks, bilateral IVH with coexistent Galen aneurysmal malformation. E, F: GA 26 weeks, right cerebellar hemorrhage. G, H: GA 37 weeks, diffuse supratentorial hemorrhage (cerebral parenchyma, ventricular system and subarachnoid space).
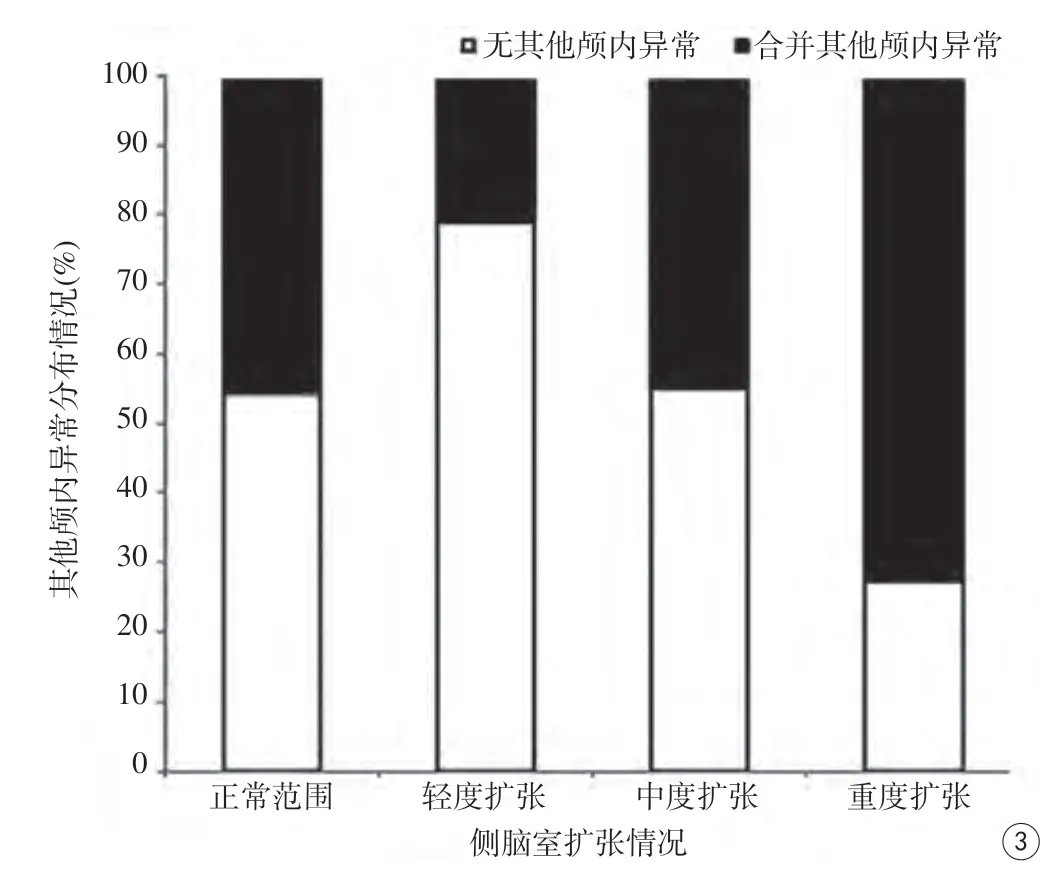
图3 120例ICH胎儿不同侧脑室扩张情况与其他颅内异常分布。ICH胎儿中,侧脑室无扩张者、轻度扩张者分别与重度扩张者合并其他颅内异常分布存在统计学差异(P值分别为0.031、0.001) Fig. 3 Other intracranial anomalies relative to severity of ventriculomegaly in 120 cases. There are statistical difference for other intracranial anomalies distribution between ICH fetuses with no ventriculomegaly or mild ventriculomegaly and those with severe ventriculomegaly (P value equal 0.031 and 0.001 respectively).
120例ICH中,磁共振检出PVH 46例(38.33%),PVH伴IVH 28例(23.23%),IVH 21例(17.50%)、脑外周实质出血13例(10.83%,其中小脑出血7例)、脑外出血9例(7.50%,其中3例蛛网膜下腔出血,2例蛛网膜下腔出血伴IVH)、胼胝体出血2例(1.67%)及幕上弥漫出血1例(0.83%)。其中,幕上出血(91.67%)较幕下出血(8.33%)常见,未见幕上、幕下同时出血情况;PVHIVH (79.17%)较非PVH-IVH (20.83%)常见,PVH-IVH中单侧出血(73.68%)较双侧出血(26.32%)常见。
2.2.2 出血灶数量及范围
单发出血灶7 0 例(5 8.3 3%);多灶出血2 4 例(20.00%),多累及双侧大脑结构;26例(21.67%) ICH轮廓、范围显示欠清,难以辨认出血灶数量。
97例可测量出血较大截面,其中较大出血横截面为39 mm×54 mm,较小出血横截面为4 mm×5 mm,出血较大横截面积中位数为238 mm2;23例出血范围、轮廓显示欠清晰或无规整形态,无法完成测量。
2.2.3 出血灶信号
96例(80.00%)出血灶为T1高信号、T2低或高信号,呈亚急性期出血改变,部分出血灶周围可见亚急性晚期特异性的T2低信号环。19例(15.83%)呈T1低信号、T2低信号,可见含铁血黄素沉积,部分病变呈囊性改变,提示慢性期出血。3例(2.50%)出血灶呈T1等信号、T2稍低信号改变,高度怀疑急性期出血,结合随访检查确认。2例(1.67%)多灶出血信号不能归为单一期相。
2.2.4 并存颅内异常
PVH-IVH组95例胎儿中,侧脑室扩张者57例(60.00%,其中轻度、中度、重度扩张者分别为18例、19例、20例);不考虑侧脑室扩张,33例(34.74%)合并其他颅内异常,包括脑室旁囊性病变(囊肿、软化灶、脑穿通畸形,1例可疑合并枕部蛛网膜囊肿)15例、胼胝体异常(缺如、发育不良)4例、大脑发育异常(落后、不良)3例、小脑(下)蚓部发育不良2例、大枕大池或蛛网膜囊肿2例、脑裂畸形(1例合并小脑蚓部发育不良)2例 、脑白质T2高信号2例、Galen静脉瘤1例、透明隔缺如1例、高度怀疑Dandy-Walker畸形1例。
非PVH-IVH组25例胎儿中,侧脑室扩张者4例(16.00%,其中轻度、中度、重度扩张者分别为1例、1例、2例);不考虑侧脑室扩张,15例(60.00%)合并其他颅内异常,包括血管畸形(1例Galen静脉瘤) 8例、小脑发育不良1例、囊性灶2例、胼胝体发育不良伴脑穿通畸形1例、小脑蚓部发育不全1例、脑裂畸形伴小脑发育不良(可疑胼胝体发育不良)1例、胼胝体缺如1例。
10例重度侧脑室扩张者诊断为脑积水。将脑积水合并到其他颅内异常中,ICH不同程度侧脑室扩张者之间并存其他颅内异常分布差异存在统计学意义(P=0.011;图3)。剔除脑积水后,差异失去统计学意义。
2.3 PVH-IVH组与非PVH-IVH组基线及磁共振表现比较(表1)
PVH-IVH组侧脑室扩张率高于非PVH-IVH组(60.00%、16.00%,P<0.001),非PVH-IVH组合并其他颅内异常率高于PVH-IVH组(60.00%、34.74%,P=0.022),差异有统计学意义。PVH-IVH组与非PVHIVH组基线资料、出血灶数量、出血较大横截面及期相分布差异无统计学意义。
2.4 出血灶特征与并存颅内异常的关联性(表2)
单因素Logistic回归分析发现,PVH-IVH合并侧脑室扩张风险是非PVH-IVH的7.875倍(P<0.001,95%CI[2.505,24.755]),非PVH-IVH合并其他颅内异常的风险是PVH-IVH的2.817倍(P=0.025,95%CI[1.140,6.944])。侧脑室扩张者[297(20~1760) mm2]与未扩张者[176 (26~2106) mm2]可测量较大出血横截面积比较存在统计学差异(P=0.009),可确认出血期相、灶数与并存颅内异常分布无关联,但部分病例未能明确分类。
2.5 随访情况
67例ICH胎儿中失访29例,引产29例,活产9例(表3),其中7例为PVH-IVH,2例为非PVH-IVH。
3 讨论
3.1 胎儿ICH起源及可能的发生机制
胎儿ICH多发生在幕上脑室旁、脑室内,本病例系列中PVH-IVH约占79.17%。与早产儿PVH-IVH类似,其来源多为前脑室壁下的生发基质出血(germinal matrix hemorrhage,GMH)[3]。在胎儿时期,生发基质区的神经元及神经胶质前体细胞大量增殖,并定向迁移到相应部位形成对应组织结构。这个过程延续到妊晚期,生后逐渐退化。基于尸体解剖、早产儿的研究表明,生发基质区的血管较邻近组织密集,血管管腔较其他脑部区域大,血脑屏障发育不完善,可能容易受到动脉性充血或静脉性淤血所致血压波动影响,导致GMH的发生[6]。本研究中绝大部分病例为PVH、IVH,可以观察到由脑室旁室管膜下区向脑室内突入/破入或沿着脑室壁向周围蔓延的出血灶,支持GMH起源。剩余25例胎儿中,血肿多位于脑实质外缘、小脑或脑外,前脑室壁下的生发基质没有明显异常改变,提示非GMH起源。其中8例出血灶区或其周围可以观察到异常的血管信号,提示血管畸形导致出血可能,其中1例考虑为Galen静脉瘤破裂出血。10例幕下出血中7例为小脑实质出血。胎儿小脑出血主要起源于小脑半球外周尾部,并可能选择性累及外周GM[7],其发生可能与循环系统的不稳定破坏小脑外周颗粒层或颗粒层与白质交界部不成熟的血管结构有关[8]。
3.2 胎儿ICH发病时期
与产后ICH不同,胎儿期ICH发病多无明显临床表现,常为超声筛查中偶然发现,临床上往往无法判断ICH的发病时期。血肿演变过程中磁共振信号变化具有一定的规律,可用来大致推测出血事件发生时期。病例系列中101例(84.17%)胎儿ICH首次磁共振检出时的妊龄分布在24~34周(图1),其中大部分(至少77例)呈亚急性期出血信号改变(提示出血发病在2~3周前)。因此,可推测大部分胎儿ICH发生始于妊娠中期末至晚期初。
3.3 胎儿颅内T1高信号病变鉴别
病例系列中绝大部分出血灶伴有T1高信号,需要与其他T1高信号病变鉴别。胎儿颅内血栓常见于静脉窦,多与某些血管畸形(如硬脑膜窦畸形[9])合并存在,局限于血管结构内部,邻近血管可见扩张。钙化灶磁共振信号复杂多变,可以呈T1高、等或低信号。胎儿颅内钙化较少见,多与颅内感染有关(如巨细胞病毒等),在磁共振图像上多表现为细小、轻微的T1高信号影,结合血清检查有助于鉴别[10]。胎儿颅内结节性硬化也可表现为T1高信号,常为多发,分布在室管膜下、脑实质或皮质区,常与心脏横纹肌肉瘤合并存在[11-12]。某些颅内占位伴有脂肪(如脂肪瘤)、钙化(如畸胎瘤)或瘤内出血时也可表现为T1高信号,需要与颅内较大血肿鉴别。占位短期变化不明显,结合随访超声有助于明确病变性质。
3.4 胎儿ICH合并颅内异常的分布特点及其意义
胎儿ICH并存颅内异常是影响预后的一个潜在因素[4],既往小样本研究报道较少。本组中胎儿ICH并存颅内异常并不少见,可以大致分为三类:(1)与ICH发病有关,如血管畸形。本组部分病例出血区或其邻近区域可以发现异常的流空信号,考虑为出血的根源;(2) ICH发生后的遗留改变,如脑室旁囊性病变、脑积水等。本组部分慢性期出血灶周围可见软化灶、甚至脑穿通畸形形成;(3)与ICH关系不明确,如胼胝体缺如、脑发育不良等。
本组中侧脑室扩张是最常见的并存颅内异常,与既往研究[5,13]对应。不考虑侧脑室扩张,40.00%的病例合并其他颅内异常。出血部位与并存颅内异常存在关联,PVH-IVH合并侧脑室扩张风险是非PVH-IVH的7.875倍,可能与出血破入脑室影响脑脊液循环有关,应该注意进一步发展为脑积水可能;而非PVH-IVH合并其他颅内异常风险是PVH-IVH的2.817倍,其中血管畸形占了相当的比例,提示部分非PVH-IVH发病与血管畸形有关,在产前诊断中应该重点关注血管畸形导致出血可能。出血较大横截面似乎与侧脑室扩张有关,但其受出血期相、磁共振序列显示能力影响,在此不作深入分析。结合侧脑室扩张分析ICH并存其他颅内异常分布,发现不同程度侧脑室扩张者并存颅内异常分布存在差异,侧脑室扩张越严重,并存其他颅内异常风险似乎更高,这一规律在侧脑室扩张胎儿并存颅内异常的研究中被证实[14]。
3.5 胎儿ICH影像学表现与预后
研究表明胎儿IVH分级与预后情况相关,分级越高,预后越差[2,4]。本组随访结果在一定程度上支持上述观点,活产病例中,1例1级出血和1例2级出血者发育落后,而1例4级出血者生后1周内死亡,其余4例1级出血及2例非PVH-IVH随访期内无明显异常。鉴于目前随访中活产病例有限,胎儿非PVH-IVH预后情况还需进一步研究。此外,合并颅内异常对预后的影响也不能忽视。
3.6 本文的局限性
本研究不足之处在于磁共振扫描方案没有纳入扩散加权成像序列,而该序列可能会对早期出血性或缺血性病变的诊断有帮助。另一个遗憾在于本组病例系列时间跨度较大,早期病例随访困难,缺乏完整的随访、引产或产后资料来印证产前诊断和分析预后。
综上所述,胎儿ICH的磁共振表现具有较为突出的特征性。胎儿ICH并存颅内异常并不少见,其分布与出血部位有关。PVH-IVH多源自生发区,出血分级能在一定程度上预测预后;非PVH-IVH应注意血管畸形导致出血可能,其预后有待进一步研究。
利益冲突:无。
