显微血管减压术治疗椎-基底动脉延长扩张症致三叉神经痛患者的效果分析
2019-10-29刘小伟周川江建东李罡赵强梁建涛
刘小伟 周川 江建东 李罡 赵强 梁建涛
椎-基底动脉延长扩张症(vertebrobasilar dolichoectasia,VBD)指椎-基底动脉因各种原因导致异常扩张、延长、迂曲,是一种少见的脑血管疾病,人群发病率为0.2%~4.4%,其临床表现以脑缺血、脑神经或脑干受压、脑出血、脑积水等症状为主,以第Ⅴ对及第Ⅶ对脑神经最易受累,而致三叉神经痛及面肌痉挛[1-2]。VBD导致三叉神经痛少见,约占所有三叉神经痛的2.0%~7.7%[3]。本研究通过对VBD致三叉神经痛行显微血管减压术患者的临床资料进行分析,以评价其安全性及疗效,为该类患者的治疗提供参考。
1 对象与方法
1.1 对象
回顾性连续纳入2013年4月至2016年8月解放军第一七四医院神经外科(2例)及首都医科大学宣武医院神经外科(11例)VBD致三叉神经痛行显微血管减压术治疗的住院患者13例,术前均经头部MRI明确诊断。13例患者中,男9例,女4例;年龄37~72岁,平均(59±10)岁;病程4~240个月,病程中位数36.0(9.5,54.0)个月;既往脑梗死病史1例,短暂性脑缺血发作(TIA)史1例,无脑出血和脑积水患者;合并高血压病9例,糖尿病2例,冠心病1例;10例患者术前使用卡马西平治疗,包括2例术前行射频治疗者,未行任何治疗者3例;左侧疼痛者9例,右侧4例;疼痛分布以三叉神经第2、3支分布区为主。患者或其家属均签署了手术知情同意书。
1.2 纳入及排除标准
纳入标准:(1)术前临床表现符合典型三叉神经痛[4],巴罗神经研究所(Barrow neurological institute,BNI)疼痛分级≥Ⅳ级[5];(2)术前经头部MRI检查,符合VBD影像学表现,影像结果由两名有经验的影像科医师进行判读;(3)头部MRI排除脑肿瘤、脑动脉瘤、脑血管畸形等颅内其他占位性病变引起的三叉神经痛;(4)年龄<75岁。排除标准:(1)服药能控制三叉神经痛或BNI疼痛分级<Ⅳ级;(2)二次手术行显微血管减压术;(3)进展性卒中、脑积水患者;(4)存在严重心、肺功能不全等手术禁忌证。
1.3 三叉神经痛疼痛程度评估
术前及术后随访时均采用BNI疼痛分级评估疼痛严重程度,即Ⅰ级为无疼痛,无需药物;Ⅱ级为偶尔疼痛,无需药物;Ⅲ级为经常疼痛,但药物可控;Ⅳ级为经常疼痛,药物控制不佳;Ⅴ级为严重疼痛或疼痛无缓解[5]。
1.4 VBD的影像学检查及诊断标准
术前行头部MRI检查,包含三维时间飞跃法(three dimensional time-of-flight,3D-TOF)、快速自旋回波(fast spin-echo,FSE)T2加权成像、稳态构成干扰序列(constructive interference in steady state,CISS)、三维稳态采集快速成像(fast imaging employing steady state acquisition,FIESTA)序列;术后第2天复查头部CT。采用Smoker等[6]及Ubogu和Zaidat[7]根据头部CT、MRI、头部MR血管成像(MRA) 提出的影像学标准诊断VBD,即基底动脉分叉部高于鞍上池与第三脑室底部平分线,或基底动脉侧向偏移超过鞍背或斜坡外侧缘,或基底动脉向侧方移位超过其起点与分叉部连线,且>10 mm时定义为延长,基底动脉直径> 4.5 mm定义为扩张。
1.5 手术方法及术中所见
常规的三叉神经痛显微血管减压术主要是解除三叉神经根进或出脑干区域血管对神经的压迫,包括三叉神经中段受压,面、听神经和(或)舌咽、迷走神经同时被VBD压迫。采用枕下乙状窦后入路,耳后弧形切口,骨窗上缘暴露横窦,前缘暴露乙状窦,下缘到枕骨水平部,弧形剪开硬脑膜翻向乙状窦侧,轻轻向内侧牵拉小脑,打开小脑延髓外侧池或枕大池缓慢释放脑脊液,待脑组织张力下降后进入桥小脑角区,受压区域常为一个“面”。将该区域的神经与血管分离,使用适量Teflon棉片垫隔开,同时将三叉神经周围的蛛网膜剪开,直至Meckel腔,充分游离三叉神经即可。避免过度的操作及拉扯而致斑块脱落或脑干穿刺血管损伤。对VBD血管作减压时,相对于常规的显微血管减压术,我们一般选择以下方法:(1)暴露范围扩大,将责任血管采用多点移位,如对椎动脉,从入颅后到三叉神经多处放置Teflon棉片,利用多个着力点,采用合力将VBD血管移位;(2)将VBD血管牵开后用Teflon棉片包裹,运用耳脑胶将棉条固定于岩骨后硬膜上,减少VBD血管的移位;(3)如果VBD责任血管移位困难,可单独或联合采用切开小脑幕的方法,增加三叉神经的减压效果;(4)如果无论何种方法均无法充分减压,对于术前药物及射频治疗无效的高龄患者,可考虑显微血管减压术基础上行选择性三叉神经感觉根切断术(selective partial posterior rhizotomy,SPPR)。需强调的是,VBD在压迫三叉神经的同时,多数伴有面听神经及后组脑神经的压迫,如果无相应的临床症状,不建议对其他区域进行减压,因过度的操作可能增加神经及血管损伤的几率。减压妥善后,硬膜水密缝合,关颅,不留置引流管。
1.6 疗效评估
采用BNI疼痛分级[5]及中国显微血管减压术治疗三叉神经痛和舌咽神经痛专家共识(2015)[4]标准对疗效进行评估。有效定义为术后疼痛消失或偶有疼痛但无需药物治疗,即BNI Ⅰ级或Ⅱ级;复发定义为术后经常疼痛,需药物控制,即BNI≥Ⅲ级。
1.7 随访
采用门诊和(或)电话进行临床随访,每3个月随访1次,询问患者术后面部疼痛缓解情况、有无复发,并进行BNI分级评估;询问有无面部麻木、面瘫及听力下降。术后不强调影像随访,重点关注显微血管减压术对VBD所致三叉神经痛的缓解。
2 结果
13例患者经头部MRI及CT检查,显示椎-基底动脉明显延长、扩张,动脉壁有不同程度的钙化;三叉神经明显受压,左侧9例,右侧4例;1例桥脑左侧陈旧性脑梗死灶,无脑积水及脑出血;采用单纯显微血管减压术者12例,显微血管减压术联合SPPR者1例;术中确定责任血管为基底动脉6例,基底动脉+小脑上动脉3例,椎动脉4例;术后无面部麻木及面瘫者,仅1例出现同侧听力下降。见表1。
13例患者中,术前BNI疼痛分级为Ⅳ级4例,Ⅴ级9例,术后7 d均达BNI I级,为有效。13例患者均完成临床随访,随访时间24~64个月,平均(48±13)个月,1例于术后1年复发(BNI疼痛分级为Ⅲ 级),1例于术后3年复发(BNI疼痛分级为Ⅲ 级),总有效为11例。术前1例合并TIA的患者显微血管减压术后TIA症状无加重,无新发脑梗死及脑出血患者。见表1。
典型病例女,67岁,因“左侧颜面部反复发作性疼痛4年”于2016年7月19日入住解放军第一七四医院神经外科。入院前4年,患者于咀嚼、刷牙、洗脸、说话等有面部动作时均可诱发左侧颜面部剧烈疼痛,呈针刺样、刀割样,严重时可伴患侧流泪、流涎。疼痛有明确的“扳机点”,且反复发作,间歇期可完全正常,每天可发作数次至十余次。服用卡马西平 600 mg/d,症状无缓解,且服药后头晕明显,无法耐受。于当地医院行“射频消融术”,症状仍未缓解,且疼痛程度较前明显加重。既往高血压病史5年,最高血压180 mmHg,未正规服药。入院体格检查:双侧颜面部感觉对称,咀嚼有力,张口下颌无偏斜,无面瘫表现,听力粗测正常,无饮水呛咳、声音嘶哑、吞咽困难,咽反射正常,悬雍垂居中,耸肩及转颈有力,伸舌居中,余神经系统体格检查未见异常。入院后头部MRI(含3D-TOF序列)检查结果:椎-基底动脉明显延长、扩张、迂曲,明显向左侧桥小脑角区移位,左侧扩张延长椎动脉压迫左侧三叉神经及面、听神经,脑干受压变形,基底动脉分叉部达第三脑室底部,无脑积水(图1a~1c)。将患者MRI原始数据导入导航系统,重组脑组织、椎-基底动脉及双侧三叉神经、面神经,显示椎-基底动脉明显延长、扩张迂曲,并向左侧桥小角区移位,左侧三叉神经、面神经、听神经被左侧延长扩张的椎动脉推挤受压(图1d)。基底动脉最宽处为8.77 mm,基底动脉向左侧偏离正常基线最大为17.66 mm,基底动脉分叉部最高点达第三脑室底部水平。术前诊断:左侧三叉神经痛(BNI分级 Ⅴ级);VBD。结合临床表现及影像学检查,考虑左侧三叉神经痛与椎-基底动脉延长扩张压迫有关。完善术前准备,采取左侧枕下乙状窦后入路,行左侧三叉神经显微血管减压术。术中可见左侧椎动脉明显扩张,动脉壁粥样硬化,左侧三叉神经、面神经、听神经、舌咽神经、迷走神经均被左侧扩张的椎动脉推挤受压,其中左侧三叉神经后根被整体推挤向天幕缘(图1e,1f)。充分打开三叉神经周围的蛛网膜至Meckel腔,将左侧扩张的椎动脉从三叉神经表面轻柔牵开,所有接触部位运用Teflon棉片垫开,充分减压。因术中见左侧面神经也明显受压,遂同时行面神经显微血管减压术(图1g)。术后患者左侧颜面部疼痛消失(BIN分级 I级),但术后出现左侧听力下降,术后第2天复查头部CT,示基底动脉明显扩张延长,压迫桥脑,动脉壁钙化明显,无颅内出血(图1h)。共住院12 d出院。出院后采用门诊及电话行临床随访2年,患者左侧三叉神经痛无复发(BIN分级Ⅰ级),但仍遗留左侧听力下降。
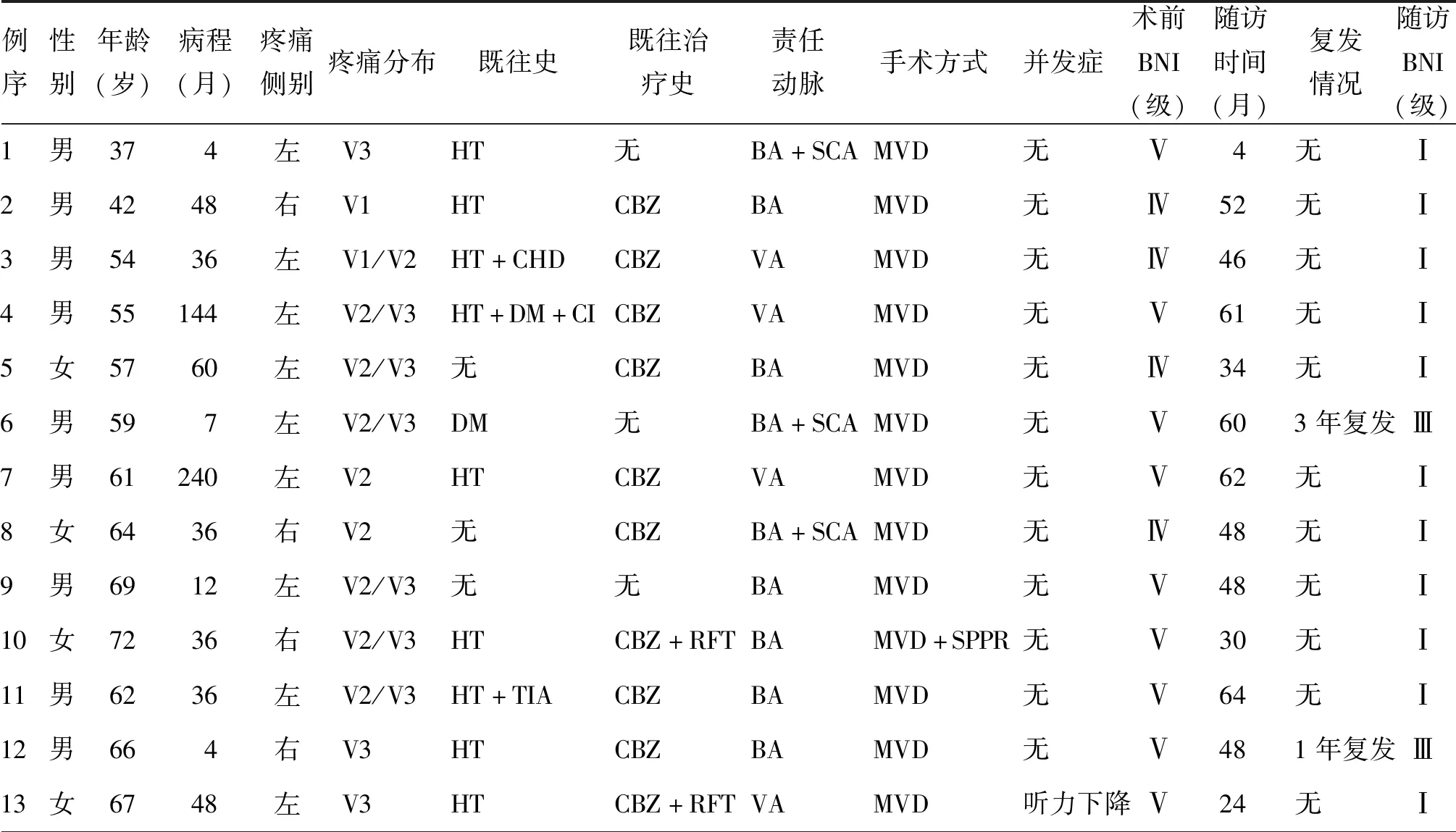
表1 13例椎-基底动脉延长扩张症致三叉神经痛行显微血管减压术患者临床资料及随访结果
注:V1、 V2 、V3分别为三叉神经第1支、第2支、第3支,HT为高血压病,CHD为冠心病,DM为糖尿病,CI为脑梗死,TIA为短暂性脑缺血发作,CBZ为卡马西平,RFT为射频治疗,BA为基底动脉,SCA为小脑上动脉,VA为椎动脉,MVD为显微血管减压术,SPPR为选择性三叉神经感觉根切断术,BNI为巴罗神经研究所疼痛分级
3 讨论
VBD是各种原因所致的椎-基底动脉明显延长、扩张,压迫相邻的脑神经及脑干,可出现相应的临床症状[8]。VBD好发于中老年人,多有高血压病史,其具体病因与发病机制仍未完全清楚,可能为先天性和后天性因素共同作用的结果,前者可能与先天性动脉内弹力层缺陷有关[9],后者多与高血压病及动脉粥样硬化有关,高血压可加速VBD的进展[10]。本组13例患者中有高血压病史者9例,术中可见椎-基底动脉粥样硬化改变,提示高血压病、动脉粥样硬化可能促使了VBD的发生发展。
3.1 VBD临床表现
部分VBD患者无症状,有症状者主要表现为脑缺血、脑神经/脑干压迫、脑出血、脑积水等。Wolters等[1]检索了2012年前用英语、法语、德语发表的有关VBD的报道,共检出375例符合条件的VBD患者,随访时间1.5~11.7 年,评估VBD在5年内发生并发症的风险,结果显示,脑缺血发生率17.6%,TIA发生率10.1%,脑神经/脑干压迫症状发生率10.3%,脑内血肿发生率4.7%,蛛网膜下腔出血发生率2.6%,脑积水发生率3.3%。因此,VBD的临床表现复杂多样。
3.2 VBD影像学表现
VBD的影像学诊断标准多采用Smoker等[6]以及Ubogu和Zaidat[7]提出的标准,通过CT 观察及测量基底动脉分叉处的高度、位置及直径。对于脑血管病患者,DSA仍是诊断的“金标准”。DSA可协助VBD诊断并了解其血流动力学改变,同时可作为血管治疗的手段[11]。由于DSA为创伤检查,临床应用中受到一定的限制。
3.3 VBD导致三叉神经痛的外科治疗
对于原发性三叉神经痛,目前首选显微血管减压术,其有效率可达95%[4]。针对VBD致三叉神经痛的外科治疗,因患病率少,多以病例报告或小样本研究的报道。外科治疗方式较多,仍以显微血管减压术为主[11-12]。
本组13例VBD致三叉神经痛患者均采用了显微血管减压术,疼痛于术后即刻消失,其中术后1年、3年复发各1例,最长随访64个月,总有效占比为11/13,仅1例患者术后出现同侧听力下降。因此,显微血管减压术对VBD导致的三叉神经痛患者的手术安全性及短期疗效均较好,可作为该类患者外科治疗的首选。Ma等[13]报道了11例VBD导致三叉神经痛行显微血管减压术患者,所有患者术后面部疼痛消失或减轻,随访22个月未见复发。因VBD属于慢性进展性疾病,缺乏有效的预防措施,对于由其所致的三叉神经痛行显微血管减压术长期疗效尚不清楚。El-Ghandour[2]报道了10例VBD导致三叉神经痛行显微血管减压术,疗效较好,随访7.8年,三叉神经痛无复发。
为确保VBD导致三叉神经痛行显微血管减压术的手术效果,我们的体会是:(1)VBD导致三叉神经痛主要是由于三叉神经根进或出脑干区域血管对神经的压迫,将压迫区域的神经与血管分开后用Teflon棉片垫隔开,同时将三叉神经周围蛛网膜剪开直至Meckel腔,充分游离三叉神经即可,不宜在局部填塞更多的Teflon棉强行“撑开”,否则会成为术后症状不能缓解或症状复发的潜在因素。所以,应对三叉神经全程进行探查减压,将所有压迫区域的血管与三叉神经运用Teflon棉片垫隔开,尽量将VBD的血管轻柔地从三叉神经表面推移开,必要时减少VBD血管对三叉神经的压迫的张力,尽可能恢复三叉神经的自然走形。VBD血管有明显的动脉粥样硬化,韧性与脆性增加,活动度有限,过度的操作及拉扯易致斑块脱落或脑干穿刺血管损伤,因此,操作过程须十分仔细。(2)对于术前药物及射频治疗无效的高龄患者,如果术中采用Teflon棉片垫隔、悬吊、胶水黏附等方法均无法实现充分减压,为确保减压效果,可考虑在显微血管减压术基础上行SPPR。本组1例患者行显微血管减压术+SPPR,术后BNI分级Ⅰ级。Sun等[3]报道了15例VBD导致三叉神经痛患者,其中13例单纯行显微血管减压术,2例行显微血管减压术+SPPR,术后平均随访29.8个月,所有患者疼痛缓解(BNI分级Ⅰ级),表明对于高龄患者可考虑显微血管减压术+SPPR。(3)因VBD属于慢性进展性疾病,随着病程进展血管延长扩张加重,加上长期血管搏动因素,易出现减压区域及减压材料移位,而致三叉神经痛复发。因此,我们建议可将VBD责任血管用Teflon棉条包裹,运用胶水固定在岩骨面颅底硬膜上,防止或减少移位机会,确保减压效果,延缓或减少远期复发。Ubogu等[14]曾报道1例VBD压迫延髓导致脑神经症状及肢体瘫痪患者,术中采用尼龙线及动脉夹将扩张的VBD悬吊在岩骨后硬膜上,减轻VBD对延髓的压迫,术后6个月,患者脑神经症状消失,但肢体偏瘫仍存在。(4)我们在术中观察到,所有患者的椎-基底动伴有明显动脉粥样硬化,且血管弹性差、活动度小,因此,置入减压材料比常规显微血管减压术困难。(5)部分VBD患者三叉神经、面/听神经,甚至舌咽/迷走神经均受压,对该类患者,除行三叉神经减压外,如术前未合并面肌痉挛、舌咽神经痛等症状,是否行预防性的一并减压处理是一个值得商榷的问题,主要因过多操作牵拉可能带来发生更多并发症的风险。本组1例患者在行三叉神经显微血管减压术的同时行面神经显微血管减压术,术后出现了同侧听力下降,值得我们重视。(6)鉴于高血压病、动脉粥样硬化等因素可加速VBD的进展,对于VBD导致三叉神经痛行显微血管减压术者,术后应积极控制高血压病、糖尿病、高脂血症等危险因素,但上述风险因素的控制能在多大程度上巩固显微血管减压术的疗效及延缓复发,尚需大量的临床对照试验进一步探讨。
射频热凝治疗对VBD导致三叉神经痛有一定的疗效。本组2例患者曾行射频热凝治疗,但疗效欠佳。Noma等[12]报道3例VBD导致三叉神经痛患者,其中1例行微血管减压术,效果良好,但术后出现永久性同侧听力下降;2例被推荐行射频热凝治疗,其中1例患者术后效果良好,随访2年未见三叉神经痛发作,另1例患者术后6周出现面部感觉异常,随后给予卡马西平200 mg/d,同时积极控制血糖,症状控制1.2年无加重。此外,血管内支架置入术在短期内可能有效。吴曦等[11]报道了5例VBD行支架置入术者,其中1例患者病程10年,予以3枚LEO支架置入,术后6 d患者三叉神经痛症状完全消失,随访11个月,症状无复发。该研究认为,血管内支架置入后可通过改变VBD血管的曲度及血流动力学,从而减轻VBD的占位效应。
综上所述,显微血管减压术对于VBD导致三叉神经痛的患者,短期疗效确切,手术相对安全。对于老年患者,可考虑行显微血管减压术+SPPR;对于合并高血压病、糖尿病、高脂血症等基础疾病患者,术后应该积极控制心脑血管病危险因素;对于无手术条件者,射频热凝及血管内支架置入术可能对部分患者有效。因VBD患病率低,病例数量少,且VBD系慢性进展性疾病,目前尚无有效的预防措施,且显微血管减压术术后长期疗效有待进一步观察。本研究手术效果的随访主要为患者提供的临床症状,未行影像随访,尤其未对VBD血管进行动态影像随访,是本研究的一个缺陷。