改良神经内镜联合显微镜下经鼻蝶入路手术切除垂体腺瘤
2019-09-23马建功任虹宇司昊天张小广方琪星赵德昌王晓斌
马建功 任虹宇 司昊天 张小广 方琪星 赵德昌 何 承 王晓斌
河南大学第一附属医院神经外科,河南 开封 475000
垂体腺瘤是颅内常见的良性神经内分泌肿瘤,其发病率占颅内肿瘤的10%~15%[1-3]。除部分泌乳素腺瘤初始治疗推荐口服药物治疗外,大多数的垂体腺瘤病人可选择经鼻蝶窦入路手术切除。神经内镜辅助下经鼻蝶窦入路手术切除垂体腺瘤是目前治疗垂体腺瘤常用的手术方式之一[4-8]。随着内镜技术及设备的不断发展,近年来神经内镜辅助下经鼻蝶窦切除垂体腺瘤手术在临床工作中应用越来越广泛,大有取代显微镜之趋势[9-12]。本研究观察改良神经内镜联合显微镜下经鼻蝶入路手术切除垂体腺瘤的效果。
1 资料与方法
1.1一般资料回顾分析河南大学第一附属医院2015-01-2017-12采用改良神经内镜联合显微镜下经鼻蝶入路手术治疗的64例垂体腺瘤患者的临床资料,男28例,女34例;年龄(46.5±5.35)岁。病程2~6个月。所有患者结合临床症状、视力视野检查、激素水平测定、CT、MRI等检查确诊为垂体腺瘤(图1),排除高血压、糖尿病、冠心病等其他系统疾病。微腺瘤(直径<1 cm)5例,大腺瘤(1 cm≤直径<3 cm)51例,巨大腺瘤(直径≥3 cm)8例。
1.2手术方法术前2~3 d开始行鼻腔准备,左氧氟沙星滴眼液滴双侧鼻腔。手术开始前半小时静滴头孢曲松钠2.0g预防颅内感染。全身麻醉达成后,患者取仰卧位,头部后仰15°~20°,碘伏消毒颜面部,1∶20稀释碘伏纱条消毒双侧鼻腔。常规手术铺巾。架显微镜,常规选择右侧鼻腔入路,手术开始时将生理盐水配好的肾上腺素棉片置入术侧鼻腔,收缩鼻黏膜血管,减少术中鼻腔肿胀和出血,扩大鼻腔操作区域,2~3 min后取出。置入鼻内窥器扩大手术视野,在蝶筛隐窝处仔细寻找蝶窦开口,于蝶窦开口内后方沿鼻中隔后端向下弧形切开鼻中隔黏膜组织,神经剥离子将其剥向外侧方,暴露梨骨隆突和蝶窦前壁骨组织。咬骨钳咬除梨骨隆突及蝶窦前壁形成大小约1.5 cm×1.5 cm骨窗,电灼蝶窦黏膜或推向一侧。仔细辨认双侧视神经隆突、颈内动脉隆起及内外侧颈内动脉-视神经隐窝(OCR)等骨性标志,确定暴露范围,骨凿轻凿开或高速磨钻打开鞍底并扩大鞍底形成大小约1.0 cm×1.0 cm骨窗,暴露硬脑膜,彻底止血。此时,移走显微镜,置入神经内镜,直视下穿刺硬脑膜回抽无血后,十字切开硬脑膜,取瘤钳夹取肿瘤组织送病检,辨清肿瘤组织与正常组织的分界,配合使用直头和弯头吸引器、刮匙、环形刮圈缓慢仔细清除剩余肿瘤组织,换用不同角度神经内镜进入瘤腔内向四周探查,切除残余肿瘤组织,直至直视肿瘤组织切除干净。彻底止血后,明胶海绵填塞瘤腔,单条碘仿纱条填塞术侧鼻腔。如术中出现鞍底蛛网膜破裂导致脑脊液漏,则进行颅底重建手术。见图2。
1.3术后处理术后6 h复查头部CT了解情况,出院前复查头部MRI评估肿瘤切除情况(图1)。术后常规激素替代治疗,给予地塞米松5 mg静滴,2次/d,3 d后改用口服强的松。术后第5天拔除鼻腔填塞纱条,常规卧床休息1周。如出现脑脊液鼻漏,给予行腰大池置管引流7~10 d,引流量250~300 mL/d,并使用抗生素预防颅内感染。出现嗅觉障碍给予临床观察或耳鼻喉科行鼻腔冲洗。出现尿崩症状给予口服醋酸去氨加压素(弥凝)治疗,注意监测电解质情况。
1.4随访所有患者随访3~6个月,3个月、6个月时复查头部MRI、激素水平、视力视野测定,了解有无肿瘤复发、激素水平异常、视力视野障碍等症状,中间定期电话随访,了解患者有无脑脊液鼻漏、视物改善、嗅觉障碍等症状。
2 结果
本组64例垂体腺瘤患者中61例肿瘤实现Simposon Ⅰ级切除,3例Ⅱ级切除,肿瘤全切率95.31%;术后64例患者头痛、视力视野障碍、激素水平异常等临床症状较术前均得到改善;术后出现脑脊液鼻漏2例,嗅觉暂时障碍1例,短暂尿崩4例,术后并发症总体发生率10.93%,脑脊液鼻漏2例患者给予行腰大池置管引流7~10d,引流量250~300 mL/d,并使用抗生素预防颅内感染,经保守治疗痊愈,未再行脑脊液鼻漏修补术。1例出现嗅觉障碍患者请耳鼻喉科会诊后给予行鼻腔冲洗,出院前嗅觉障碍恢复。4例出现尿崩症状患者给予口服醋酸去氨加压素(弥凝)治疗,并给予补充电解质,出院前症状消失。手术时间(65.35±15.65)min,术中出血量(45±5.6)mL,均较以往单纯显微镜、单纯神经内镜下手术时间明显缩短、出血量明显减少。所有患者随访3~6个月未出现肿瘤复发、迟发型脑脊液鼻漏、激素水平异常等并发症。
3 讨论
垂体腺瘤的治疗目前仍是以外科手术治疗为主,经鼻蝶入路垂体腺瘤切除术已有百年历史,由于其利用人体自然腔道、微创、术后恢复快等优点,已成为目前治疗垂体腺瘤的主流手术方式[11-16]。随着微创技术和显微器械的不断发展,显微镜和神经内镜下经鼻蝶垂体腺瘤切除术是目前最流行的微创手术方法[17-20]。经鼻蝶入路运用不同的工具和手段,其产生的临床效果也有所不同。近些年,神经内镜辅助下、显微镜联合神经内镜的术式得到越来越多神经外科医师的青睐。
文献报道,不管是在临床症状改善、肿瘤全切率、术后并发症、手术时间、住院时间等方面,神经内镜相比显微镜有明显的优势[21-32],其优势在于:(1)创伤相对较小,对鼻腔正常结构如鼻黏膜、鼻中隔损伤少,术后出现嗅觉障碍的概率低;(2)高强度照明,多角度内镜视野,手术视角广,特别是对于侵袭性垂体瘤,可以更好地做到肿瘤全切;(3)直视下近距离观察肿瘤与正常垂体界限,周围重要解剖结构,减少垂体柄、解剖结构损伤,减少术后并发症发生。当然,其也有一些不足[33-43]:(1)神经内镜下呈现二维图像,缺乏显微镜的立体感和深度感;(2)操作空间相对狭小,镜头容易被污染,视野容易模糊,出血时止血困难;(3)对操作者技术要求高,学习曲线相对长,需要经过专门技能培训。
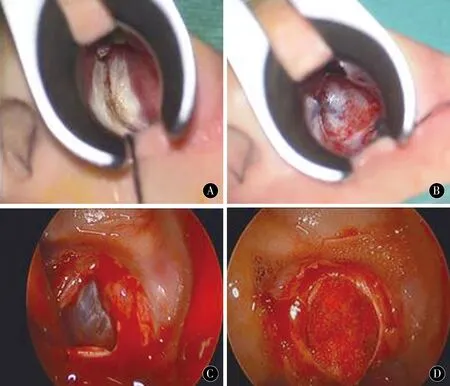
图2 A:显微镜下切开蝶窦开口内侧鼻黏膜;B:显微镜下打开蝶窦前后壁,暴露肿瘤组织;C:神经内镜下切除肿瘤组织;D:神经内镜下切除肿瘤组织后明胶海绵填塞瘤腔Figure 2 A:The nasal mucosa of the sphenoid sinus opening is cut under the microscope;B:The anterior and posterior wall of the sphenoid sinus is opened under the microscope,and the tumor tissue is leaked;C:The tumor tissue is removed under the endoscope;D:The gelatin sponge is removed after the endoscope removed filling the tumor cavity
本文在单纯神经内镜下手术的基础上加以改良,先运用显微镜代替神经内镜进行常规内镜下的鼻腔操作,打开蝶窦,暴露肿瘤后再置入神经内镜进行手术操作,也取得良好的效果,特别是在手术时间(较文献报道单纯神经内镜下[(85.80±11.52)min、(53.82±6.78)mL][25]有明显改善,而在肿瘤全切率、术后症状恢复、术后并发症等方面较文献报道单纯显微镜、单纯神经内镜下并没有明显劣势[22,27]。改良的神经内镜联合显微镜下经鼻蝶入路切除垂体瘤,有其独特优势:(1)手术时间方面:显微镜代替神经内镜按常规内镜下操作打开蝶窦,避免单纯神经内镜下视野污染后内镜进进出出增加手术时间;显微镜下鼻腔操作,解放术者双手,双手操作下更加熟练、灵活、方便,也节省手术时间。(2)术中出血方面:显微镜下按常规内镜下操作打开蝶窦,避免常规显微镜下操作对于鼻腔黏膜、鼻中隔软骨等组织的损伤,减少出血,术后也不用鼻腔内过多纱条填塞。(3)对于扶镜手依赖小,有时主刀一人一手扶镜一手操作即可完成手术。对于手术操作有些注意事项:(1)显微镜下鼻腔黏膜操作,避免双极电凝过度烧灼,以免术后引起嗅觉障碍,本组病例中术后出现1例嗅觉短暂障碍,考虑双极电凝对于鼻黏膜过度灼烧所致,给予耳鼻喉会诊冲洗鼻腔后短期内嗅觉恢复正常;(2)神经内镜下瘤腔内操作,一方面,注意动作轻柔,避免对正常垂体、垂体柄的损伤,引起术后尿崩、高热等并发症发生;另一方面,要仔细辨认肿瘤“假包膜”与蛛网膜分界,行假包膜内切除,避免损伤蛛网膜引起脑脊液漏,术中发现脑脊液,要应用自体脂肪、鼻黏膜瓣、人工硬脑膜等给予行颅底重建技术[44-54]。
本研究也有局限性,病例数还较少,碰到的都是相对容易切除的垂体腺瘤,而侵袭复杂的、质地韧难切除的垂体瘤病例更少,尚需临床大宗病例进一步研究论证。
