PET/CT对非小细胞肺癌患者胸腔积液性质的鉴别诊断价值
2019-09-12张卫善段小艺郭佑民
张卫善,段小艺,郭佑民,李 艳,杨 健
西安交通大学第一附属医院医学影像科,陕西 西安 710061
肺癌是中国和世界范围内发病率和病死率最高的肿瘤[1-2]。肺癌患者出现胸腔积液的常见原因为胸膜转移,但是,肺癌患者也可出现良性胸腔积液[3]。新版肺癌TNM分期中将胸膜转移定义为M1a期,胸腔积液的良恶性鉴别诊断对肿瘤分期和制订治疗方案等具有重要的临床意义。
影像学检查是临床鉴别胸腔积液良恶性的常用方法。CT、磁共振成像(magnetic resonance imaging,MRI)等影像学检查方法具有较高的灵敏度,缺点是特异度和准确率不高。胸腔穿刺和胸膜活检发现肿瘤细胞是恶性胸水的诊断标准,但二者均为有创检查,可导致气胸、出血、皮下气肿、外伤性感染及针孔种植性转移等并发症,并且灵敏度不高,常需要多次复检。胸腔镜下胸膜活检的诊断率最高,但需要特殊的设备及操作技能,难以在临床上常规应用。
PET/CT在评价胸膜转移方面具有较高的临床价值[4-7]。并且,PET/CT在胸膜病变的良恶性鉴别、胸部以外病变的检出率及纵隔淋巴结分期等方面优于CT[4,6,8]。目前,PET/CT在肺癌胸腔积液良恶性鉴别的应用报道较少,部分报道中的研究对象包含多种病理学类型肺癌、胸膜原发肿瘤或经过抗肿瘤治疗后的肺癌等[4,9],国内未见较大样本的临床研究。Ryu等[10-11]报道显示小细胞肺癌(small cell lung cancer,SCLC)和非小细胞肺癌(non-small cell lung cancer,NSCLC)胸腔积液形成的原因不同,前者主要为间接因素(肿瘤侵犯纵隔及肺门淋巴结、心脏、大血管等),后者主要为直接因素(肿瘤对胸膜的直接侵犯等)。本研究旨在回顾性分析初诊NSCLC合并胸腔积液患者的PET/CT检查资料,探讨PET/CT在其胸腔积液良恶性鉴别中的临床价值。
1 资料和方法
1.1 研究对象
本研究为观察性研究,回顾性分析2016年9月—2018年3月西安交通大学第一附属医院收治的NSCLC合并胸腔积液且行PET/CT检查的患者46例。患者纳入标准包括:① 初诊NSCLC患者,未进行放疗、化疗、手术及分子靶向等抗肿瘤治疗;② 合并胸腔积液,且有细胞学或胸膜组织学诊断者;③ 于西安交通大学第一附属医院行PET/CT检查。排除标准包括:① 其他类型肺癌,如SCLC;② PET/CT检查前进行放疗、化疗、手术及分子靶向等抗肿瘤治疗;③ 无胸水细胞学或组织学结果者;④ 只行1次胸腔穿刺细胞学检查或胸膜穿刺活检,且未获得明确诊断者。胸腔积液良恶性的最终诊断标准:恶性胸腔积液的诊断标准为细胞学检查或胸膜组织学检查发现肺癌细胞;对于胸水细胞学或胸膜活检阴性结果者,至少随访1个月没有胸腔积液复发,且胸部CT未发现胸膜结节或肿块者即诊断为良性胸腔积液。
1.2 PET/CT检查
所有患者采用PHILIPS Gemini TF 64 PET/CT扫描仪。患者行PET/CT检查前禁饮食6~8 h,空腹血糖浓度控制在12 mmol/L以下,按3.7~4.5 MBq/kg剂量静脉注射药物18F-FDG,安静且避光下平卧40~60 min,扫描前饮用300~500 mL纯净水并排空尿液。先行体部同机CT扫描,电压120 kV,电流50 mA,层厚5 mm,层间距5 mm,患者平静呼吸,从颅底扫描至股骨中段。然后行PET扫描,患者平静呼吸,采集范围与体部CT一致,容积扫描,每个床位采集时间1.5 min,根据患者的身高不同,每个患者约7~10个扫描床位。通过同机CT对PET图像进行衰减校正,得到衰减校正后的PET图像(CT attenuation-corrected,CTAC),传输至PHILIPS EBW工作站并进行图像分析判读。
1.3 PET/CT图像分析
由从事临床PET/CT影像诊断工作7年以上的2名高年资主治医师分别单独、盲法阅片,在PHILIPS EBW工作站配置的PET/CT图像融合软件上进行图像分析测量。对CT征象的识别,以2名医师达成一致为标准,如存在分歧,则由具有高级职称的医师分析判断,最终达成一致;对胸膜厚度及胸膜FDG摄取值的测量,以两者的平均值为最终结果。通过目测法认定胸膜病变位置,选择壁层胸膜进行测量,避免脏层胸膜附近的肺内肿瘤或炎性病变对FDG的高摄取产生影响,取胸膜浓聚程度最高的层面,由软件自动勾画感兴趣区(region of interest,ROI),并计算标准化摄取值(standard uptake value,SUV)。测量胸主动脉下段动脉血池SUV作为纵隔本底水平,测量时以血管横断面为基准,勾画同心圆ROI,ROI面积小于胸主动脉截面,避免包括动脉壁。取最大SUV值作为胸膜及动脉血池FDG摄取值,分别记为pSUVmax和aSUVmax。在横断位CT图像上测量胸膜厚度,取胸膜病变处进行测量;无明显增厚、结节或肿块者,在PET图像上显示为最高浓聚处对应的CT图像上,对壁层胸膜进行测量。对于CT无明显结节、肿块者,亦未见明显18F-FDG代谢最高灶者,通过适当调节PET图像灰度值,对PET图像的横断位、冠状位及矢状位进行逐层分析,选择最高浓聚处进行测量。若同时存在多个胸膜病灶,选择病灶最大者;若胸膜病灶最大者非FDG摄取最高处,则选择后者测量胸膜厚度及SUV值。采用2种方法作为PET/CT诊断恶性胸腔积液的标准:方法1,pSUVmax>2.5;方法2,胸膜核素摄取高于纵隔背景[12],即pSUVmax>aSUVmax。分别计算2种方法诊断恶性胸腔积液的灵敏度、特异度、阳性预测值、阴性预测值和准确率。
1.4 统计学处理
应用SPSS 19.0软件计算PET/CT诊断NSCLC合并恶性胸腔积液患者的灵敏度、特异度、阳性预测值、阴性预测值和准确率。对2种方法结果进行χ2检验,P<0.05为差异有统计学意义。
2 结 果
按照纳入及排除标准,共46例NSCLC合并胸腔积液患者符合条件,患者年龄39~88岁,平均(61.4±10.8)岁,男性27例,女性19例。周围型肺癌28例(60.87%),中央型18例(39.13%)。病理学类型:腺癌39例(84.78%),鳞癌4例(8.70%)和未分型NSCLC 3例(6.52%)。46例患者中有25例(54.35%)伴发阻塞性炎性反应、肺不张或实变等肺癌并发症。所有胸腔积液均得到细胞学或组织学检查确诊,其中胸腔穿刺细胞学检测22例,胸膜穿刺10例,胸腔镜或手术胸膜活检4例,另外有10例包含2种及以上确诊方法。最终确诊恶性胸腔积液39例(84.78%),良性胸腔积液7例(15.22%),两组患者胸膜特征见表1。在7例良性胸腔积液中,2例通过胸腔镜确诊,细胞学或组织学检查5例阴性者随访1个月以上积液吸收消失。

表 1 NSCLC患者特征
本组患者中,恶性胸腔积液组胸膜厚度和pSUVmax平均值分别为6.9 mm和5.0,明显高于良性组的2.3 mm和1.5(P<0.05,表1)。典型病例对比影像见图1。如表2所示,在PET/CT上以pSUVmax>2.5为标准(方法1)诊断恶性胸腔积液,9例患者为假阴性,其中7例pSUVmax为2.3~2.5,6例未见阻塞性炎性反应、实变、肺不张或肺内感染等并发症,7例表现为单侧胸腔积液(与原发病灶位于同侧胸腔),仅有4例表现为纵隔或肺门淋巴结肿大;方法1的灵敏度、特异度、阳性预测值、阴性预测值和准确率分别为76.9%、100.0%、100.0%、43.8%和80.4%。以pSUVmax>aSUVmax为标准(方法2),4例为假阴性,灵敏度、特异度、阳性预测值、阴性预测值和准确率分别为89.7%、100.0%、100.0%、63.6%和91.3%。2种方法均未发现假阳性结果,2种方法的灵敏度、阴性预测值及准确率差异具有统计学意义(P<0.05)。2种方法的诊断胸腔积液性质的受试者工作特征(receiver operating characteristic,ROC)曲线如图2所示,曲线下面积分别为0.961和0.976。

图 1 恶性胸腔积液患者与良性胸腔积液患者对比影像图

表 2 PET/CT诊断NSCLC合并胸腔积液的结果
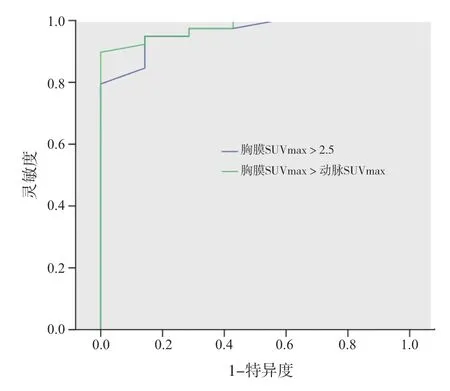
图 2 PET/CT诊断NSCLC合并胸腔积液的ROC曲线
3 讨 论
本研究回顾性分析NSCLC合并胸腔积液患者的PET/CT检查资料,18F-FDG PET/CT作为无创性检查方法,在其胸腔积液的良恶性鉴别中具有较高的诊断价值,其诊断灵敏度、特异度、阳性预测值及准确率均较高,阴性预测值相对较低。以胸膜放射性核素摄取程度高于纵隔作为诊断标准,可提高其诊断效能。
NSCLC常合并胸膜转移,据报道约1/3的患者存在胸膜转移[13]。国际抗癌联盟(Union for International Cancer Control,UICC)第7版肺癌TNM分期标准已经将胸膜转移定义为M1a期。胸膜转移是胸腔积液的常见原因,部分非肿瘤性病变也可引起胸水,如肺不张、阻塞性肺炎、感染和心源性胸水等。肺癌合并胸腔积液的良恶性鉴别对于肿瘤准确分期及治疗决策的制定具有重要的临床意义。基于形态学的影像学检查(常用胸部CT检查)在其诊断中的价值有限。CT以壁层胸膜增厚超过1 cm、胸膜结节样增厚和累及纵隔胸膜为特点[14]。但是,外科手术及胸腔镜下所发现的微小病变,在CT检查中经常漏诊[15],CT在胸膜病变的诊断中特异度较低[14-15]。18F-FDG PET/CT主要通过肿瘤细胞摄取核素的高低鉴别疾病的良恶性,与CT相比,PET/CT对肺癌原发灶、纵隔及肺门淋巴结转移的诊断灵敏度和特异度更高,还可发现胸部以外的转移灶,从而减少无效开胸率及手术等有创性诊疗手段。PET/CT对于鉴别胸腔积液的性质也具有较高的临床价值,恶性胸腔积液在PET/CT上常表现为局限性核素浓聚。此外,在PET/CT上可以通过测量胸膜SUV,采用半定量分析方法提高诊断准确率。目前常用的半定量方法有2种,即以SUVmax>2.5或胸膜摄取程度高于纵隔为诊断标准。相关文献[6,8,13,16]报道,PET/CT在胸腔积液的良恶性鉴别方面具有较高的灵敏度、特异度、阳性预测值和阴性预测值,分别约89%~100%、67%~94%、67%~95%和67%~100%,与本研究结果具有一致性。
本研究结果中,PET/CT检查在胸膜转移的鉴别诊断中未发现假阳性结果。原因之一可能为本组患者中良性胸腔积液患者较少,仅有7例;也可能与测量方法有关,我们测量胸膜SUV值选择壁层胸膜,从而避免了脏层胸膜附近的肺内炎性病变对FDG的高摄取而引起的假阳性结果。廖日强等[9]研究报道了33例肺癌合并胸腔积液患者(27例恶性,6例良性),仅发现1例在PET/CT上表现为假阳性,系肺癌合并结核性胸膜炎患者。结核性胸膜炎在PET/CT表现为胸膜增厚、核素摄取增高,与胸膜转移很难鉴别,需结合临床病史及相关实验室检查,确诊需要病理学活检。另外,在廖日强等[9]的研究报道中,有4例为SCLC。SCLC胸腔积液的主要病因是间接因素,不是肿瘤对胸膜的直接侵犯或转移。Ryu等[11]报道了73例SCLC合并胸腔积液患者,其中只有9例(12.3%)为胸膜的直接侵犯,远低于NSCLC的恶性胸腔积液比率(87.8%)[10],二者具有明显的差异性,因而,我们选择NSCLC作为研究对象,以期深入探究NSCLC合并胸腔积液的PET/CT诊断价值。
PET/CT在胸膜转移的诊断中阴性预测值较低。本研究显示,16例PET表现为阴性的患者中,9例为假阴性,假阴性率高达56.2%。进一步分析发现,9例假阴性患者中6例未见阻塞性炎性反应、实变或肺不张等病变,7例表现为单侧胸腔积液(与原发病灶位于同侧胸腔),仅有4例表现为纵隔或肺门淋巴结肿大。我们知道,这些因素是胸腔积液形成的主要原因。因而,当肺癌患者在PET/CT上表现为单侧胸水、肺门及纵隔淋巴结无肿大且无阻塞性炎性反应或肺不张时,即使胸膜核素摄取无明显增高,仍要高度怀疑胸膜转移可能,应建议临床进一步检查确诊。另外,9例假阴性患者中有7例胸膜SUVmax为2.3~2.5,在应用方法2(即胸膜核素浓聚程度高于纵隔背景)后,有5例更正为正确诊断,因此,可以通过这个方法提高PET/CT对胸膜转移瘤的诊断效能。
本研究为回顾性研究,存在一些不足之处。首先,良性胸腔积液患者较少,这可能是导致本研究未发现假阳性结果的重要原因之一。其次,在患者纳入中我们仅选择有病理学检查结果的患者,对于微量胸腔积液患者(胸部CT表现为胸水厚度小于1 cm[17]),难以通过胸腔穿刺进行细胞学检查确诊,从而导致这部分患者失访,在本研究中仅有3例微量胸腔积液患者通过胸腔镜下检查得以确诊,而部分微量胸水患者因无法得到病理学检查结果被排除。PET/CT在NSCLC中胸膜转移的判断具有重要的临床应用价值,需要前瞻性、大样本及多中心性研究进行更加深入的探究。
综上所述,18F-FDG PET/CT检查在NSCLC合并胸腔积液的良恶性鉴别中具有较高的灵敏度、特异度及阳性预测值,对于PET/CT阴性的胸腔积液,需要活检确诊。以胸膜放射性核素浓聚程度高于纵隔背景为PET/CT诊断恶性胸腔积液的标准,可在一定程度上提高其诊断效能。
