房间阻滞与心房颤动关系的研究进展
2019-09-10陈国华宋振华刘娇高孟南何佳奇张锐
陈国华 宋振华 刘娇 高孟南 何佳奇 张锐
房间阻滞特指心房间隔部位发生的传导延迟或中断,其概念虽早就提出但一直未受到重视。近年来,大量研究证实了房间阻滞与房颤的相关性等,故而房间阻滞逐渐引起关注。本文将从房间阻滞对房颤新发和复发两方面的影响和意义出发进行阐述,旨在全面系统地说明其与各种情况下房颤的相关性及机制,也为进一步研究房间阻滞在房颤预测、预后评估、预防甚至治疗中的价值提供参考。
1 房间阻滞
1.1 定义
房间阻滞指心房之间的阻滞,其概念如同房室阻滞、室内阻滞,是传导纤维的电传导发生异常的心电学概念。长期以来,房间阻滞并未像其他两部位的阻滞那样得到重视,也一直与房内阻滞相混淆,直到近年来其临床意义被发现后,才获得应有的重视。回顾相关研究,1979年,Bayes等[1]首次将心房水平的阻滞区分为右房传向左房的间隔部位阻滞和同一心房内的阻滞,并将前者定义为房间阻滞,后者定义为房内阻滞。
1.2 解剖与电生理基础
在窦性心律时,右房到左房的房间激动绝大部分通过Bachmann束(又称上房间束)传导,其余小部分通过冠状静脉窦口区的肌束(又称下房间束)和卵圆窝边缘的穿房间隔纤维传导。Bachmann束病变使传导延迟或中断时,将发生不全性或高度房间阻滞[2]。
1.3 心电图诊断与分级
尽管可以考虑应用影像学手段从解剖学和心肌细胞功能学因素间接判断房间阻滞,但既然以电传导异常表现为主,最佳诊断方法仍是电生理检查或其他心电相关检查。体表心电图因其应用广泛、操作简便,在房间阻滞的诊断中具有不可替代的价值。房间阻滞的体表心电图诊断与分级方法有二分法与三分法两种。
1.3.1 二分法 二分法是目前大多数研究者应用的方法,将房间阻滞分为不全性房间阻滞(partial interatrial block,P-IAB)和高度房间阻滞(advanced interatrial block,A-IAB)[3]。
(1) P-IAB表现:① P波时限≥120 ms;② 同时伴P波双峰。
似左房增大的二尖瓣P波的出现是由于左房除极延迟所致。它与左房增大的鉴别点在于左房增大时V1导联P波终末电势≥0.04 mm·s,或者超声心动图在解剖学上排除左房增大,但存在左房增大时不能排除房间阻滞。也有研究[4-5]指出,心电图P波增宽可能就是由房间阻滞引起的,与心房增大关系不大;P波增宽可能存在于老年人,也可能是其他疾病,如心包炎或急性心肌梗死等引起的,但不伴心房扩大。
(2) A-IAB表现:① P波时限≥120 ms;② 伴下壁导联(Ⅱ、Ⅲ、aVF导联)P波双向(先正后负)。
A-IAB的心电图表现源于Bachmann束传导完全中断,迫使右房电激动改经冠状静脉窦口区(下房间束)向左房传导,再从下部往上部激动左房。整个传导先下后上,因而形成下壁导联的双向P波。见图1[6]。
1.3.2 三分法 根据三分法,房间阻滞可分为一度、二度和三度[3]。一度和三度同P-IAB和A-IAB;二度房间阻滞则表现为P波形态不固定,在心电图记录中可出现正常P波至房间阻滞型P波的改变,也可出现由一度房间阻滞型P波至三度房间阻滞型P波的改变,又称间歇性房间阻滞。
1.4 房间阻滞与左房增大的关系
房间阻滞与左房增大常同时存在,如心电图诊断A-IAB的病例中,左房增大的发生率高达90%。房间阻滞和左房增大亦可独立存在,尤其在P-IAB中,经常无左房增大[6]。这从两者不同的解剖学基础也可得到解释。
2 房间阻滞与房颤的关系
房颤是临床常见疾病,人群患病率约1%~2%,近年也有研究[7]调查了我国3922例60岁以上人群,结果表明基线房颤患病率男性为2.0%,女性为1.6%;平均随访3年,房颤发生率为4.0/1000人年。
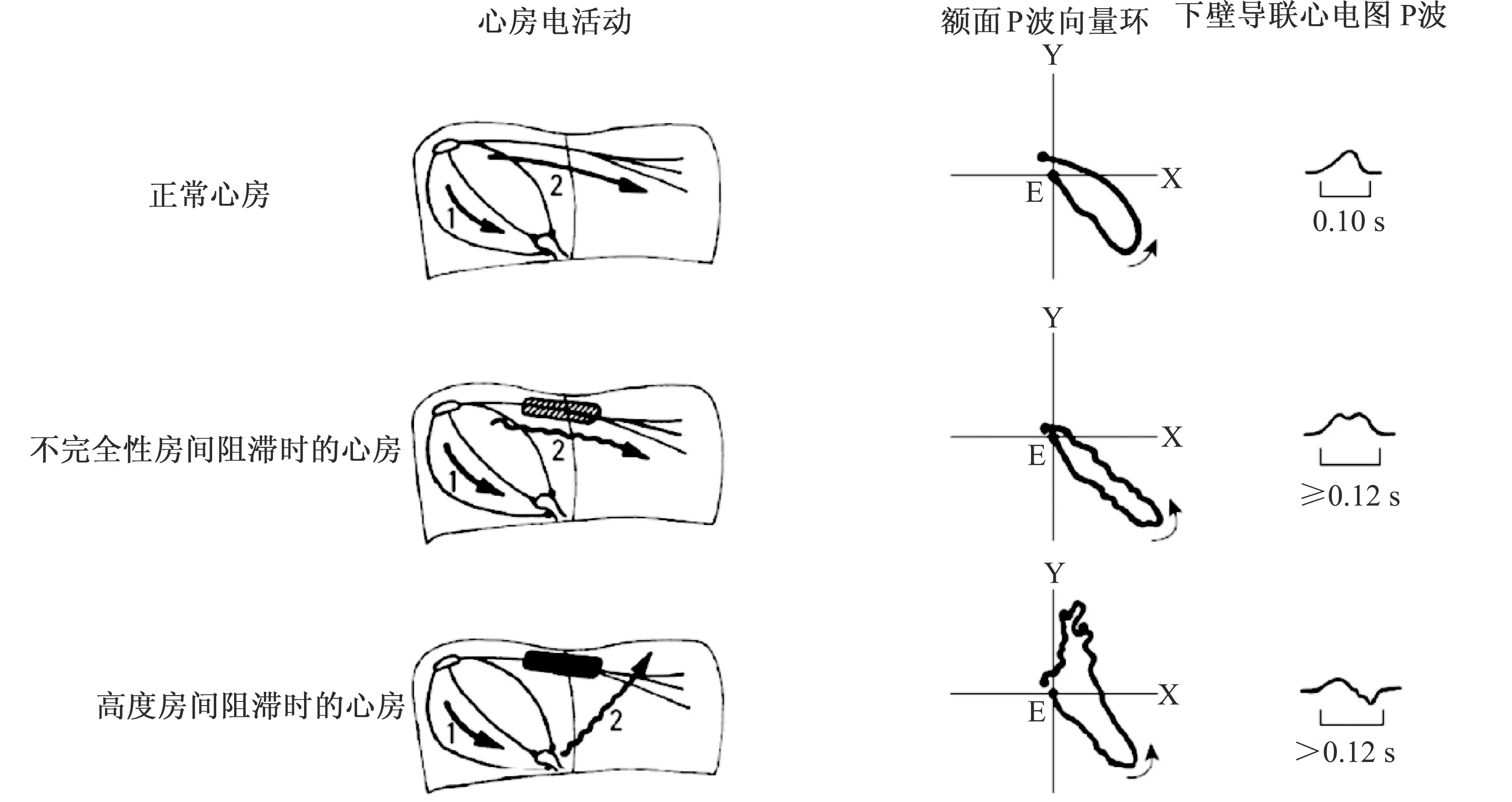
图1 正常心房、不同类型房间阻滞时心房的电活动、P波向量环及心电图P波
Gialafos等[8]对1353例<35岁健康男性心电图的分析显示,房间阻滞(标准为P波时限≥110 ms)发生率为9.1%,其中<20岁人群发生率为5.4%。Asad等[9]连续分析了1000例普通住院患者的心电图,其中窦性心律916例,有430例(47%)存在房间阻滞(标准为P波时限≥120 ms)。
对于房间阻滞与房颤直观的关系,Deftereos等[10]通过前瞻性队列研究揭示,房间阻滞每延长1 ms,房颤发生率升高7%。房颤的机制包括心房结构异常和电生理异常。心房增大和组织纤维化,导致心房肌结构重构和电学重构,进而导致房颤的发生。房间阻滞与各种不同情况下房颤的发生存在相关性,具体情况及机制分述如下:
2.1 房颤的新发
首先,房间阻滞使一般人群房颤的发生率升高[11-12]。Massó-van等[13]研究显示,P波时限延长增加了房颤发生风险,但A-IAB并未额外增加房颤发生风险。也有研究[14]同时对CHADS2评分进行了分析,结果表明,存在房间阻滞与CHADS2高评分既分别独立提高、又协同提高房颤的发生率。O’Neal等[11]的研究显示,房间阻滞与房颤有许多相同的危险因素,其中,房间阻滞的危险因素有年龄、男性、白种人、抗高血压药物治疗、低密度脂蛋白胆固醇、体质量指数、收缩压。Sun等[15]研究表明,中国人群中高血压和超重/肥胖与房间阻滞独立并显著相关。房间阻滞可能反映了潜在的心房疾病,如心房纤维化等[16]。另外,房间阻滞与左房增大虽可独立存在,但通常认为,房间阻滞可能是传导异常与左房增大的共同结果,而这两者都增加房颤风险[6,17]。房间阻滞时不正常的传导破坏了正常的电活动,并倾向于通过改变心房不应期使心律失常进展[18];异常激活会导致过早的搏动,引发室上性心律失常[11];房间阻滞可能通过促进单向阻滞的发生,在驱使和维持折返中发挥重要作用[18],这些电传导异常是房颤发生的重要机制。
其次,冠心病患者中房颤的发生也与房间阻滞相关。冠心病发病率随年龄增长而升高,临床上除瓣膜性心脏病、肥厚型心肌病、甲亢、感染等病因外,冠心病成为老年人房颤的主要原因。心肌缺血导致心室肌顺应性降低、僵硬度增加,造成左心室舒张末压增高,引起左心房压力增高,进而导致心房肌纤维化、电生理改变,促使房颤形成。Alexander等[19]纳入322例非ST段抬高型心肌梗死患者,随访至少1年后的结果显示,发生房颤的患者房间阻滞患病率明显较高;结果还显示多支(>1)血管病变与房间阻滞的发生相关。多支病变中左、右冠状动脉病变同时存在,尤其右冠中远段病变合并左冠脉病变,以及右冠脉病变合并左回旋病变组合的,房间阻滞发生率更高。而单支病变与P波时限延长无关。Cinier等[20]的研究纳入198例接受PCI治疗的急性ST段抬高型心肌梗死患者,结果表明,P-IAB与心肌梗死12个月内房颤发生率升高独立相关;多血管病变或任何右冠脉病变都与房间阻滞发生相关。现多数学者认为,Bachmann束的血供来源于窦房结动脉分支,而窦房结动脉起源于右冠脉(约55%)或左回旋支(约45%)。Alexander等[21]的另一项研究显示,同时存在颈动脉与冠状动脉疾病的患者中,房间阻滞与新发房颤相关。Saremi等[22]通过多源CT发现,严重冠脉病变的患者、有房间阻滞或房颤的患者,Bachmann束区域更易出现结构重塑,这体现了慢性缺血在结构重构中的作用。纤维化延迟心肌传导、Bachmann束区域纤维化,被认为是连接房间阻滞与房颤的机制,而动脉硬化疾病又是纤维化的主要机制,由此建立了动脉粥样硬化中房间阻滞与房颤的联系[16,23]。
心衰时,压力和容量超载导致心房扩张肥大,进而增加纤维化、增大折返环存在区域,从而使房颤发生率升高。细胞内钙离子失调是心力衰竭病理生理学的一个重要特征,而房颤与钙代谢的严重损害有关。心衰的另一个特征是神经激素激活,儿茶酚胺和血管紧张素Ⅱ水平升高,这在房颤发生中很重要。Sadiq等[24]的研究纳入97例重度心衰行CRT治疗的患者,结果显示A-IAB是房颤发生的重要预测因子。Bayes’ Syndrome-HF研究[25]纳入464例慢性心衰患者,其中260例(56.0%)为正常心房传导,95例(20.5%)为P-IAB,109例(23.5%)为A-IAB;平均随访(4.5±2.1)年,结果显示A-IAB与房颤新发独立相关。关于心衰中房间阻滞与房颤的关联,目前尚无特异的机制提出,我们认为可能与上文所述的房间阻滞发生的多种机制存在关系。参考心衰与房颤关系的研究,可为心衰中房间阻滞发生机制、房间阻滞与房颤的关系的研究,进一步提供方向。
此外,对于接受心脏器械植入和手术治疗的患者,房颤的发生也与房间阻滞明显相关。Enriquez等[26]的研究纳入80例接受ICD治疗的Chagas心肌病患者,结果表明房间阻滞与新发房颤和ICD不恰当治疗密切相关。次年,Enriquez等[27]纳入187例房扑三尖瓣峡部消融的患者,结果67例(35.8%)发生房颤,其中A-IAB组房颤发生率显著高于非A-IAB患者(64.7%vs. 29.4%,P<0.001)。Garcia-Izquierdo等[28]的研究纳入207例65岁以下接受心脏手术的患者,其中房间阻滞患病率为78.3%(P-IAB占66.2%,A-IAB占12.1%),术后28.5%的患者发生房颤,其中A-IAB、P-IAB和无IAB组的术后房颤发生率分别为44.0%、27.7%和24.4%。结果表明,A-IAB与术后房颤发生独立相关。
2.2 房颤的复发
房间阻滞除了是新发房颤的预测因素,也是房颤复发的预测因素。房颤复律是房颤两大治疗方法之一,而复律后窦性节律的维持又是一大关键。房颤的复发与否对于房颤治疗效果意义重大。
房颤的复律包括自行复律、药物复律、电复律、消融治疗等。大多数阵发性房颤在 1~2 d内可自行转复,药物可加快转复。对于发作持续时间在7 d内的房颤患者,药物复律有效;超过7 d,药物复律的有效性下降。目前用于房颤复律的主要药物是Ⅰc 类和Ⅲ类抗心律失常药物,分别通过减慢传导速度和延长有效不应期终止折返激动而达到房颤复律的目的。Enriquez等[29]的研究纳入药物复律成功的61例无结构性心脏病的房颤患者,随访1年后,有22例(36.1%)房颤复发,其中A-IAB患者的复发率为90.9%,P-IAB患者的复发率为70%,正常P波时限患者复发率为12.5%。结果分析显示,A-IAB的存在与房颤复发密切相关,复发率不受复律药物种类的影响。
房颤电复律是通过瞬间强电流使心肌细胞膜电位同时除极化,导致异位节律点与折返环全部失活,随后具有最高自律性的窦房结恢复主导性,控制心脏节律性的收缩与舒张,从而转复为正常窦性心律。Fujimoto等[30]的研究表明,A-IAB增加了房颤电复律后复发的风险(HR=4.51;P=0.009)。该研究指出,心房结构改变、源于肺静脉的异常激动、心肌钙调节异常等会导致转律后房颤复发,这似乎也属于房颤的经典机制。该研究还指出,房间阻滞使左房延迟收缩,导致功能异常,使得房颤更易复发,这在上文也有提及。因而,有无电复律对房间阻滞的影响机制,以及有无可能通过调整电复律的治疗参数或前后措施降低房颤复发率,有待进一步的研究。
房颤的消融治疗基于房颤有一定的触发和维持因素,该初始触发因素绝大多数源于肺静脉内,而消融可消除或阻断这一机制进而治疗房颤。Wu等[31]的研究纳入204例阵发性房颤患者,其中A-IAB 41例(20.1%),所有患者均行肺静脉隔离射频消融治疗,平均随访(13.9±6.2)个月,结果有62例(30.4%)房颤复发,其中A-IAB组房颤复发率高于非A-IAB组(46.3%vs. 26.4%,P=0.006)。Cox回归分析表明,A-IAB(P=0.040)、左房内径(P=0.034)是房颤复发的两个独立预测因子。存在房间阻滞的患者消融术后房颤更易复发的可能机制: ① 肺静脉电传导恢复是消融后房颤复发的主要机制;② 房间阻滞时左房传导和收缩均延迟,导致左房收缩期恰逢二尖瓣已关闭或正关闭,造成左房压力增高和左房扩张[31];而左房内径、容积和压力又是预测肺静脉电传导是否恢复的重要指标。
3 总结与展望
综上,房间阻滞与房颤发生的相关性已逐步得到证实,前者无论是对新发还是复发房颤,在不同人群中都有预测价值。从房颤的发生、影响、治疗机制等层面,可看到房颤与房间阻滞病理生理改变之间的关联。鉴于房间阻滞与房颤的密切相关性,房间阻滞将有望成为心电图检查的常规诊断项目,也将成为临床上预测房颤和评估房颤预后的越来越重要的应用指标,甚或会被纳入房颤治疗策略的参考指标中。继续探究房间阻滞影响房颤的机制并相应采取干预措施,或将成为房颤预防与治疗的一大新方向。
