单肺通气期间使用不同呼气末正压通气值对呼吸力学和血流动力学的影响
2019-08-29周鸿丽欧阳婷白毅平王晓斌
周鸿丽 欧阳婷 白毅平 王晓斌
保护性肺通气策略,即以小潮气量联合呼气末正压通气(positive end-expiratory pressure,PEEP)的运用越来越普遍[1-3]。在单肺通气(one lung ventilation,OLV)期间应用保护性肺通气策略可有效减少术后肺部并发症的发生[4-7],如改善肺氧合作用、预防术后肺不张、减少术后肺损伤。PEEP值过小不能维持肺泡扩张,过大导致肺内压增高而影响回心血量,最佳PEEP值(M值)的探讨一直是研究的热点[8-9]。有研究报道OLV期间分别应用PEEP值为4、5、8、10cmH2O可有效改善术后肺部并发症,但未得出适宜PEEP值[10-13]。故本研究旨在观察胸腔镜手术 OLV 期 间应用不同 PEEP 值(0、4、6、8、10cmH2O)对患者呼吸力学、血气分析及血流动力学指标的影响,从而探讨OLV期间的M值。
1 对象和方法
1.1 对象 选取2018年1月至8月我院行择期胸腔镜手术患者150例,ASA分级Ⅰ~Ⅱ级;所有患者均采用全麻,均既往无脑血管意外史,半年内无心肌梗死病史,无药物滥用史。排除标准:肺部感染或呼吸系统严重疾病;严重心脑血管疾病;肺大泡患者;OLV期间脉搏血氧饱和度(SpO2)<90%及气道峰压(Ppeak)>30cm H2O;术中失血量>20%血容量;中转开胸手术;动脉穿刺置管失败。采用随机数字表法分为A、B、C、D、E组,每组30 例,OLV 期间分别予以 PEEP 0、4、6、8、10cmH2O。本研究通过本院伦理委员会批准,患者术前签署知情同意书。最终纳入143例患者(7例因故退出:B、C、D、E组各有1例因中转开胸手术而排除;A、B、C组各有1例因术中发生严重低氧血症且难以纠正而排除),其中胸腔镜下纵隔占位病变切除术21例,食管癌根治术60例,肺叶切除术62例。5组患者基本资料比较差异均无统计学意义(均 P >0.05),见表 1。
1.2 方法 所有患者术前常规禁饮4h、禁食8h。入手术室后持续监测心电图(ECG)和心率(HR),非手术侧上肢监测SpO2,无创心排仪监测心输出量(CO),并在局麻下行桡动脉穿刺置管监测有创平均动脉压(MAP)。麻醉诱导:依次静脉注射盐酸戊乙奎醚注射液0.01mg/kg,枸橼酸舒芬太尼 0.5~0.8μg/kg,顺苯磺酸阿曲库铵0.15~0.2mg/kg,丙泊酚 2mg/kg。麻醉维持:静脉泵注顺苯磺酸阿曲库铵0.1~0.2mg/(kg·h),盐酸瑞芬太尼0.1~0.2μg/(kg·min),吸入七氟烷1.5%~2.5%。诱导给药充分给氧去氮3min,根据患者性别、身高选择能通过声门的最大号双腔管(35~39F)经口明视插管[14],纤维支气管镜确定导管位置后将其固定,接麻醉机行容量控制模式通气,所有患者双肺通气时采用容量控制模式,潮气量(VT)为 8~10ml/kg,吸呼比为 1∶2,调节呼吸频率(RR)使呼气末二氧化碳(PETCO2)维持在35~45mmHg。术中维持脑电双频指数(BIS)在 40~60,MAP>60mmHg,气道平台压(PIP)<30cmH2O。OLV期间,每组VT减为6ml/kg,吸呼比为 1∶1.5,实时调节 RR使 PETCO2维持在 35~45mmHg,A、B、C、D、E 组 分 别 予 以 PEEP 0、4、6、8、10cmH2O。

表1 5组患者基本资料比较
1.3 观察指标 记录患者性别、年龄、BMI、ASA分级、FEV1、FEV1/FVC、手术时间、OLV时间、失血量等基本信息。同时记录患者仰卧位双肺通气5min(T1),侧卧位双肺通气 15min(T2),OLV30min(T3)、60min(T4)及 90min(T5)5 个时点患者呼吸参数指标(VT、Ppeak、PETCO2)、动脉血气分析(PaO2、PaCO2)以及血流动力学指标(CO、HR、MAP),并根据公式计算呼吸力学指标:肺顺应性[15]=VT/(Ppeak-PEEP),死腔分数[16]=(PaCO2-PETCO2)/PaCO2。联合肺顺应性、死腔分数、心输出量(CO)3个因素设计目标公式:M值=[肺顺应性/死腔分数×CO] 以综合评估“最佳PEEP值”。
1.4 统计学处理 采用SPSS 17.0统计软件。计量资料以表示,组内不同时点比较采用重复测量的方差分析,多组间比较采用单因素方差分析,组间两两比较采用LSD-t检验;计数资料组间比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 5组患者不同时点肺功能指标的比较
2.1.1 肺顺应性 与 T1比较,5 组 T2、T3、T4、T5肺顺应性均明显降低(均P<0.05);与 T2比较,5 组 T3、T4、T5肺顺应性均明显降低(均P<0.05);B、C、D、E 组 T3时点肺顺应性均较 A 组明显增高(均P<0.05);5 组 T4、T5时点肺顺应性差异无统计学意义(P>0.05),见表2。
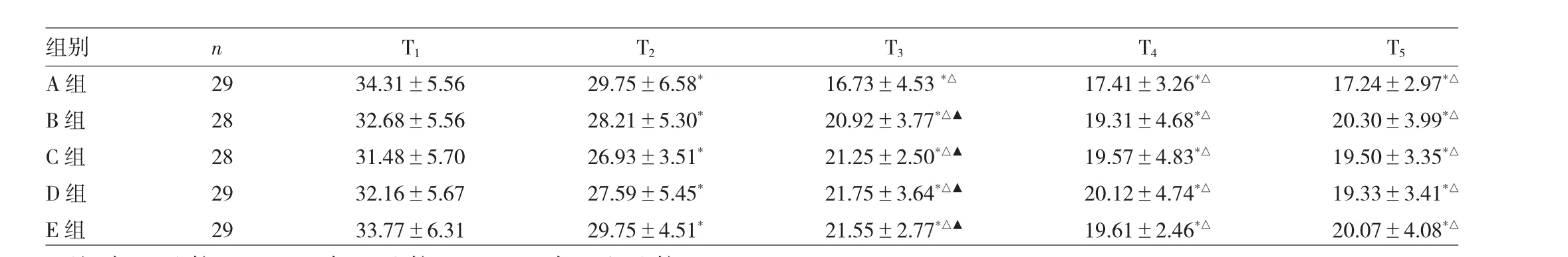
表2 5组患者不同时点肺顺应性的比较
2.1.2 死腔分数 5组患者不同时点通气期间死腔分数比较差异均无统计学意义(均P>0.05),见表3。

表3 5组患者不同时点死腔分数的比较
2.2 5组患者不同时点PaO2和PaCO2比较 与T1比较,5 组 T3、T4、T5的 PaO2均明显下降(均P<0.05);与T2比较,5 组 T3、T4、T5的 PaO2均明显下降(均P<0.05);5 组 T3、T4、T5的 PaO2比较差异均无统计学意义(均 P >0.05)。5组患者各时点PaCO2比较差异均无统计学意义(均 P >0.05),见表 4、5。

表4 5组患者不同时点PaO2比较(mmHg)

表5 5组患者不同时点PaCO2比较(mmHg)
2.3 5组患者不同时点血流动力学指标的比较 5组患者不同时点CO、MAP、HR比较差异均无统计学意义(均 P >0.05),见表 6~8。
2.4 5组患者不同时点M值变化情况的比较 与T1比较,5 组 T2、T3、T4、T5时点的 M 值均明显降低 (均P<0.05);与 T2比较,仅 A 组 T3、T4、T5时点的 M 值明显降低(均P<0.05);B、C、D、E 组 T3的 M 值均明显高于 A组(均P<0.05),T3、T4、T5时点 B、C、D、E 组 M 值比较差异均无统计学意义(均P>0.05),见表 9。

表6 5组患者不同时点CO的比较(L/min)

表7 5组患者不同时点HR的比较(次/min)

表8 5组患者不同时点MAP的比较(mmHg)
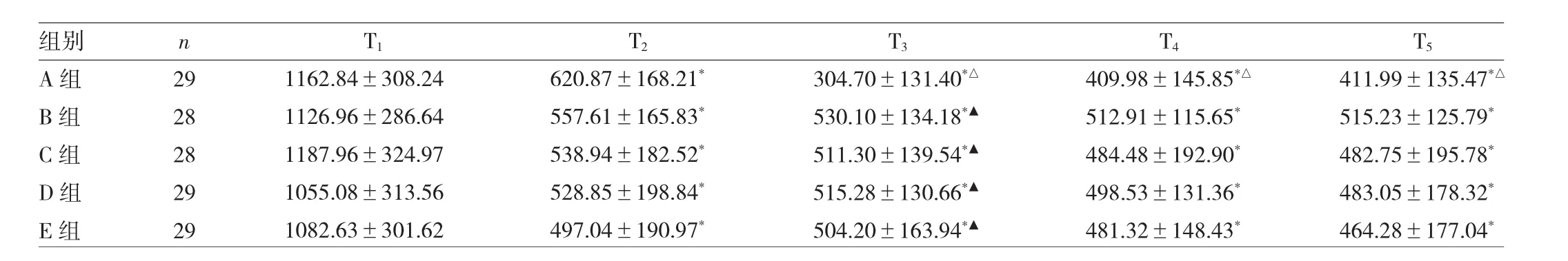
表9 5组患者不同时点M值变化情况的比较
3 讨论
OLV期间保护性肺通气策略在胸腔镜手术中应用普遍,其主要内容是小潮气量联合PEEP,但如何设置适宜PEEP值目前尚有争议。Manzano等[17]定义M值:肺泡开启和闭合时剪切力小(顺应性最大),肺内分流低(死腔分数最小)以及血流动力学影响小(CO最大),且PaO2最大。故本研究选择联合肺顺应性、死腔分数、CO 3个因素设计目标公式:M值=肺顺应性/死腔分数×CO。当M值最大且在相应PEEP值下行OLV时动脉血氧分压最高,该PEEP值则为M值。
本研究中所有患者术前FEV1、FEV1/FVC都在正常值范围内,且各组基本资料比较无统计学差异,故可排除患者术前肺功能状态对研究指标的影响。肺顺应性是指单位压力改变时所引起肺容积的改变,分为静态和动态肺顺应性,本实验测定动态顺应性,指气体流动过程中肺顺应性,主要受肺组织弹性和气道阻力的双重影响。机械通气状态下,气管导管直径是影响患者气道阻力的重要参数[18],一项关于双腔管直径与气道压力的体外模拟实验报道[19],随着气管导管直径的增加,气道阻力下降,动态肺顺应性相应增加。气管导管型号的选择与患者的身高、体重和性别密切相关,本研究中各组患者性别及BMI比较无统计学差异,双腔管型号的选择没有差异,笔者根据患者情况选用能通过声门的最大号双腔管,以减少气道阻力对动态肺顺应性的影响。
本研究中发现双肺通气期间仰卧位顺应性较侧卧位佳,侧卧位双肺通气肺顺应性较OLV好。因侧卧位通气时,腹腔内脏器移动挤压胸腔使膈肌上抬以及上侧胸腔内容物因重力作用压迫下侧胸腔,限制胸廓运动从而使肺顺应性降低。本研究中还发现侧卧位OLV期间应用PEEP较未用PEEP可提高早期肺顺应性,但随着OLV时间的延长,对肺顺应性改善作用并不明显。这可能系小潮气量联合应用PEEP值(≤10cmH2O)的保护性肺通气模式可预防小气道关闭致肺功能残气量减少以缓解术中肺不张、肺塌陷,从而改善肺顺应性。另外,不同 PEEP 值之间(4、6、8、10cmH2O)对肺顺应性改善的差异不大,此结果与Leong等[11]研究提示OLV期间应用5、8、10cmH2O的PEEP对肺顺应性无明显影响的结果相同,Michelet等[20]发现PEEP超过15cmH2O会使肺顺应性明显下降,故研究设置4~10 cmH2O的PEEP在合理范围内且在OLV期间可改善肺顺应性。
低氧血症是OLV期间严重并发症[21],通常有以下影响因素[22]:患者术前肺功能状态,BMI,手术操作,双腔管插入时或体位变化后位置不理想,导管堵塞,缺氧性肺血管收缩被抑制,以及通气血流比例的失调等。本研究中有3例(A、B、C组各有1例)术中发生严重低氧血症(SpO2<90%或PaO2<60mmHg)且难以纠正故排除。其中有2例系体位变化后双腔管错位,在纤维支气管镜引导下多次调整后满足正常通气。另1例OLV30min后SpO2不能维持在90%以上,多次调整呼吸参数、手法复张、间断行双肺通气后继续手术,该患者术前肺功能正常,而术中发生低氧血症,可能系通气模式转变为OLV时,通气血流比例失调,肺循环血液重新分布,肺内分流量增加导致肺静脉血掺杂,从而导致低氧血症的发生。
本研究发现 PEEP 为 4、6、8、10cmH2O 对 CO、HR、MAP、PaCO2以及死腔分数无明显影响。Jo[23]报道PEEP>11cmH2O会影响血流动力学的稳定性,PEEP值过大会使肺内压增加,从而增加胸腔内压力、降低静脉回心血量,致心排血量减少,而CO的减少会导致肺血流灌注减少,引起肺泡死腔增加,使肺部气体交换效率降低,导致血液中CO2蓄积、死腔分数增大[24]。故本实验中4~10cmH2O PEEP在安全范围对血流动力学无明显影响。
在本研究中侧卧位OLV期间PaO2较侧卧位双肺通气明显下降,但OLV期间不同PEEP值(4、6、8、10cmH2O)对PaO2无明显改善作用。有研究显示PEEP对术前肺功能正常患者术中PaO2改善作用不明显[25],实验中纳入的患者术前肺功能(FEV1、FEV1/FEV)均在正常范围内,实验结果与其相符。研究过程中患者一直吸入纯氧会改善氧合作用[26],而低浓度氧气吸入可较客观观察对比不同PEEP对患者术中氧合作用的影响,但考虑到患者的安全因素未采用。
本研究显示OLV期间不同PEEP之间对CO、死腔分数无明显影响,且OLV期间PEEP对PaO2改善作用不明显,故M值主要取决于肺顺应性。在OLV30min,B、C、D、E组M值及肺顺应性均显著高于A组,而不同PEEP 值(4、6、8、10cmH2O)在 OLV 期间 M 值及肺顺应性无明显差异,故OLV期间加用4~10cmH2O PEEP可改善早期肺通气效果,且4~10cmH2O的PEEP之间效果相似。这可能与患者存在内源性PEEP相关[27],即在OLV期间通气侧肺内气体滞留产生内源性呼气末正压,可改善氧合作用,但目前尚无有效措施测量内源性PEEP[28-29]。另因患者术前肺功能虽正常,但肺部可能存在病理结构异质性,故最佳PEEP存在个体化,且本实验样本量较少,在今后研究中还需增大样本量以更全面探讨M值。
综上所述,OLV胸腔镜手术期间加用4~10cmH2O的PEEP可提高早期肺顺应性,对CO、HR、MAP及死腔分数无明显影响。
