同期行TURBT及TUVP治疗非浸润性膀胱癌合并良性前列腺增生的有效性及安全性
2019-08-28周玉波朱平宇赵小梅邹伦红
周玉波 朱平宇 赵小梅 邹伦红 黄 琴
膀胱癌是1种泌尿外科发病率最高的恶性肿瘤,其发病率在世界恶性肿瘤中占第11位,在男性恶性肿瘤中占第7位[1]。膀胱癌根据是否浸润到肌层可分为非浸润性膀胱癌及浸润性膀胱癌。初发的膀胱肿瘤中70%以上为非浸润性膀胱癌,其术后容易复发[2]。有研究发现[3],非浸润性膀胱癌术后1年的复发率为10%~65%,术后5年复发率为20%~80%。影响其复发的因素包括肿瘤分级、分期、肿瘤大小、肿瘤数目、术后是否存在辅助治疗、是否存在手术残余等[4]。膀胱癌中有约7%的患者合并良性前列腺增生,良性前列腺增生引起的下尿路梗阻也是导致非浸润性膀胱癌术后复发的危险因素之一[5]。经尿道电切术是泌尿外科最常使用的一种外科手术,其对患者创伤小、术中及术后出血量较小、术后患者恢复较快,在临床中的应用广泛。而经尿道前列腺电切术(TUVP)与经尿道膀胱肿瘤电切术(TURBT)是治疗良性前列腺增生与膀胱癌的常用方法[6]。非浸润性膀胱癌与良性前列腺增生的解剖位置较为相近且手术入路一致,若二者可同期进行手术,可降低治疗费用。而两个手术是否可以同时进行尚存在一定争议[7]:因膀胱尿路上皮移行细胞癌有种植转移的特点,而同期手术时膀胱颈口与尿道前列腺部位有创面暴露,其是否会使致癌细胞在前列腺窝等处发生种植转移,增加膀胱肿瘤术后复发率;同期手术时间延长患者可否耐受、是否会增加患者并发症等。因此,探讨同期行TURBT及TUVP对非浸润性膀胱癌合并良性前列腺增生的可行性非常重要。本文回顾性分析了74例非浸润性膀胱癌合并良性前列腺增生采用不同手术方式治疗的有效性及安全性,以为非浸润性膀胱癌合并良性前列腺增生的治疗提供依据。
1 资料与方法
1.1 一般资料
回顾性选择我院2012年1月至2016年12月收治的74例非浸润性膀胱癌合并良性前列腺增生患者,所有患者均经B超、CT及术中病理确诊为膀胱癌,经B超、术前直肠指诊等确诊为良性前列腺增生。患者年龄为56~84岁,平均年龄为(71.8±10.7)岁;单发55例、多发19例;肿瘤病理分级:低级别乳头状尿路上皮癌54例、低度恶性潜能尿路上皮乳头状肿瘤12例,高级别乳头状尿路上皮癌8例;前列腺增生中Ⅰ度12例、Ⅱ度36例、Ⅲ度26例。术前国际前列腺症状评分8~34分,平均为(22.9±5.6)分;残余尿量为19~198 ml,平均残余尿量为(77.6±21.1)ml;最大尿流率为4~14 ml/s,平均为(7.6±1.9)ml/s。根据手术方法的不同,分为观察组(35例)及对照组(39例)。2组的年龄、肿瘤单发多发、病理分级、前列腺增生分级、平均国际前列腺症状评分、平均残留尿量对比,差异无统计学意义(P>0.05);见表1。

表1 2组患者的一般资料对比
1.2 方法
2组患者均采用全麻方式,取截石位,将F-26由尿道置入,检查前列腺及膀胱。确定肿瘤位置、数量、喷尿情况及输尿管口等。注意观察增生的前列腺形态、体积大小及其突进膀胱情况。
观察组同时行TURBT及TUVP术。先行TURBT术,行电切术前,用电切环电凝方式标记需要切除肿瘤的范围,以便准确切除肿瘤,用环状切割方式将肿瘤的冠、体、蒂、基底、肿瘤周围黏膜组织按顺序切除,直至达到肿瘤肌层,将肿瘤基底部位周围1.5 cm的膀胱黏膜组织进行切除,再用电切环将手术创面进行电灼。多发肿瘤应反复检查,止血后用Ellick将膀胱内残余肿瘤组织反复冲洗。探查膀胱肿瘤组织是否有遗漏,之后再行TUVP术,用汽化切割点击沿前列腺6点钟方向从膀胱颈至精阜切割至外科包膜,依次切除中叶、两侧叶。修平创面,彻底止血。止血后,反复冲洗前列腺碎块,送至病理。术后留置三腔导尿管,用生理盐水持续冲洗膀胱。术后行膀胱灌注化疗,用20 mg丝裂霉素+40 ml生理盐水灌注膀胱并保留1~1.5 h,术后6 h行膀胱灌注化疗,每周进行1次灌注,持续8周,之后再灌注1次,之后持续1年。术后第1年每隔3个月行一次膀胱镜检,之后1年每半年检查一次膀胱镜。
对照组患者行TURBT术,术后处理及化疗同观察组。
1.3 观察指标
(1)记录2组围术期指标,如手术时间、住院时间、术中出血量等;(2)分析2组术后膀胱肿瘤复发情况;(3)观察2组并发症;(4)对比观察组术前、术后的平均国际前列腺症状评分、平均残余尿量、平均最大尿流率。
1.4 统计学方法
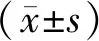
2 结果
2.1 2组围术期指标对比
观察组的手术时间、术中出血量、术后膀胱冲洗时间、术后住院时间均明显高于对照组,P<0.05,见表2。
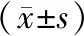
表2 2组围术期指标对比
2.2 2组术后膀胱肿瘤复发情况对比
观察组复发者共4例,其复发率为11.4%(4/35),观察组初次复发时间分别为8个月、11个月、13个月、14个月,平均复发时间为(11.5±2.3)个月;对照组复发者共5例,其复发率为12.8%(5/39),每例初次复发的时间分别为8个月、10个月、11个月、13个月、15个月,平均复发时间(11.4±2.5)个月。2组复发率及平均复发时间对比,差异无统计学意义(χ2=0.178,P>0.05)。
2.3 2组并发症对比
2组的并发症发生率分别为11.4%(4/35)、7.7%(3/39),差异无统计学意义(χ2=0.301,P>0.05),见表3;2组并发症经对症治疗后均好转。

表3 2组并发症对比/例
2.4 观察组手术前后平均国际前列腺症状评分、平均残余尿量、平均最大尿流率对比
术后,观察组的平均国际前列腺症状评分、平均残余尿量均明显低于术前,平均最大尿流率明显高于术前,P<0.05,见表4。
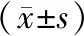
表4 观察组手术前后平均国际前列腺症状评分、平均残余尿量、平均最大尿流率对比
3 讨论
膀胱癌近10年发病率逐年增长,TURBT是非浸润性膀胱癌的主要治疗方法,但其有较高的肿瘤复发率,良性前列腺增生是老年男性患者排尿障碍最为常见的一种疾病,发病率随患者年龄增加而增加,当患者前列腺增大到一定程度时,会导致下尿路梗阻,使得患者残余尿量增加,出现尿潴留,使得尿液中的致癌作用较弱的物质(贝塔-萘胺、联苯胺)分解为致癌作用较强的氨基萘酸,当尿液停在膀胱中时间延长时,致癌作用较强的物质在膀胱内停留的时间也越长,其接触膀胱黏膜时间越长,也增加了膀胱肿瘤复发的可能性[8]。因此,治疗膀胱癌的同时,良性前列腺增生也应积极治疗,以尽早使得排尿顺畅,减少膀胱肿瘤的复发[9]。而良性前列腺增生需行TUVP,膀胱癌需行TURBT,本文分析了TURBT与TUVP同时进行的可能性。
本文研究结果显示,2组患者的手术时间、术中出血量、术后膀胱冲洗时间、术后住院时间比较,观察组的以上指标高于对照组,主要是由于观察组行TURBT及TUVP 2种手术,而对照组仅行了1种手术,增加了手术时间、术中出血量、术后膀胱冲洗时间,而观察组对患者机体的损伤较大,故术后住院时间较对照组长。观察组术后复发率稍低于对照组,但组间对比无统计学差异,术后表明同期行TURBT及TUVP可稍降低患者的术后复发率,主要是由于前列腺电切术后机体组织会形成焦痂,无血液供应,使得癌细胞不会发生种植转移[10];肿瘤电切时,电灼可直接杀伤肿瘤细胞,对肿瘤及其2 cm内膀胱黏膜进行电切,可在切除部位形成凝固层,其可封闭许多细小血管及淋巴管,降低肿瘤复发及转移的可能性[11];有少数肿瘤被前列腺组织遮挡,靠近膀胱颈,仅行膀胱肿瘤切除时不能探查到,使得肿瘤有遗漏,而同期手术可充分暴露肿瘤,使得肿瘤切除更彻底[12];术后膀胱灌注可有效防止癌细胞种植转移,降低复发率,前列腺增生患者常伴有尿频尿急、残余尿增多等症状,同期手术可解决此类患者因憋尿时间短不能行膀胱灌注的问题,可使化疗药物长时间停留在膀胱内,有助于降低肿瘤复发率[13]。
观察组的并发症高于对照组,但2组的并发症发生率对比无统计学差异,2组并发症经对症治疗后均好转。表明同期行TURBT及TUVP与单纯行TURBT均安全。同期手术时会增加术中风险,增加了手术并发症的发生,但本研究同期并未显著增加并发症,主要是由于术者有丰富的经验及熟练的手术操作能力。术后,观察组的平均国际前列腺症状评分、平均残余尿量均明显低于术前,平均最大尿流率明显高于术前,以上3个指标术后均明显改善,表明同期行TURBT及TUVP可显著改善患者的生活质量。
行同期手术时注意以下几点:①对合并心、肺或糖尿病的患者,术前需认真评估患者耐受力,不能盲目做同期手术,待合并病症病情好转且一般情况稳定后,经相关科室评估后可施行手术;②行同期手术时,应选择肿瘤体积小、低分级、低分期、前列腺体积稍小的患者,前列腺体积过大时,会显著增加手术创面及手术时间,增加电切综合征的风险;③同期手术时患者术后排尿症状改善即可,不可为追求完美手术效果延长手术时间,增加手术并发症;④手术时需先行TURBT,再行TUVP,若先行TUVP,可能会因术中发生电切综合征导致手术停止,延误膀胱癌的治疗;⑤TURBT后续用ELLICK反复冲洗,待肿瘤组织吸净后再行TUVP,确保TUVP在无瘤环境下进行,减少肿瘤细胞种植转移[14];⑥术中需避免膀胱过度充盈,维持膀胱内液体100~150 ml,避免压力过大造成膀胱穿孔;⑦对于输尿管口的肿瘤,需尽量减少使用电凝,避免输尿管狭窄。
综上所述,同期行TURBT及TUVP不增加术后复发率及并发症,可提高患者生活质量,对膀胱癌合并良性前列腺增生患者安全有效。
