第64例:临床表现结节红斑、下肢乏力、活动后憋气
2019-07-15朱园园韩业晨方理刚
朱园园 韩业晨 方理刚
100730 中国医学科学院 北京协和医学院 北京协和医院心内科
患者女性,15岁,因“四肢结节红斑1年,活动后喘憋1个月”于2015年8月24日入院。患者于2014年中旬出现双下肢红斑,隆起皮面,有压痛,伴持续低热,最高体温37.5 ℃,伴盗汗,无咳嗽、咳痰,同时出现活动时双下肢疼痛、乏力。外院予中药等治疗后,红斑逐渐消退,体温恢复正常,双下肢疼痛好转,但仍间断感活动时下肢乏力,未继续诊治。2015年7月患者再次出现左前臂红斑,性质同前,同时出现活动耐量下降,爬2层楼梯喘憋,偶夜间憋醒,咳嗽、咳白色泡沫样痰,尿量减少,食欲下降、间断进食后恶心、呕吐,双下肢、腰骶部、眼睑可凹性水肿。就诊于外院,查血常规:白细胞10.7×109/L,中性粒细胞8.15×109/L,血红蛋白133 g/L,血小板278×109/L;肾功能(—);N末端B型利钠肽原12 653 pg/ml;超声心动图:全心轻度增大(左室舒张末内径52 mm),双室收缩功能减低,左室射血分数22%~28%(M型),左心腔内高回声,考虑血栓,轻度肺高压(43~56 mmHg);胸部CT:左上肺团块影,双肺多发斑片状磨玻璃影、密度增高影及树芽征。予呋塞米、螺内酯治疗,水肿较前略好转,但出现痰中带鲜血,每日2~4次,每次5 ml左右,伴憋气加重,无胸痛,为进一步诊治收入我院。患者起病以来,否认口腔、外阴溃疡,脱发明显,否认光过敏、关节痛、雷诺现象、眼红、眼痛等。入院前一个月食欲欠佳,大便正常,体重增加2.5~3 kg。既往体健。个人史、家族史无特殊。入院查体:血压161/114 mmHg(左上肢),140/测不出mmHg(右上肢),下肢血压测不出,心率120 次/min,体质指数21.6 kg/m2。左前臂红斑,突出皮面,有压痛。颈静脉充盈。双肺呼吸音粗。心界扩大,律齐,无杂音。肝肋下2~3指,移动性浊音(—)。双下肢轻度可凹性水肿,右桡动脉搏动弱,双足背动脉搏动未及。
分析患者为青少年女性,根据病史采集,病程分为两个阶段。前期表现为下肢结节红斑,伴低热、乏力等全身症状,未系统诊治。后期表现为皮疹再发,伴多系统受累,包括:(1)心脏:临床表现为全心衰竭,超声示全心轻度扩大,双室收缩功能明显减低,心腔内附壁血栓形成;(2)呼吸系统:有咳痰、咯血,CT见左上肺团块影,双下肺多发斑片影;(3)血管病变:血压升高,双上肢血压不对称及双下肢足背动脉搏动未触及。患者虽然存在多系统受累,但全心衰竭表现最为突出和严重,应首先从导致全心衰竭的病因考虑诊断和鉴别诊断。导致心力衰竭的病因分为三大类:第一为心肌本身病变,包括缺血性心肌病、理化因素对心肌的损害、免疫介导和炎症损害、浸润性疾病、代谢紊乱、遗传异常;第二为心律失常;第三为异常负荷状态,包括高血压、瓣膜病、先天性心脏病、心包和心内膜心肌病变、高动力状态、容量负荷过重等。本例患者是青少年女性,全心衰竭伴其他多系统受累,应考虑系统性疾病,尤其是免疫介导的心肌损伤。虽长期未控制的高血压可引起多个靶器官损伤,但患者的临床表现和超声心动图均不符合典型的高血压心脏病。
入院后完善化验检查。血常规:白细胞8.92×109/L,中性粒细胞占52.5%,嗜酸性粒细胞占0.4%,血红蛋白143 g/L,血小板182×109/L;动脉血气(不吸氧):pH 7.525,二氧化碳分压27.6 mmHg,氧分压92.5 mmHg,乳酸3.7 mmol/L;凝血:D-二聚体15.20 mg/L,凝血酶原时间17.7 s,部分活化凝血酶原时间34.7 s,纤维蛋白原2.42 g/L;生化:谷丙转氨酶22 U/L,总/直接胆红素29.9/14.3 μmol/L,肌酐66 μmol/L,钾3.9 mmol/L;心肌酶:肌酸激酶 137 U/L,肌酸激酶同工酶0.7 μg/L,肌钙蛋白0.078 μg/L;N末端B型利钠肽原14 761 pg/ml,B型利钠肽2 009 pg/ml;高敏C反应蛋白133.13 mg/L,血沉56 mm/第1小时;补体、免疫球蛋白定量、抗核抗体18项、抗可溶性核抗原抗体、抗中性粒细胞胞浆抗体、类风湿因子(—);狼疮抗凝物、心磷脂抗体、抗β2GP1(—);血清蛋白电泳、血免疫固定电泳、尿免疫固定电泳均(—);肿瘤标志物(—);甲状腺功能(—);TORCH抗体(—);TB细胞亚群:未见CD8+T细胞异常激活;痰病原学(细菌、真菌、隐球菌、努卡菌、结核/非结核分枝杆菌)(—)×3;结核感染T细胞斑点试验(TSPOT.TB)、隐球菌抗原、G试验(—)。心电图示窦性心动过速,心率103次/min,未见ST-T改变。超声心动图示心肌病变,全心增大,双室室壁运动幅度普遍减低,双室收缩功能重度减低,左室射血分数12%(双平面法),三尖瓣环收缩期位移7 mm,左室限制性舒张功能减低,双室内血栓(左室内可见大小62 mm×20 mm和40 mm×13 mm附壁血栓,右室内可见大小24 mm×8 mm附壁血栓),轻度肺高压,少量心包积液(图1)。因患者病情危重,难以耐受出室检查,完善床旁血管超声,可见右侧颈、椎、锁骨下动脉正常;右侧肱动脉近心段局限性重度狭窄,范围长约3.5 cm,最窄处管腔内径约0.10 cm,最大血流速度296 cm/s;左侧颈动脉内中膜增厚;左侧椎、锁骨下、肱动脉正常;腹主动脉及分支未见明显异常;双肾内动脉血流信号分布稀疏,考虑与心功能不全相关;双侧股总、股浅动脉管壁增厚、狭窄,左侧为著。
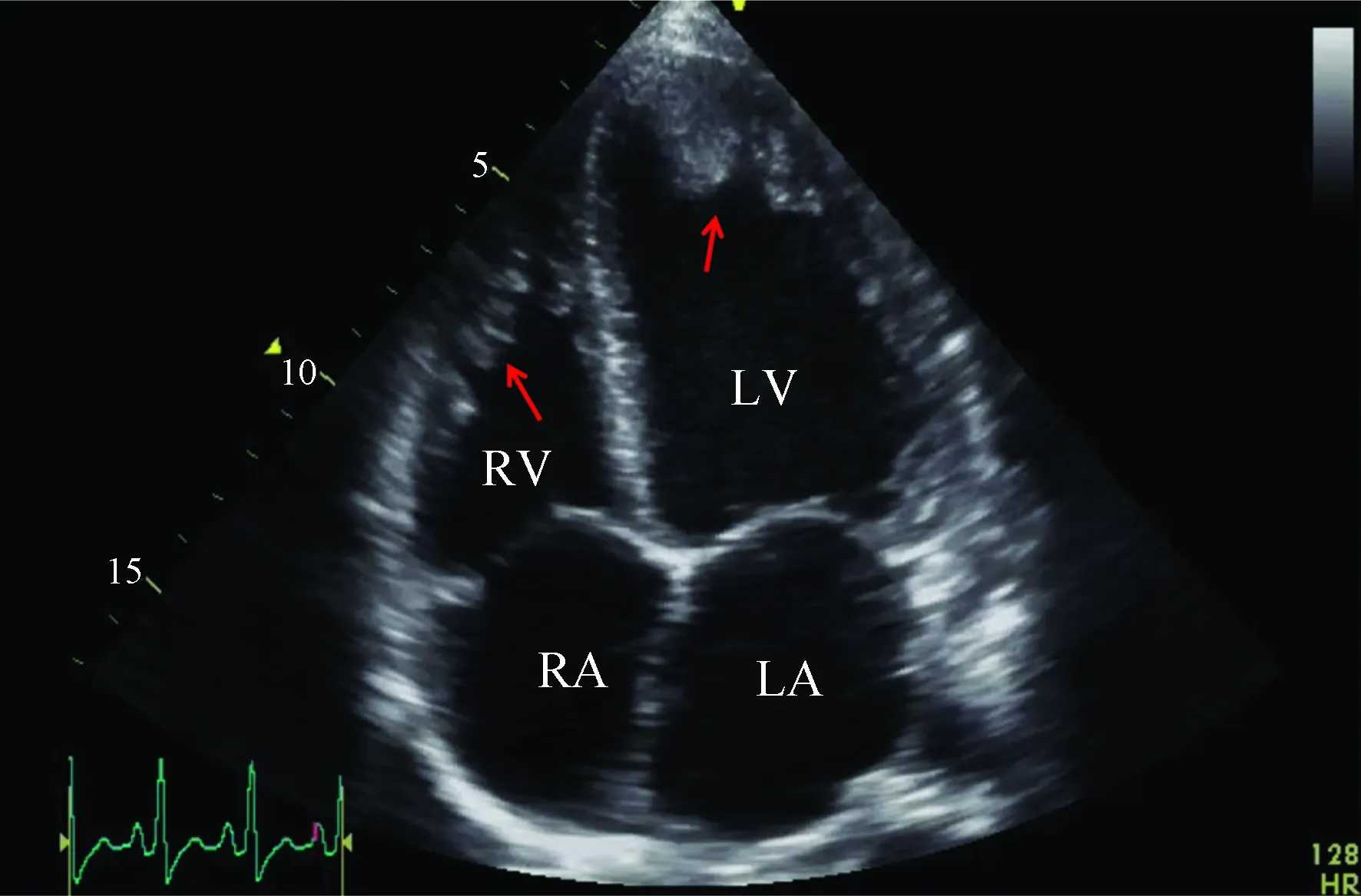
LA:左心房;LV:左心室;RA:右心房;RV:右心室;红色箭头指示左右心室内附壁血栓形成图1 患者治疗前超声心动图(心尖四腔心切面)
分析结合患者的临床表现、辅助检查,考虑到多发性大动脉炎(Takayasu arteritis,TAK)。根据1990年美国风湿病学会的诊断标准,符合以下6项中的3项者可诊断TAK:(1)发病年龄≤40岁:即40岁前出现症状或体征;(2)肢体间歇性运动障碍:活动时1个或多个肢体出现逐渐加重的乏力和肌肉不适,尤以上肢明显;(3)肱动脉搏动减弱:一侧或双侧肱动脉搏动减弱;(4)血压差>10 mmHg:即双侧上肢收缩压差>10 mmHg;(5)锁骨下动脉及主动脉杂音:即一侧或双侧锁骨下动脉或腹主动脉闻及杂音;(6)血管造影异常:主动脉一级分支或上下肢近端的大动脉狭窄或闭塞,病变常为局灶或节段性,且不是由动脉硬化、纤维肌发育不良或类似原因引起。此诊断标准的敏感度和特异度分别为90.5%和97.8%。本例患者至少符合前4项,满足TAK的诊断标准。TAK导致心脏受累并不少见,且心脏受累通常是TAK患者死亡的主要原因。TAK可从各个机制上影响心脏,且可影响心脏的各个方面,包括前负荷增加(主动脉关闭不全)、后负荷过重(主动脉或肾动脉狭窄导致的高血压)、心肌缺血(冠状动脉炎、早发动脉粥样硬化)、心肌炎、心包炎、肺高压导致的右心衰竭等[1]。TAK患者出现急性心力衰竭表现,且无瓣膜或冠状动脉受累的情况下需要考虑急性心肌炎,此时超声多符合扩张型心肌病的表现,心肌活检可见心肌细胞坏死、溶解,间质内局灶单核细胞浸润。有研究认为TAK患者中50%会出现心肌炎,大多数是亚临床受累,造成急性心肌炎的机制考虑为心肌局部穿孔素、主要组织相容性复合体分子表达增多介导的细胞毒损伤[2]。北京协和医院曾分析总结过TAK心脏受累的临床表现,回顾分析了1987—2010年确诊的45例TAK合并心脏损害住院患者的临床资料,发现存在心脏损害的占同期确诊TAK的8.6%(45/524),45例患者中高血压心脏病16例、心肌病变12例、心脏瓣膜病变8例(主动脉瓣关闭不全6例,二尖瓣关闭不全2例)、冠状动脉病变3例、肺动脉高压右心衰竭2例、混合型4例[3]。可见TAK心肌受累的患者并不少见。
入院后给予患者呋塞米、螺内酯,地高辛,补钾及营养支持,严密监测患者咯血情况下给予低分子肝素4 000 U每12小时皮下注射抗凝治疗后过度至华法林。入院第3天起给予甲强龙40 mg/d静点、环磷酰胺0.4 g每周1次静点、异烟肼+利福平+乙胺丁醇+吡嗪酰胺四联抗结核,同时给予抑酸、防骨质疏松、护肝治疗。入院第6天起加用酒石酸美托洛尔、培哚普利抗心力衰竭治疗,并根据血压、心率调整至最大耐受剂量,期间监测肌酐、电解质水平稳定。
分析由于TAK发病率低,且受累血管的病理标本难以获得,关于TAK的发病机制一直未能完全明确。然而,由于TAK在亚洲、非洲和南美洲这些结核高发的地区发病率较高,且TAK患者中有1/4曾经或同时被诊断为结核性淋巴结炎,远高于普通人群;在部分TAK患者的受累血管中,可以看到与结核感染典型病理表现类似的肉芽肿和朗格罕巨细胞,故考虑结核感染可能与TAK发病相关。然而在TAK死亡患者尸检的血管壁中未检测到明确的结核杆菌,只是结核杆菌核酸片段的阳性检出率显著增高,考虑结核感染可能仅参与了诱发TAK的过程。由于人类自身和结核菌的热休克蛋白结构高度保守,推测结核感染可能诱发了动脉外膜的自身免疫反应[4]。本例患者虽然TSPOT.TB结果阴性,且多次痰抗酸染色及结核培养阴性,但因考虑到结核感染与TAK的相关性,结合患者肺部的影像学特点及近期拟加用大剂量激素治疗,我们还是给予了患者正规抗结核治疗。
患者经过上述治疗,病情好转,进一步完善影像学检查。CT冠状动脉造影未见异常;心肌静息核素灌注显像未见异常;心脏磁共振成像示室间隔及左室下壁心肌内多发小片延迟强化;正电子发射计算机断层显像未见大血管壁异常代谢增高,双肺多发代谢增高影,右肺为著,考虑炎性病变;CT肺动脉造影见右肺动脉多发栓塞(右中、下肺),未见肺动脉管壁增厚及狭窄,之前所见左上肺结节明显减小,下肺渗出影减轻。结合入院前患者出现咯血等表现,考虑不除外右侧心腔血栓脱落所致肺栓塞,继续原治疗方案。患者活动耐量逐步改善,病房内活动无不适,咳嗽、咳痰、咯血好转,水肿消退。最终患者诊断为多发性大动脉炎(右侧肱动脉、双侧股总、股浅动脉受累、心肌受累)、肺内结核感染不除外。维持原治疗方案,于2015年9月24日出院。出院3个月返院随访,患者体力恢复好,可爬3层楼,快走时感左下肢乏力。血压(左上肢)130/80 mmHg,(右上肢)120/测不出mmHg。复查超声心动图见双室壁运动恢复正常,左室射血分数58%(M型),附壁血栓消失;复查胸部CT见肺内病变完全消失。治疗方面,激素规律减量,环磷酰胺调整为霉酚酸酯0.75 g每日2次,停服华法林,加用阿司匹林0.1 g/d,继续美托洛尔、培哚普利,停用抗结核治疗。
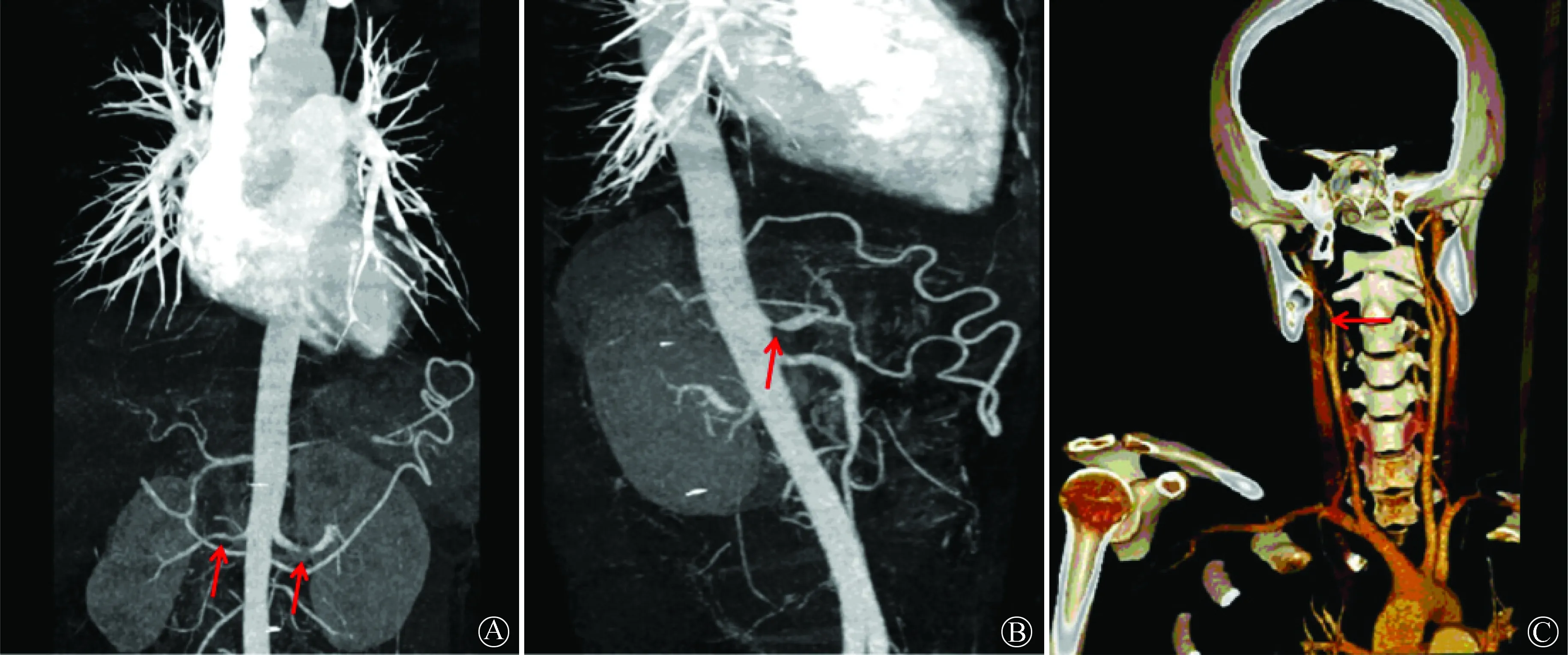
A:双肾动脉狭窄(箭头所示);B:腹腔干狭窄(箭头所示);C:右颈内动脉近闭塞(箭头所示)图2 患者复查CT主动脉造影
分析患者最终诊断为TAK,心肌受累方面通过针对原发病的治疗及抗心力衰竭治疗,心脏功能恢复正常。根据北京协和医院的统计数据,TAK心肌受累的患者有90%处于病情活动期,经激素、免疫抑制剂治疗后,81.8%的患者心肌病变好转[3],因此早期诊断和治疗非常重要。本例患者存在的另一个特殊表现为肺部病变。TAK肺部受累通常表现为肺动脉受累的后果,包括肺动脉瘤形成,肺动脉管壁增厚、狭窄,继发肺高压或肺梗死。但少数病例报道TAK也可累及肺实质,可表现为肺部结节、胸膜下实变或肺泡出血[5]。本例患者经过治疗,肺部病变吸收迅速,考虑抗结核治疗很难起效如此迅速,TAK肺实质受累可能性更大,最终选择提前停用抗结核治疗。
患者出院10个月返院随访,激素已减量至泼尼松7.5 mg/d,维持霉酚酸酯0.5 g每日2次口服。再发前壁结节红斑,伴血压升高,血压(左上肢)180/120 mmHg。复查血沉90 mm/第1小时,高敏C反应蛋白105.94 mg/L;超声心动图示心脏结构及功能正常;CT主动脉造影示新发右颈内动脉狭窄,近闭塞,及双肾动脉、腹腔干狭窄(图2)。考虑病情进展,泼尼松加量至50 mg/d、霉酚酸酯加量至0.75 g每日2次,后调整为来氟米特20 mg/d,加用氨氯地平5 mg/d降压治疗。建议患者病情稳定后评价肾动脉介入治疗指征。
本例提示,对于青年女性,若存在全心衰竭、高血压起病,体检时需仔细检查动脉血管,考虑到TAK这种疾病的可能性。早期针对原发病的治疗联合抗心力衰竭治疗,可逆转急性心肌炎性损伤,心脏功能恢复良好。
利益冲突:无