基于DRGs的高血压3级患者住院费用分析*
2019-07-10兰州大学公共卫生学院730000
兰州大学公共卫生学院(730000)
韩 雪 韩雪梅△ 单侯乾 左丽倩 何文博 陈雅静 江丽丽
【提 要】 目的 探索高血压3级患者病例诊断组合相关组(DRGs)及住院费用标准,为改革该病种付费方式、控制住院费用提供参考。方法 通过单因素分析和多元线性回归分析对2016-2017年兰州市三级医院出院主要诊断为高血压3级的4006例病案数据进行分析,筛选分类节点变量;运用决策树模型进行病例组合,并测算标准住院费用及病种权重。结果 住院天数、年龄、入院途径、是否手术作为高血压3级病例分类节点变量进入了决策树模型,共形成7个DRGs 组合和对应的住院费用标准、病种权重。结论 病例组合结果合理,通过制定不同病例组合患者的住院费用标准和病种权重,有利于控制该病种的住院费用,减轻患者经济负担,同时能够为医疗费用支付方式改革提供依据。
高血压是最常见的慢性病,分为1、2、3级,级数越高,病情越严重。高血压3级也叫重度高血压,收缩压为180mmHg以上,舒张压在110mmHg以上,相比1、2级,更容易引起脑卒中、心肌梗死、心力衰竭等并发症,住院率相对较高,高昂的住院费用给国家和家庭带来了沉重的直接和间接经济负担。因此,针对高血压3级病种进行DRGs(diagnosis related groups)分组,改革医疗费用支付方式,有效控制住院费用十分必要。DRGs即诊断相关分组,是美国1983 年首先在新泽西州开始推行的一种新型的医疗费用预付制度,它是根据患者年龄、性别、主要诊断、治疗方式等因素把患者分入不同的组,再对每个组设定费用标准从而达到控制住院费用的目的,是目前国际上公认的利多弊少的一种支付方式[1];此外,国内学者的研究表明决策树模型对于疾病DRGs 分组及住院费用的分析上有较好的应用价值[2]。因此,本研究采用DRGs 组合方式,通过决策树模型对兰州市出院主要诊断为高血压3级的住院病例进行分组,并计算不同分组住院费用标准和病种权重,为相关部门进行医疗费用支付方式改革,有效控制高血压3级患者住院费用提供理论支持。
资料与方法
1.资料来源与筛选
数据来源于甘肃省卫计委专用数据统计平台卫生计生统计信息网络直报系统,从中获取2016年1月1日至2017年12月31日兰州市三级医院的出院患者病案首页相关信息,按照国际疾病分类第十次修订版本[3],从中筛选出出院主要诊断为高血压3级(国际ICD-10编码为I10.x05)患者的住院数据。
排除标准:①参与分析变量重要信息缺失和存在异常数据的病例;②重复入院的患者;③住院总费用与各单项费用之和不相等的病例;④住院天数<1天的病例。
2.研究方法
以2017年为基期,对高血压3级患者的住院总费用及各单项费用进行价格指数(CPI,consumer price index)调整,以减少时间跨度对分析结果产生的偏倚。运用SPSS 22.0软件进行数据分析;通过单因素分析和多元线性回归分析探讨高血压3级住院费用的影响因素,α=0.05,筛选分类节点变量;运用决策树模型进行病例分组,并计算不同病例组合住院费用标准和病种权重。
结 果
1.基本情况
本研究最终纳入2016-2017年高血压3级患者4006例,其中,男性1913例(47.75%),女性2093例(52.25%);年龄范围15~98岁,平均年龄63.00±12.90岁(M=63.00岁);未婚31例,占比0.77%,已婚3816例,占比95.26%,丧偶122例,占比3.05%,离婚29例,占比0.72%,其他8例,占比0.20%;门诊1598例(39.82%),急诊1575例(39.32%),转诊11例(0.27%),其他825例(20.59%);入院病情有、临床未确定、情况不明、无分别为3703例(92.44%)、169例(4.22%)、117例(2.92%)、17例(0.42%);有并发症或伴随症3886例(97.00%);手术患者203例(5.07%);次均住院天数8.49±3.40天(M=8.00天);次均住院总费用7705.58±5168.63元(M=6610.65元)。
2.住院费用分类节点变量筛选
以经过对数转换的住院费用值为因变量(经对数转换后的高血压3级患者住院费用呈近似正态分布),单因素分析中有统计学意义(P<0.05)的变量(住院天数、性别、年龄、婚姻、入院途径、有无并发症或伴随病、是否手术)为自变量。经共线性诊断发现VIF值均小于10,说明各自变量之间不存在共线性;DW值(1.629)小于2,各自变量之间不存在自相关。其中无序多分类变量设置哑变量,具体变量赋值见表1。多元线性回归分析结果显示,住院天数、性别、年龄、入院途径中的门诊和急诊、有无并发症或伴随病、是否手术是高血压3级患者住院费用的影响因素,R2=0.334,可解释因变量的33.40%,具体结果见表2。
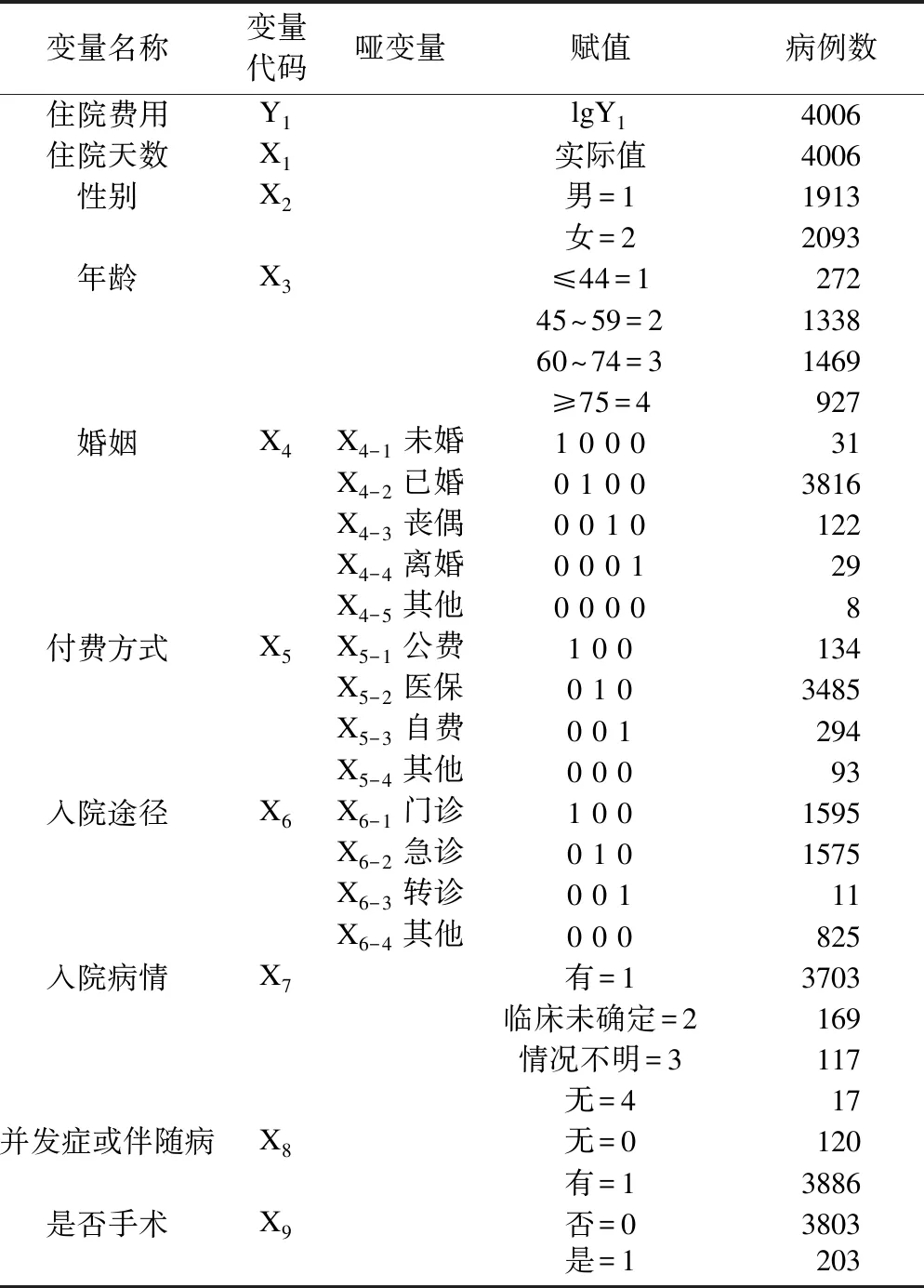
表1 变量赋值方法
3.决策树模型构建病例组合
以多元线性回归分析中有统计学意义的变量(住院天数、性别、年龄、入院途径、有无并发症或伴随病、是否手术)为输入变量,筛选组合分类节点;以住院费用对数为输出变量。采用SPSS22.0软件进行统计分析,卡方自动互动检验法(CHAID,chi-squared automatic interaction detection)构建决策树模型;交叉验证方法进行修剪,样本群数为10;决策树最大深度为3,父节点和子节点最小个案数分别为100和50;拆分节点的检验水准为α=0.05。
DRGs 分组结果显示,决策树模型筛选出的第一层分类节点变量是住院天数,第二层分类节点变量是是否手术、入院途径,第三层分类节点变量是年龄,共形成了7个DRGs 分组,具体见图1。其中,组合方式1的住院费用最高,组合方式7的住院费用最低;组合方式6的患者最多,组合方式4的患者最少。此外,为确保分组的合理性,采用变异系数来检验组内同质性,结果显示,7个DRGs 分组的变异系数均小于1,平均变异系数值为0.58,组内同质性较好,具体见表3;采用非参数Kruskal-Wallis检验方法来分析不同病例组间住院费用异质性,检验结果χ2=845.353,P<0.001,各组间异质性较好,分组较为合理。
4.病例组合标准住院费用和病种权重的计算
各DRGs 分组的病种权重,是指该种DRG组的例均住院费用与所有病例平均费用的比值,权重越高,说明病人消耗的资源越多[4],各病例组病种权重结果见表3。为避免极端值的影响,采用各组合费用居中的70%样本算术均数作为标准费用;参考值上、下限为费用居中的70%样本的费用变化区间,如果超出该区间范围,则视为极端值[5-7],各病例组标准住院费用及变化范围见表4。

表2 高血压3级住院费用影响因素多元线性回归分析
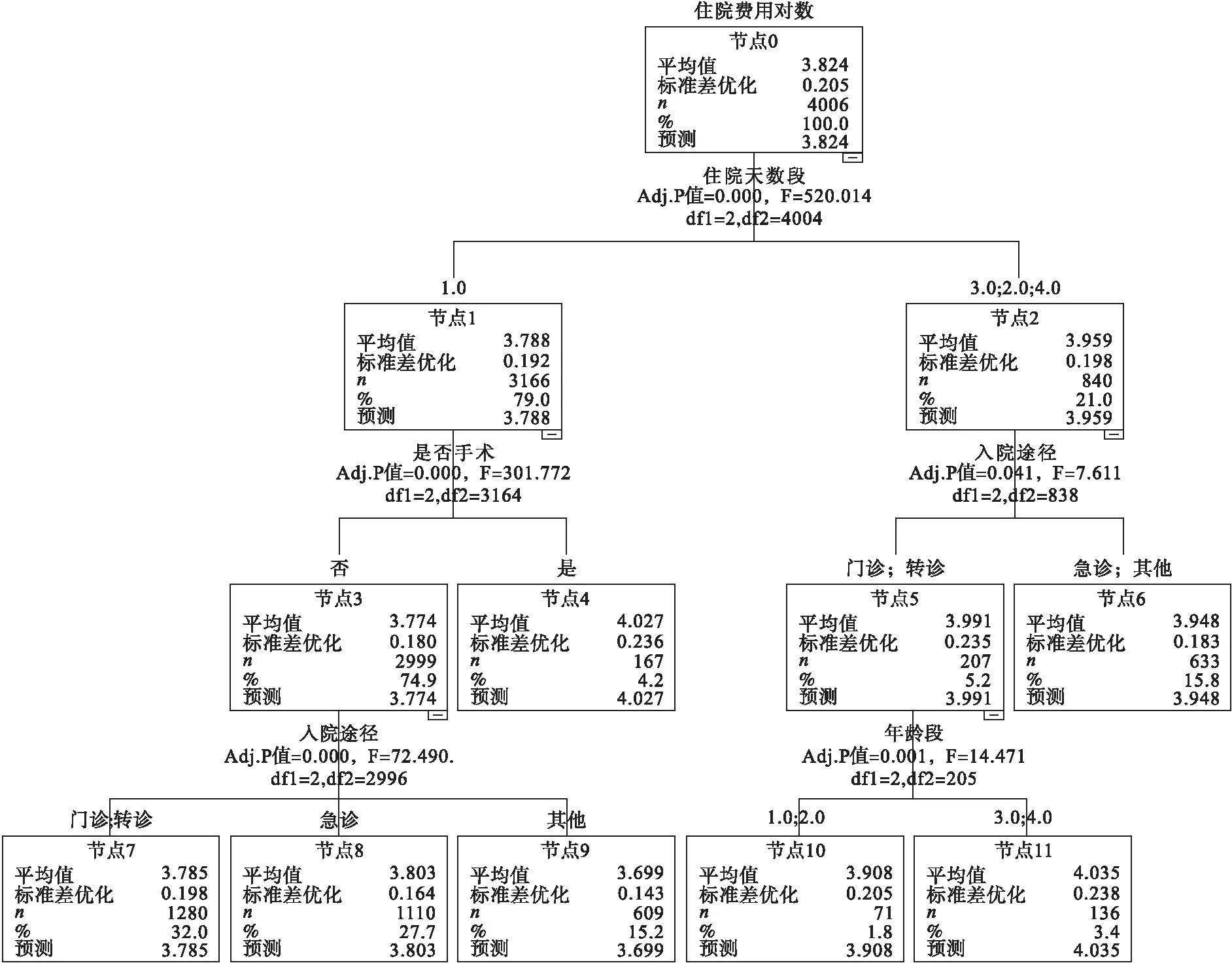
图1 高血压3级决策树树形分类图
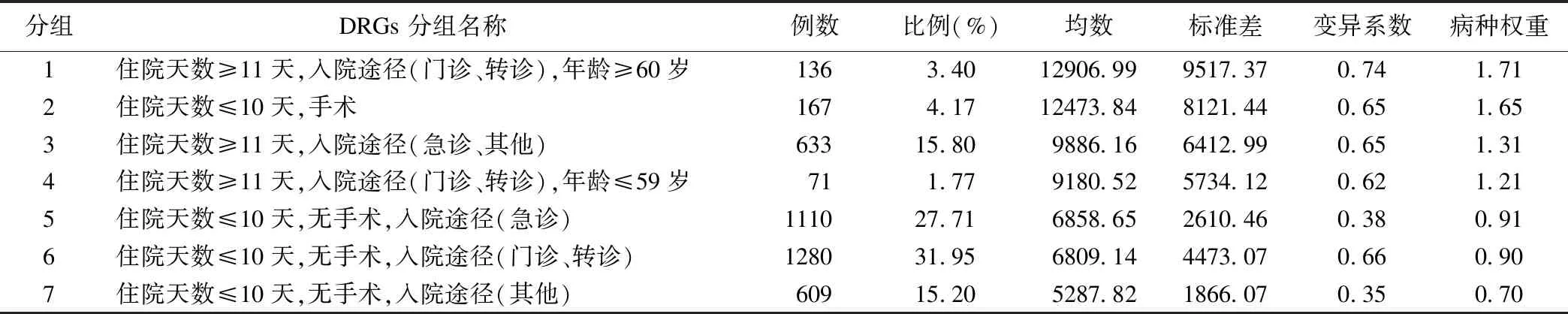
分组DRGs 分组名称例数 比例(%)均数标准差变异系数病种权重1住院天数≥11天,入院途径(门诊、转诊),年龄≥60岁1363.4012906.99 9517.37 0.74 1.712住院天数≤10天,手术1674.1712473.84 8121.44 0.65 1.653住院天数≥11天,入院途径(急诊、其他)63315.809886.16 6412.99 0.65 1.314住院天数≥11天,入院途径(门诊、转诊),年龄≤59岁711.779180.52 5734.12 0.62 1.215住院天数≤10天,无手术,入院途径(急诊)111027.716858.65 2610.46 0.38 0.916住院天数≤10天,无手术,入院途径(门诊、转诊)128031.956809.14 4473.07 0.66 0.907住院天数≤10天,无手术,入院途径(其他)60915.205287.82 1866.07 0.35 0.70
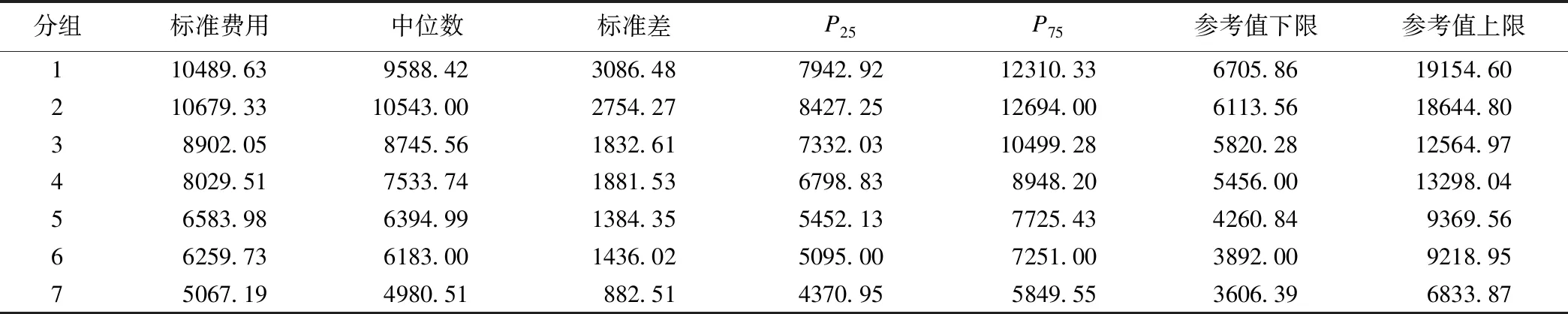
表4 高血压3级各DRGs 分组住院费用标准
讨 论
1.病例组合分类节点变量的选择
分类节点变量的选择一方面需要依赖多元线性回归分析的结果,另一方面还需要结合专业判断,选择比较符合实际情况的变量。本研究在单因素分析和多元线性回归分析基础上,纳入有统计学意义的变量(住院天数、性别、年龄、入院途径、有无并发症或伴随病、是否手术)进行DRGs 分组分析,结果显示,住院天数、年龄、入院途径、是否手术进入了决策树模型,而有无并发症或伴随症和性别未纳入。住院天数越长,住院费用越高,与实际情况相符。住院天数越长的病例,可能病情较重,再加上每天需要消耗人工服务、药品、床位等医疗资源,因此,住院费用会随着住院天数的增加而增加。年龄越大的患者,由于体质、抵抗力、免疫力、恢复力相对越差,因此,住院费用越高。入院途径中门诊和急诊住院费用差异具有统计学意义,而转诊无统计学意义,这可能与本研究中转诊患者数量较少有关。手术患者会消耗更多医疗器材和人力,因此,住院费用比无手术患者的高。
2.高血压3级DRGs 分组结果
本研究基于决策树模型,将4006例高血压3级患者根据不同情况划分为7个病例组,组间异质性较大,组内同质性较好,分组合理。首先进入模型的是住院天数,其次是是否手术和入院途径,最后进入模型的是年龄段。组合方式1的住院费用最高,组合方式7的住院费用最低;组合方式6的患者最多,组合方式4的患者最少。住院天数较长的患者,不论是哪一种入院途径、年龄段或是否手术,住院费用均较高。因此,在保证医疗质量的前提下,可以通过临床路径管理缩短无效住院天数,降低住院费用,提高床位周转率。而住院费用位居第二的DRGs 分组,虽然住院天数短,但是由于进行了手术,住院费用明显高于其他5个病例组,可见手术费对整个住院费用的影响力很大。因此,更加需要加强高血压患者自身健康管理,减缓病情的发展。入院途径和年龄段虽然无法控制,但是其对住院费用的影响不容忽视,因此,可以根据患者具体情况进行个性化干预。
3.高血压3级分组费用分析
本研究采用各组合费用居中的70%样本算术均数作为标准费用;参考值上、下限为费用居中的70%样本的费用变化区间。高血压3级不同病例组住院费用的支付可以参考标准费用,或者在参考值范围内适当增加或减少相应比例,有效控制该病种的住院费用,减轻患者疾病负担。此外,DRGs-PPS是指以诊断相关分组(DRGs)为基础的新型预付制(PPS,prospective payment system),是一种能够有效控制住院费用且能相对较好的保证参保人员权益的支付方式[8-10]。因此,在医保基金的管理上,可以根据所有病种权重和医保基金总费用,算出每一个病种权重得分的基金费用,为实施医保基金预付制,提高医保基金使用效率提供理论支持。
本研究以兰州市三级医院高血压3级患者实际病案资料为研究依据,充分考虑了住院天数、年龄、入院途径、是否手术等相关因素对该疾病住院费用的影响,体现了该疾病的实际情况和医疗需求;以此为依据进行DRGs 分组,并计算标准住院费用和病种权重,不仅有利于规范高血压3级患者的住院费用,实施医保基金预付制;而且有利于协调患者、医院以及保险基金管理三方的关系。在实际应用中可以根据不同年限,采用贴现法对现有的住院费用标准进行校正。此外,根据DRGs 组合方式制定住院费用标准需要建立在医疗信息标准化的基础上进行,而本研究针对的是三级医院,因此,标准住院费用结果仅适用于经济社会发展水平类似地区的同级医院。这就需要进一步加强医疗卫生信息标准化和共享化的建设,制定出适用范围更广泛的DRGs 组合及标准住院费用,加强临床路径管理,促进DRGs-PPS支付方式的实施,有效控制高血压3级患者的住院费用。
