经颈后肌间隙入路与正中入路行椎板成形术治疗多节段颈椎脊髓病的疗效比较
2019-06-19秦超
秦超
(河南省南阳市中医院骨一科,河南 南阳 473000)
多节段颈椎脊髓病(multi-segmental cervical spondylotic myelopathy,M-CSM)的发病率占所有颈椎病的10%~15%,常建议尽早实施手术治疗[1]。单开门椎板成形术是一种有效的间接减压方法,其可充分扩大颈椎管,疗效得到肯定,然而正中入路行椎板成形术存在的轴性症状、颈椎后凸崎形、颈椎活动度降低等并发症逐渐引起临床关注,临床学者不断探索新的改良方法[2]。本研究以正中入路椎板成形术为对照,回顾性报道经颈后肌间隙入路椎板成形术治疗M-CSM的临床优势。
1 资料与方法
1.1 一般资料 纳入2014年7月~2016年5月在本科收治的66例M-CSM患者,其中36例行经颈后肌间隙入路椎板成形术(观察组),30例行颈后正中入路椎板成形术(对照组)。观察组中,男25例,女11 例,年龄 45~75(59.55±8.67)岁;病程 1~9(4.45±4.29)年;手术节段:C3~C713 例、C3~C620 例、C4~C73例。对照组中,男 20 例,女 10 例,年龄 47~75(60.03±9.11)岁;病程 1~7(19.16±6.40)年;手术节段:C3~C78例、C3~C618 例、C4~C74 例。两组性别、年龄、病程、手术节段等数据比较,差异无统计学意义(P>0.05)。
1.2 手术方法
1.2.1 颈后肌间隙入路椎板成形术 沿中线于C2~T1棘突作正中切口,切开皮肤、皮下组织后切开斜方肌筋膜并将其向两侧牵起,向外稍做游离以暴露颈半棘肌、头半棘肌肌间隙,此间隙两端头尾钝性分离(适当延长),沿间隙可触及侧块结构时以电刀游离小关节上肌肉止点,然后将其牵向内侧以显露至椎板与小关节连接处,并使C3~C7椎板、小关节连接处充分显露。上述方法完成对侧相关结构显露操作。于中线位置C2~C3处按常规正中入路骨膜下剥离肌肉,显露并切除C2~C3椎板间黄韧带结构,对侧无需处理。同样步骤处理开口侧C7~T1黄韧带。然后实施单开口椎板成形术,切断狭窄节段的棘上、棘间韧带及咬除棘突,于轴侧小关节内缘的椎板处用磨钻去除椎板外层骨皮质(内层骨皮质保留),作一纵行骨槽,于小关节内缘椎板相应位置全层磨开椎板,切断开门侧黄韧带,轴侧掀开椎板,分离硬脊膜与黄韧带和椎板的粘连,开门宽度12~14 mm;选用合适的螺钉将钢板固定于椎板及侧块,咬除棘突修剪成骨粒后植于门轴侧,覆盖明胶海绵,将C2、C3及C7/T1处小切口分离肌肉缝合回中线后将两侧斜方肌筋膜缝合至中线,生理盐水冲洗伤口后彻底止血,于两侧肌间隙内均放置引流管一根,逐层缝合伤口。
1.2.2 颈后正中入路椎板成形术 沿中线于C2~T1棘突行正中切口,切开皮肤、皮下组织,于中线位置切开斜方肌筋膜、项韧带,沿正中棘突将棘突、椎板上附着的肌肉组织骨膜下分离,将肌肉牵向两侧,开口侧需显露至侧块中部,门轴侧仅显露至椎板与侧块连接部位以减少对小关节周围关节囊及软组织造成的破坏,对于需使用铆钉固定者则稍加暴露便于置钉。取出C2~C3棘突之间的棘上韧带及棘间韧带,对于C2~C3间椎板间隙过窄黄韧带不宜去除者将C2椎板下缘去除少许即可,同样方法去除C7~T1或C6~C7之间韧带结构。单开口椎板成形术步骤同观察组。
1.3 观察指标
①记录两组手术时间、术中失血量、引流量、术后住院时间及并发症发生情况。②疗效评价:采用JOA评分评定颈椎病神经功能[5],采用VAS评分评估两组颈肩部疼痛程度。③术后3个月、12个月进行颈椎X线、CT及MRI复查,测量颈椎曲度及颈椎活动度。
1.4 统计学方法 选用统计学软件SPSS 19.0分析数据,计数资料采取率(%)表示,行x2检验;计量资料采取(±s)表示,行独立 t检验。以 P<0.05 为差异有统计学意义。
2 结果
2.1 手术情况比较
与对照组相比,观察组手术时间明显延长,术中失血量明显增加,差异有统计学意义(P<0.05);两组术中引流量、术后住院时间比较无统计学意义(P>0.05)。见表1。观察组术后发生伤口感染1例,伤口脂肪液化1例,C5神经根麻痹1例,轴性症状2例,发生率为13.89%;对照组发生伤口感染1例,伤口脂肪液化1例,轴性症状7例,C5神经根麻痹2例,后凸畸形1例,发生率为40.00%。两组发生率对比,差异有统计学意义(x2=5.834,P<0.05)。
表1 两组手术基本效果比较(±s)

表1 两组手术基本效果比较(±s)
分组 手术时间(min) 术中失血量(mL)术中引流量(mL)术后住院时间(d)观察组(n=36) 189.36±21.91 330.39±56.27 149.66±15.91 13.56±2.87对照组(n=30) 160.22±19.86 253.31±51.50 145.34±17.72 13.32±2.59 P值 <0.05 <0.05 >0.05 >0.05
2.2 疗效比较
两组术前JOA评分、VAS评分比较,差异无统计学意义(P>0.05),分别于术后1周、术后3个月显著改善,但观察组术后JOA评分改善速度更明显(P<0.05)。见表2。
2.3 影像学结果
两组术后3、12个月均显著改善,但观察组术后12个月颈椎曲度、颈椎活动度维持效果明显优于对照组(P<0.05)。见表3。
表2 两组术前、术后JOA评分比较(±s,分)
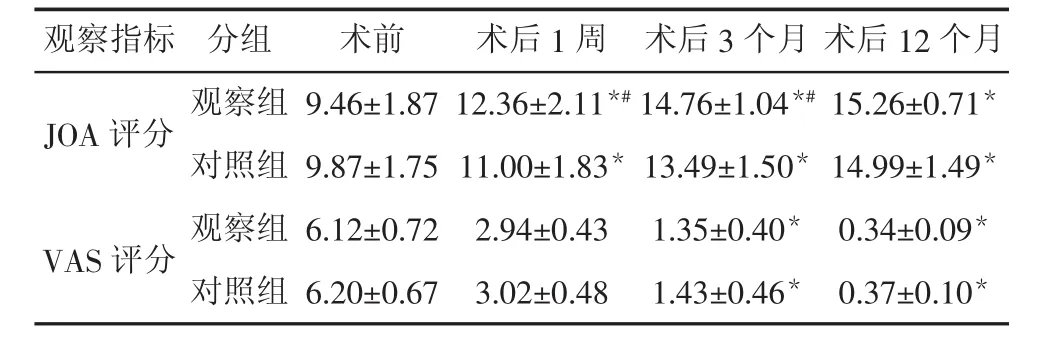
表2 两组术前、术后JOA评分比较(±s,分)
注:与术前比较,*P<0.05;与对照组比较,#P<0.05
观察指标 分组 术前 术后1周 术后3个月 术后12个月JOA 评分 观察组 9.46±1.87 12.36±2.11*#14.76±1.04*#15.26±0.71*对照组 9.87±1.75 11.00±1.83* 13.49±1.50* 14.99±1.49*VAS 评分 观察组 6.12±0.72 2.94±0.43 1.35±0.40* 0.34±0.09*对照组 6.20±0.67 3.02±0.48 1.43±0.46* 0.37±0.10*
表3 两组影像学复查结果比较(±s,°)

表3 两组影像学复查结果比较(±s,°)
注:与术前比较,*P<0.05。
颈椎活动度术前 术后3个月 术后12个月 术前 术后3个月 术后12个月观察组 19.41±2.72 14.12±1.63* 14.02±1.57* 37.62±5.14 48.11±3.49* 45.69±3.47*对照组 19.45±2.65 14.14±1.71* 15.25±1.74* 38.16±5.02 48.32±3.29* 43.64±3.22*P值 >0.05 >0.05 <0.05 >0.05 >0.05 <0.05分组 颈椎曲度
3 讨论
颈后正中入路椎板成形术曾一度被推荐用于治疗M-CSM,可实现椎管扩大和脊髓充分减压,但是越来越多的文献指出[3-4],手术后轴性疼痛症状、术后椎板再关门、C5神经瘫甚至神经功能障碍等问题不利于术后功能恢复。其中,颈椎轴性症状主要与术后颈椎不稳定导致脊神经后支受刺激,颈椎后肌肉韧带复合体的正常结构被破坏及颈椎活动受限有关,主要原因为颈后正中入路将颈后部肌肉在棘突、椎板上的起止点破坏,继而引起术后颈后伸肌肌肉无力。同时,有报道该术式可能对颈椎后方小关节稳定性的破坏,导致术后后凸畸形,从而影响颈椎生理曲度的维持[5]。
有学者[6]认为,椎管扩大成形术对椎旁肌的破坏是影响中远期效果的重要原因,基于此,术中对颈椎后路其他稳定结构予以保留或重建或许可以实现减少并发症和维持颈椎稳定性的目的,如棘突韧带复合体及椎旁肌对预防术后轴性症状的发生有重要意义。我院近期对部分患者开展颈椎后方肌间隙入路手术,术中整保留颈后伸肌群及后方肌肉韧带,明显减少了棘突、椎板后方附件结构的破坏,在完成椎管扩大,脊髓充分减压,改菩脊髓功能的同时,还可对维持颈椎稳定性发挥积极作用。结果显示,与对照组相比,观察组虽然因增加手术步骤而明显延长了手术时间和增加了术中失血量,但轴性症状等并发症发生率明显降低(13.89%vs 40.00%),提示经颈后肌间隙入路椎板成形术有助于减少手术并发症,提高安全性,主要以减少轴性症状为主,与占蓓蕾等[7]的观点具有一致性。两组JOA评分、VAS评分均分别于术后1周、术后3个月显著改善,术后3、12个月颈椎曲度、颈椎活动度均显著改善,但观察组术后JOA评分改善速度更明显,且术后12个月颈椎曲度、颈椎活动度维持效果明显优于对照组,表明经颈后肌间隙入路椎板成形术与正中入路椎板成形术治疗M-CSM的总体上治疗效果相当,但前者在长期维持颈椎曲度及活动度方面有突出优势,主要与经颈后肌间隙入路可通过保留颈后伸肌群而增加颈椎稳定性有关,因此,可作为临床参考术式开展,但相关结论仍需扩大样本量及延长随访期进一步证实。
