个性化产科护理在前置胎盘孕妇分娩中对母婴的影响
2019-06-05赵兰花何秋莹谭成林黄英芳白海丹邓毅飞赵红金
赵兰花,李 艺,何秋莹,谭成林,黄英芳,白海丹,邓毅飞,赵红金
(百色市妇幼保健院,广西 百色 533000)
前置胎盘(Previa Placenta,PP)指妊娠28周以后,胎盘附着于子宫下段,胎盘的下缘达到或覆盖宫颈口,位置低于胎先露,是妊娠中晚期严重的、致命的并发症,在我国发病率为1.24%[1-2]。PP合并胎盘植入则导致围产期大出血、休克、早产、产褥感染、低体重、新生儿呼吸窘迫以及新生儿窒息、新生儿死亡等并发症[2]。前置胎盘孕妇(Placenta Previa Pregnant Women,PPPW)术后大出血发生率为27.4%,严重影响母婴健康与安全[3]。超声检查能在妊娠早期(孕11~14周)发现胎盘位置异常和胎盘异常植入,经腹部和经阴道超声检查诊断妊娠中晚期PP的准确率分别是89%和94%,两者的特异性为93%[4-5]。超声在妊娠早、中期对PP的诊断,为早期干预、治疗、延长妊娠时间提供条件[4-5]。因此,对PPPW进行综合治疗的同时实行早期、有效的个体化产科护理干预,对改善母婴结局与转归,降低母婴生病率和新生儿死亡率有重要临床意义。本文就个性化护理在前置胎盘孕妇分娩中的应用进行探讨。
1 资料与方法
1.1 资料
本研究经医院伦理委员批准。孕妇及其家属知情同意。将2017年1月至2018年8月我院产科门诊收治的90例孕早期或孕28周经B超诊断为前置胎盘的孕妇纳入研究,采用随机数字表法分对照组和观察组。失访或去其他医院就医21例,最终69例作为本次研究对象,分为观察组(n=35)与对照组(n=34)。观察组:年龄 22~36岁,平均年龄(28.7±5.6)岁;妊娠期合并疾病:慢性支气管炎9例,糖尿病12例,高血压14例;中央性前置胎盘16例,边缘性前置胎盘14例,部分性前置胎盘5例。对照组:年龄21~37岁,平均年龄(29.2±5.5)岁;妊娠期合并疾病:慢性支气管炎10例,糖尿病13例,高血压11例;中央性前置胎盘15例,边缘性前置胎盘16例,部分性前置胎盘3例。两组PPPW基本资料比较差异无显著性(P>0.05),具有可比性。
1.1.1 纳入标准 妊娠早、晚期B超确诊前置胎盘者,心电图无异常,血红蛋白>90 g/L,血小板计数正常,凝血功能正常,肝、肾功能正常。
1.1.2 排除标准 凶险型前置胎盘孕妇,B超诊断可疑胎盘植入,大出血、休克,胎位异常导致难产,入院时胎儿宫内缺氧、窘迫以及胎心监测异常,骨盆测量异常以及产道异常胎盘早剥。
1.2 方法
孕14周以上孕妇B超诊断胎盘位置异常列为初步筛查对象,孕26周产检复查B超诊断胎盘前置正式纳为研究对象。采用随机数字表法分为两组。对照组给予常规产检和常规产科护理。观察组在对照组基础上给予个性化产科护理干预,具体步骤如下[6-9]。
1.2.1 个性化健康宣教 护理人员根据PPPW文化程度、家庭情况、社会背景,在产科门诊或病房给予针对性健康宣教。向PPPW解释前置胎盘的相关知识,提高患者疾病认知率,缓解其焦虑情绪[7]。
1.2.2 个性化病情评估 PPPW入院时护理人员综合评估其病情(脉搏、体征以及阴道出血情况)。若有阴道出血,同时伴血压下降、心跳加速、呼吸急促等症状体征,应做好输血准备;协助PPPW取仰卧位,给予吸氧,加强保暖。
1.2.3 个性化心理护理 PPPW因担心分娩疼痛及胎儿健康,易产生焦虑、恐惧和抑郁等围产期不良情绪。护理人员应耐心地与PPPW沟通,综合评估其心理状态,给予个性化心理干预,鼓励其宣泄情绪,帮助其建立信心。
1.2.4 个性化出血护理 对于出血量较大的PPPW,护理人员应指导其取平卧位,卧床休息,加强保暖。保证病室安静、舒适、整洁,加强心电监护,严密观察PPPW全身症状及体征。记录阴道出血量,保留阴道分泌物并备检。每10分钟检测一次子宫收缩情况,防止突发状况;详细观察并记录尿液颜色、尿量变化;遵医嘱给予药物治疗。
1.2.5 个性化病情观察 详细询问末次月经时间,测量宫高、腹围以及胎动,评估子宫收缩程度、阴道出血情况。孕33周以上者进行胎心监护及B超检查,了解羊水指数以及胎盘的形态、大小、功能、方位,磁共振检查胎盘植入情况。密切观察胎儿宫内情况,若病情恶化、胎心异常和胎儿宫内窒息,做剖宫产术前准备。
1.3 观察指标
记录两组干预前焦虑量化自我评分(SAS1),心率变异性(HRV1),高频功率(HF1),低频功率(LF1),低频功率/高频功率(LF1/HF1),总功率(TP1)[10]。
记录两组干预后焦虑量化自我评分(SAS2),心率变异性(HRV2)高频功率(HF2),低频功率(LF2),低频功率/高频功率(LF2/HF2),总功率(TP2)。
比较两组产前阴道出血、产褥感染以及产后出血等围产期并发症发生情况。观察低体重儿发生率、新生儿平均体重、新生儿窒息情况以及新生儿Apgar评分等。
比较两组分娩方式(剖宫产或顺产)、孕周以及住院日。
1.4 统计学方法
采用SPSS 17.0软件进行统计学分析。正态分布计量资料用均数±标准差(±s)表示,组间比较用t检验,组内比较采用配对t检验;偏态分布计量资料用中位数(四分位数距)[M(Q)]表示,组间比较采用正态近似u检验,组内比较采用配对秩和检验;四格表计数资料采用χ2检验或校正χ2检验。P<0.05表示差异有显著性。
2 结果
2.1 两组围产期并发症、住院日及分娩方式比较
观察组产前阴道出血、产褥感染以及产后大出血分别为13例、2例和3例,对照组为21例、8例和9例;观察组产前阴道出血、产褥感染以及产后大出血发生率均明显低于对照组,差异具有显著性(P<0.05),见表 1。
观察组和对照组住院日分别为(7.14±1.12)天和(11.88±1.93)天,两者比较差异有显著性(见表1)。
观察组剖宫产和顺产分别为6例、29例,对照组为13例、21例,两组分娩方式比较差异有显著性(见表1)。
2.2 两组焦虑量化自我评分和心率变异性比较
观察组干预前后SAS比较差异有显著性(P<0.05),对照组干预前后SAS比较差异无显著性(P>0.05)。观察组SAS1低于对照组SAS1,两组比较差异无显著性(P>0.05);观察组SAS2低于对照组SAS2,两组比较差异有显著性(P<0.05),见表2。
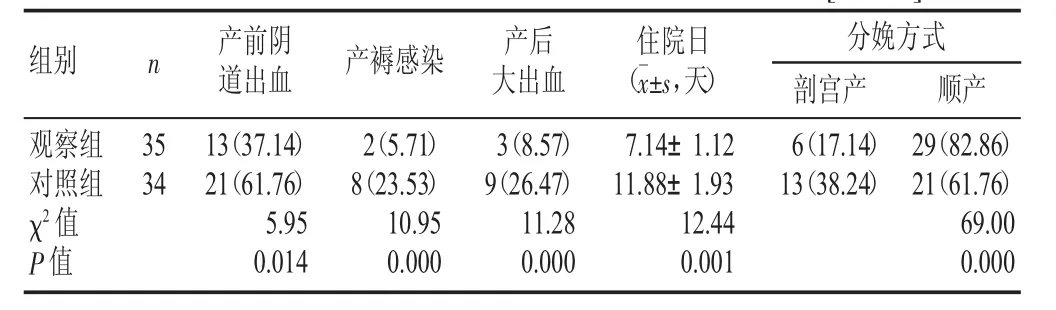
表1 两组围产期并发症、住院日及分娩方式比较[n(%)]
观察组 HF1、LF1、LF1/HF1、TP1 小于 HF2、LF2、LF2/HF2、TP2,干预前后心率变异性频域参数比较差异有显著性(P<0.05);对照组 HF1、LF1、LF1/HF1、TP1 小于 HF2、LF2、LF2/HF2、TP2,干预前后心率变异性频域参数比较差异无显著性(P>0.05)。观察组 HF1、LF1、LF1/HF1、TP1 与对照组比较差异无显著性(P>0.05);观察组 HF2、LF2、LF2/HF2、TP2 高于对照组HF2、LF2、LF2/HF2、TP2,差异有显著性(P<0.05),见表 2。
表2 两组SAS和心率变异性比较(±s,ms2)

表2 两组SAS和心率变异性比较(±s,ms2)
注:与干预前比较,*P<0.05;与对照组比较,△P<0.05
对照组(n=3 4)7 0.9 7(1 5.1 6)7 5.5 4(1 3.8 6)8 9 7.9 8±1 9 1.9 6 9 8 4.9 0±1 7 7.6 1 1 2 8 8.1 3±3 2 1.9 4 1 3 9 2.1 1±3 6 8.1 6 1.5 1±0.5 2 1.4 7±0.5 0 2 1 8 6.1 1±5 1 3.9 0 2 3 7 7.0 1±5 4 5.7 7指标 观察组(n=3 5)6 7.1 9(1 4.6 4)5 8.3 9(1 2.9 1)*△9 4 1.0 9±2 2 0.2 2 1 1 0 7.9 5±2 8 7.4 3*△1 1 9 7.5 0±3 1 1.7 1 1 7 5 6.8 3±4 4 3.7 9*△1.3 5±0.5 1 1.6 8±0.6 2*△2 1 3 8.5 9±5 3 1.9 3 2 8 6 4.7 8±7 3 1.2 2*△S A S 1[M(Q)]S A S 2[M(Q)]H F 1 H F 2 L F 1 L F 2 L F 1/H F 1 L F 2/H F 2 T P 1 T P 2
2.3 两组转归与结局比较
观察组早产和足月产分别11例、24例,对照组为19例、15例,两组比较差异有显著性。观察组和对照组孕周分别为(35.07±4.31)周和(32.06±2.43)周,两组比较差异有显著性(见表3)。

表3 两组孕妇转归与结局比较[n(%)]
2.4 两组新生儿结局与转归比较
观察组和对照组低体重儿分别为8例和19例,差异具有显著性。观察组和对照组新生儿体重分别是(3.79±1.27)kg和(2.87±1.06)kg,两者比较差异具有显著性(见表4)。观察组和对照组新生儿Apgar评分分别是8.89分和5.60分,差异有显著性。观察组新生儿轻度窒息和重度窒息分别是33例、2例,对照组为25例和9例,差异有显著性(见表4)。观察组和对照组新生儿存活率为94.29%、82.35%,差异有显著性(见表4)。
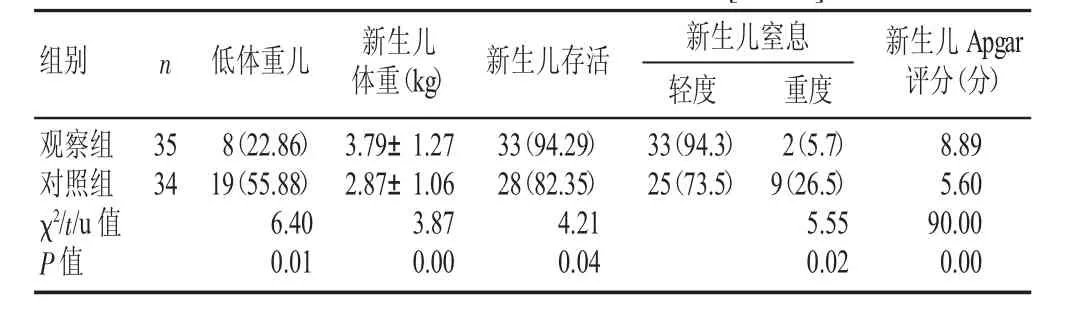
表4 两组新生儿转归与结局比较[n(%)]
3 讨论
3.1 个体化产科护理有利于孕妇转归快速康复
高龄初产妇、多次流产或刮宫、产褥感染、剖宫史、多孕产次、抽烟、吸毒、辅助生殖技术受孕、子宫形态异常以及妊娠期B超检测示胎盘前置状态是PP的高危因素[1,11]。产前阴道出血、产褥感染以及产后大出血是前置胎盘孕妇围产期最常见的并发症,严重威胁围产期母婴生命安全,不利于产妇康复[12]。本研究发现,观察组产前阴道出血率、产褥感染率以及产后大出血率与对照组相比,分别下降了24.62%、17.82%、17.9%。有学者发现,人性化护理有利于减少产前阴道出血、产褥感染以及产后出血等围产期并发症[7-8]。观察组住院日短于对照组,剖宫产率低于对照组,说明个性化产科护理能降低剖宫产率,缩短住院时间,有利于产妇快速康复[13]。本研究结果表明,个性化产科护理能明显减少前置胎盘孕妇产前阴道出血、产褥感染以及产后出血等围产期并发症,降低围产期母婴风险,缩短产妇住院时间,有利于产后母婴快速康复[14]。
3.2 个性化产科护理对产妇情绪与心率变异性的影响
PP孕妇因担心分娩疼痛及胎儿生命安全,容易产生焦虑、恐惧、抑郁等围产期不良情绪[15]。产前不良情绪可诱发产后抑郁和应激反应,后者会引起交感神经兴奋和血流动力学紊乱,严重者会使产后并发症发生率升高,不利于产妇康复[16]。焦虑量化自我评分(SAS)是目前临床常用焦虑测量工具,其得分与焦虑和紧张程度呈正相关[10]。本研究发现,干预前两组SAS差异无显著性,观察组干预前后SAS比较差异有显著性,干预后,观察组SAS低于对照组,差异有显著性。研究结果表明,个性化产科护理能明显缓解前置胎盘孕妇产前焦虑和紧张情绪[9]。
心率变异性(HRV)是自主神经对心脏综合调节的结果,HRV频域参数包括TP、HF、LF。TP代表R-R的总体变异,HF反映的是迷走神经活动,LF代表交感神经和迷走神经的混合作用,LF/HF表示交感神经和迷走神经张力的平衡状态[17-18]。本研究中,干预后观察组LF、HF、LF/HF、TP低于对照组,差异有显著性,LF、HF、LF/HF、TP低于干预前,差异有显著性。表明个性化产科护理能有效降低PP孕妇产前紧张、焦虑诱发的交感神经系统兴奋性,减轻围产期过度应激反应,减少围产期并发症,有利于母婴产后快速康复[9,16]。
3.3 个性化产科护理对孕周以及新生儿的影响
正常妊娠期约40周,孕周对于分娩方式、新生儿窒息发生率、新生儿病残率和新生儿存活率有重要意义[19]。比较两组孕周,观察组长于对照组,差异有显著性。观察组早产率和剖宫产率分别为31.43%、17.14%,对照组孕周短,必然导致更高的早产率(55.88%)和剖宫产率(38.24%)。本结果表明,个性化产科护理使PP孕妇病情稳定,有效延长孕周,降低早产率,提高足月产率[19]。本研究发现,观察组低体重儿发生率以及新生儿重度窒息率明显低于对照组,新生儿存活率、新生儿平均体重及新生儿Apgar评分明显高于对照组(P<0.05)。说明个性化产科护理通过延长孕周和提高足月产率降低低体重儿和新生儿重度窒息率,提高新生儿存活率,使新生儿转归和结果得到明显改善[20]。
综上所述,个性化产科护理通过缓解PP孕妇产前紧张、焦虑情绪,降低其诱发的交感神经系统兴奋性,减轻围产期过度应激反应,明显减少前置胎盘孕妇产前阴道出血、产褥感染以及产后出血等围产期并发症,降低围产期母婴风险,缩短产妇住院时间,有利于产妇快速康复。与此同时,个性化产科护理通过延长孕周和提高足月产率降低低体重儿以及新生儿重度窒息率,提高新生儿存活率,有利于新生儿快速康复,使新生儿转归和结果得到明显改善。
