MDCT低剂量扫描诊断消化道出血最优扫描参数的实验研究
2019-05-24宫凤玲马春梅王星稳
于 鹏 翟 宁 宫凤玲 訾 媛 马春梅 王星稳
消化道活动性出血是临床常见病,如不能及时确定出血部位、进行外科手术治疗则有可能危及生命。多层螺旋CT(multi-detector computed tomography,MDCT)因其简便、快捷,已被广泛应用于消化道出血定位及定性的诊断[1,2]。但MDCT在诊断不明部位和病因的消化道出血时,扫描时间长、范围广、对比剂剂量需求大,这一直是临床关注的问题[3,4]。本实验将低剂量扫描技术应用于消化道活动性出血的诊断中,寻找在保证图像质量的基础上,不同扫描条件下的最优层厚,为MDCT双低技术应用于消化道出血的诊断及临床应用提供研究基础。
材料与方法
1.配制对比剂:搜集笔者医院30例经MDCT常规增强检查、手术证实的消化道出血的患者,测量该30例患者出血点CT值,计算平均值为212.13±64.54HU。以平均值为参考值,将碘佛醇(320mgI/ml)用0.9%生理盐水稀释为6.4mgI/ml碘溶液,120kV对应CT值为214.73±1.63HU。
2.制作消化道出血模型:2块新鲜猪肋板之间填以新鲜动物脂肪、肾脏及充入适量气体的小肠,将静脉留置针(20G)置入肠管内,并与微量注射泵连接。
3.实验方法:对消化道出血模型行Philips Brilliance 256 ICT增强扫描,每次扫描范围一致。常规组:120kV、300mAs,扫描层厚0.9mm,间距0.45mm,螺距0.16,矩阵:512×512,对比剂注射速率0.5ml/min,浓度6.4mgI/ml。实验组:(A组:100kV、400mAs;B组:80kV、400mAs),扫描层厚1.0、1.5、2.0、2.5、3.0mm,每组扫描13次,其他参数同常规组参数。以导管末端可见溢出的线状、喷射状或椭圆形的对比剂影为检出,否则为未检出[5]。
4.计算辐射剂量:CT容积剂量指数(CTDIvol)、剂量长度乘积(DLP)由计算机自动生成,有效剂量(ED)=DLP×k,根据国际放射防护委员会公布的标准,k=0.015。
5.图像质量客观评价:将每次扫描所得原始图像传至EBW工作站行图像后处理,窗宽窗位设置为300、40。在模型肌肉内选取感兴趣区域(region of interest,ROI)测量CT值及标准差,用CT值的标准差表示背景噪声(SD),ROI面积50~55mm2。图像噪声信噪比(SNR):SNR=CT/SD。
6.图像质量主观评分:采用双盲法进行评分。评分标准:5分:解剖结构边界非常锐利,图像无或仅有少许颗粒;4分:解剖结构边界较为清楚;3分:图像能够显示解剖结构,边界稍模糊,有轻度的颗粒感;2分:亚标准;1分:图像不能接受评分[6]。
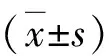
结 果
1.辐射剂量的比较:常规组DLP、ED与实验各组比较差异有统计学意义(P<0.05),详见表1。
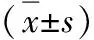
表1 常规组与实验各组辐射剂量比较
与常规组比较,*P<0.05
2.图像质量评估:实验A组1.0、1.5、2.0、2.5mm图像噪声与常规组比较,差异无统计学意义(P>0.05);实验A组1.5、2.0mm扫描图像信噪比与常规组比较,差异无统计学意义(P>0.05);实验A组1.0、1.5、2.0、2.5、3.0mm扫描图像的图像质量主观评分与常规组比较,差异无统计学意义(P>0.05);实验B组各扫描层厚图像质量均无法满足要求,详见表2、表3及图1。
3.不同kV、mAs、扫描层厚下,MDCT对模型出血的检出情况及出血点CT值的测量:MDCT对模型出血点检出率随着层厚的增加而降低。出血点CT值均值随着层厚的增加而减小,详见表2、表3及图2。
4.常规组与实验A组各层厚对模型出血检出率的比较:实验A组1.0、1.5、2.0mm对模型出血的检出率与常规组比较,差异无统计学意义(P>0.05);实验A组2.5、3.0mm对模型出血的检出率与常规组比较差异有统计学意义(P<0.05),详见表4。
讨 论
MDCT能够进行无创、快速的扫描,在消化道活动性出血定位、定性的诊断中起到了非常重要的作用[7~9]。它能够观察黏膜下的病变,了解病灶与周围组织脏器的关系,且具有较高的诊断效能。但MDCT诊断消化道出血常用方法为多期扫描,对比剂的应用增加了对比剂肾病的发生,大辐射剂量会导致致癌率的升高,而降低辐射剂量的同时往往会对图像质量造成影响[10,11]。因此,如何满足临床诊断要求,同时减少对比剂剂量、降低辐射剂量是医务工作者及患者共同关注的问题。
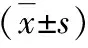
表2 常规组与实验A组图像质量评分、模型出血检出数、出血点平均CT值比较
与常规组比较,*P<0.05
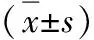
表3 常规组与实验B组图像质量评分、模型出血检出数、出血点平均CT值比较
与常规组比较,*P<0.05
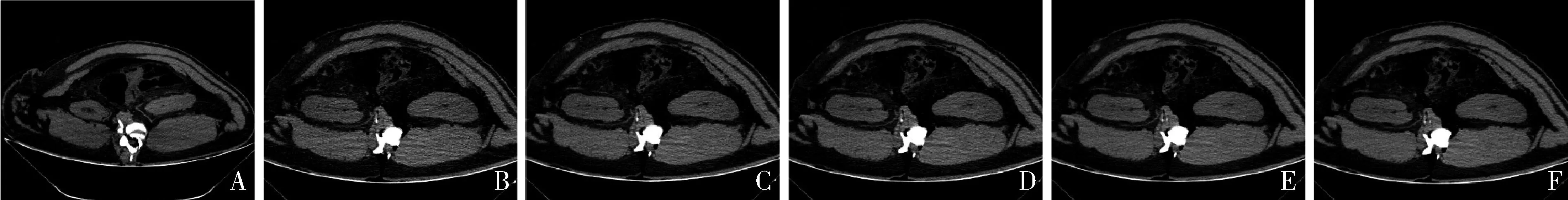
图1 常规组与实验B组各层厚图像质量的比较A.常规组(120kV、300mAs),扫描层厚0.9mm;B.实验A组(100kV、400mAs),扫描层厚1.0mm;C.实验A组(100kV、400mAs),扫描层厚1.5mm;D.实验A组(100kV、400mAs),扫描层厚2.0mm;E.实验A组(100kV、400mAs),扫描层厚2.5mm;F.实验A组(100kV、400mAs),扫描层厚3.0mm
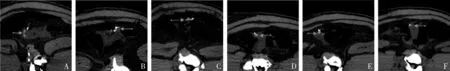
图2 常规组与实验B组各层厚对出血点的检出情况(箭头指示出血点)A.常规组(120kV、300mAs),扫描层厚0.9mm;B.实验B组(100kV、400mAs),扫描层厚1.0mm;C.实验B组(100kV、400mAs),扫描层厚1.5mm;D.实验B组(100kV、400mAs),扫描层厚2.0mm;E.实验B组(100kV、400mAs),扫描层厚2.5mm;F.实验B组(100kV、400mAs),扫描层厚3.0mm
表4 常规组与实验A组各层厚对模型出血的检出率比较
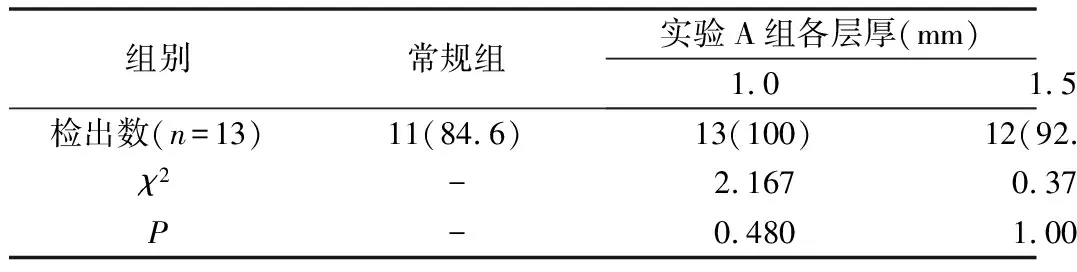
组别常规组实验A组各层厚(mm)1.01.52.02.53.0检出数(n=13)11(84.6)13(100)12(92.3)10(76.9)4(30.8)3(23.1)χ2-2.1670.3770.2487.7219.905P-0.4801.0001.0000.0050.002
降低管电压是降低辐射剂量最有效的方法。有研究表明,当管电压从120kV降至100kV、或从100kV降至80kV时,辐射剂量分别降低41%、70%[12],但会使图像噪声增加。噪声是CT图像性能参数之一,与层厚及探测器发射的光子数呈反比。有文献指出,增加3倍X线剂量能够使噪声减半,层厚增加1倍,噪声值降低23.8%~40.1%[13,14]。以往在MDCT扫描层厚、重建间隔及多平面重建相关性的研究中发现,2.0mm扫描层厚可满足图像质量及对微小病灶的观察,为1.0~6.5mm中的最佳选择[15]。在本研究中,随着扫描层厚的增加,图像噪声下降,信噪比增加,图像质量提高,实验A组(100kV、400mAs)层厚1.5mm及以上均能够满足诊断对图像质量的要求,层厚低于之前研究的2.0mm,可能与本实验同时增加了管电流有关。而层厚的增加能够减少图像数量,提高工作效率。但层厚越厚、图像锐利度或平滑度越低,会因容积效应而遗漏小病灶。李丽超等[16]研究显示,层厚增加到2.0mm会影响小结石数量的检出。本实验中,>2.0mm的层厚对模型出血的检出率与常规组比较,差异有统计学意义,与前者研究结果相近;通过对出血点CT值的测量,研究发现扫描层厚越厚,所测出血点CT值均值越低,这可能与层厚的增加产生的部分容积效应有关。
非离子型对比剂现在广泛应用于临床,短时间、大剂量的注射会引起血管内皮的损伤,且对比剂的广泛使用会造成对比剂肾病的发生率升高[17]。因此,能够保证临床诊断,同时又能减少对比剂对患者肾功能的伤害、减少对比剂不良反应的发生非常重要。MDCT双低扫描技术在头颈、冠脉CTA(CT angiography,CTA)中的研究与运用日趋成熟,但在腹部消化道出血上还鲜有提及。本研究通过对出血点CT值的测量发现,模型出血点CT值均值随着管电压的降低而增加,说明降低对比剂浓度联合低管电压有可能获得相同CT值,使双低扫描技术在MDCT诊断消化道活动性出血中成为可能,在今后的研究中可设置多种低浓度进行进一步研究。
本研究的局限性在于采用的重建方法为滤波反投影法,实验B组(80kV/400mAs)各扫描层厚的图像均无法达到常规图像质量标准,今后可尝试迭代算法,进一步提高图像质量或降低辐射剂量;本研究每个组别各扫描13次,得到的数据数量较少,仍需积累实验次数,深化研究。
综上所述,MDCT低剂量诊断消化道最优扫描参数为100kV、400mAs、1.5mm,辐射剂量较常规剂量组降低约15.2%,扫描层厚2.0mm为最厚临界扫描层厚。
